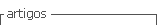INTRODUCCIÓN
Los tumores uroteliales del tracto urinario superior, que se originan en la pelvis renal o en uréter, son lesiones relativamente raras1
. Los tumores de vejiga representan entre el 90 al 95% de los tumores uroteliales y son la neoplasia maligna del tracto urinario más común3.
Los tumores uroteliales del tracto superior (UTUC) son poco comunes y representan solo entre el 5 al 10% de los tumores uroteliales (CU)1,6 . Los tumores pielocaliceales (pelvis renal y cavidades renales) son aproximadamente 2 veces más frecuentes que los tumores en uréter1,7. Los UTUC tienen un pico incidencia en individuos de 70 a 90 años y son tres veces más comunes en hombres. 8-12 Es poco frecuente la presentación de UTUC con histología pura no neurotelial13-15, pero las variantes están presentes en aproximadamente 25% de los casos16,17. Estas variantes corresponden a tumores de alto grado con peor pronóstico en comparación con los puros. Otras variantes incluyen: carcinomas micropapilares, y sarcomatoides y linfoepiteliomas18. Sin embargo, se considera estos son considerados como cánceres de riñón y no UTUC.
Los UTUC que invaden la pared muscular suelen tener un mal pronóstico. La supervivencia específica a 5 años es <50% para pT2 / pT3 y <10% para pT41,19. La edad avanzada al momento de la cirugía está independientemente asociado con una disminución de la supervivencia específica del cáncer1,10. A pesar de su asociación con la supervivencia, solo la edad no debe impedir un enfoque potencialmente curable19.
Con esta serie de casos queremos informar, los primeros casos en Bolivia, con este procedimiento, demostrando su factibilidad y reproductibilidad en el ámbito médico, obteniendo mejores resultados estéticos, recuperación inmediata, y adecuado control oncológico de la enfermedad.
PRESENTACIÓN DEL CASO
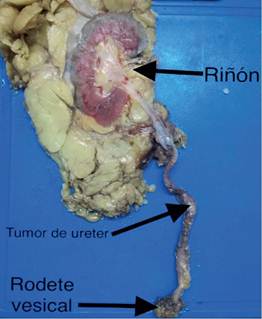
Presentamos el primer caso de un paciente masculino de 61 años de edad, con antecedente de hipertensión arterial sistémica controlada, con adecuado control, con tabaquismo crónico, quien inicia su padecimiento hace 2 años, con cuadro caracterizado por un cuadro de dolor en región dorsolumbar derecho, tipo cólico, con intensidad 9/10, asociado a hematuria macroscópica total con abundantes coágulos filiformes, motivo por lo que se realizan estudios de gabinete. Se logra documentar por tomografía abdominopélvica simple y contrastada una lesión tumoral en pelvis renal derecha, causa de produciendo hidronefrosis derecha moderada. Realizándose exámenes paraclínicos todos dentro de parámetros normales . Por lo que se decide realizar como procedimiento diagnóstico una ureterorrenoscopía flexible y toma selectiva de citologías urinarias derechas, con resultado de múltiples frondas tumorales en pelvis renal derecha, y reporte patologico de citologías positivo a malignidad. Por lo que se realiza nefroureterectomía radical lumboscópica, con rodete vesical endoscópico, con reporte histopatológico de carcinoma urotelial papilar de alto grado en pelvis renal, sin compromiso de la muscular, con rodete vesical libre de tumor.
En el segundo caso presentamos una paciente de sexo femenino de 42 años de edad, sin antecedentes de importancia, que debuta con evento de hematuria macroscópica y presencia de coágulos filiformes, por lo que acude a revisión, realizando tomografía simple y contrastada con fase excretora, con presencia de lesión tumoral en colector inferior de riñón derecho, por lo que se realiza toma de citologías urinarias selectivas, con reporte de tumor urotelial de alto grado de uréter derecho, decidiendo su programación para cirugía radical, realizándose nefroureterectomía radical lumboscópica, con rodete vesical endoscópico, con reporte histopatológico definitivo de tumor urotelial de alto grado, de 2 cm en colector inferior de riñón derecho, sin invasión a la muscular, con ganglios negativos, y rodete vesical libre de tumor.
El tercer caso se trata de un paciente de sexo masculino, de 58 años de edad, sin antecedentes de importancia, con tabaquismo crónico, que acude con cuadro de hematuria persistente, siendo evaluado por otro médico, recibe tratamiento por crecimiento prostático, sin mejoría de la hematuria, por lo que se realiza tomografía contrastada, documentando tumor urotelial en pelvis renal derecha y colector superior, por lo que se decide su programación directa para RANUx, con rodete vesical endoscópico, presentando al reporte histopatológico de carcinoma urotelial papilar de alto grado de 2 cm en pelvis renal y otra de 1 cm en colector superior, con uréter y rodete vesical libres de tumor.
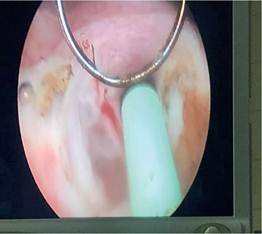
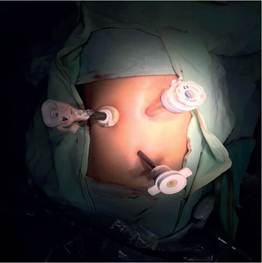
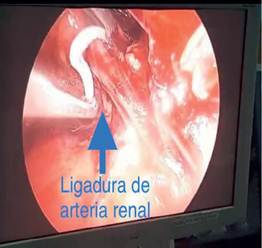
El procedimiento quirúrgico que se realizó en todos los casos, mediante protocolo establecido de uso general y de manera cotidiana, descritas en los libros, fue bajo anestesia general balanceada, en primer tiempo se introduce resectoscopio, se localiza meato ureteral derecho, con apoyo de un catéter open-end, se realiza resección de meato ureteral (ver figura 1), se completa desinserción de todo el uréter, se retira equipo, colocación de sonda Foley 16 Fr., se coloca al paciente en posición de Israel Bergman izquierdo, protección de puntos de apoyo, se realiza antisepsia dorsolumbar derecho, colocación de campos estériles, se realiza incisión de 3 cm debajo de la punta del décimo segundo arco costal correspondiente al riñón (ver figura 2), se incide fascia dorsolumbar mediante pinza Kelly y digital hasta espacio retroperitoneal, se realiza disección de espacio retroperitoneal con apoyo de space-maker, se introduce el primer puerto de trabajo de 10 mm entre el décimo primer arco costal en línea axilar posterior, y otro de 5 mm por encima de la cresta iliaca en línea axilar media, se introduce puerto de 10 mm, en sitio de incisión inicial, se fija puerto con punto de Vicryl 1-0, se insufla retroneumoperitoneo con CO2 a 15 mmHg, se realiza lumboscopía, se diseca respetando fascia de Gerota y grasa perirrenal, se identifica uréter, se diseca uréter en dirección proximal y distal hasta cruce de vasos ilíacos, se coloca grapa en la parte del uréter más distal, se identifica hilio renal, se diseca arteria renal y posteriormente vena hasta identificar vena gonadal y venas lumbares las cuales se sellan con energía Bipolar y grapas de titanio, se inicia disección de polo superior, cara anterior y polo inferior hasta completar liberación de unidad real, se coloca Hem-o-Lok en uréter y se corta, se colocan 2 Hem-o-Loks proximales en vena y se corta, se colocan 2 Hem-o-Loks proximales en arteria y se corta (ver figura 3), se procede a traccionar uréter, y se procede a desincertar uréter en su totalidad, se realiza ampliación de incisión de puerto inicial, disección miofiláctica hasta retroperitoneo, se extrae riñón a través de incisión (ver figura 4), se revisa hemostasia, se deja drenaje tubular en lecho quirúrgico y se procede al cierre de incisión con Vicryl 1-0 surgete y piel con puntos Sarnoff 3-0, se verifica hemostasia, se coloca 2 Gelfoams en hilio, se retiran puertos, se afronta fascia dorsolumbar con Vicryl del 1-0, se afronta piel con Nylon 3-0 puntos simple, se cubren heridas quirúrgicas con apósitos estériles dando por terminado procedimiento quirúrgico. Se dejo la sonda Foley por 10 días, para permitir la cicatrización de la vejiga y el drenaje fue retirado previo a su alta del hospital a las 48 hrs.
A los 9, 12 y 15 meses de seguimiento, los pacientes se encuentran sin evidencia de actividad tumoral, con cistoscopia y citologías de control negativas. El promedio de sangrado fue de 50 ml, el tiempo quirúrgico 120 min, con una estancia de 2 días, todos sin complicaciones y, con excelentes resultados oncológicos.
DISCUSIÓN
Hasta la fecha, no se han realizado grandes estudios prospectivos aleatorizados. Se ha informado sobre los beneficios de LND en UTUC. Aunque este abordaje laparoscópico, ha atraído recientemente un interés considerable, no se lleva a cabo de forma rutinaria en el momento de NUx; Los procedimientos aún se consideran técnicamente difíciles o peligrosos, debido a que la vasculatura alrededor del riñón es complicada. De hecho, recientemente grandes estudios multiinstitucionales han demostrado que solo 26,8-51,4% de los pacientes fueron sometidos a LND7,19. El abordaje extraperitoneal también proporcionó una excelente visualización.
En cuanto al tratamiento quirúrgico, que es el objetivo de la presentación de esta serie de casos, se recomienda la nefroureterectomia radical (RNU) abierta, con escisión del manguito vesical, este tratamiento es el estándar para UTUC de alto riesgo, independientemente de la ubicación del tumor18, esta cirugía debe cumplir con principios oncológicos, es decir, prevenir siembra del tumor, evitando la entrada en el tracto urinario durante resección8. Se realiza la resección del uréter distal y su orificio porque existe un riesgo considerable de recurrencia tumoral en esta área19.
Eliminación del uréter distal y el manguito vesical son beneficiosos después de la RNU1. Se han considerado varias técnicas para simplificar la resección del uréter distal, incluida la técnica de punción, extracción, resección transuretral del uréter intramural, e intususcepción. A excepción de la extracción ureteral, ninguno de estos es inferior a la escisión con manguito vesical8,12,18,19.
Los regímenes de vigilancia se basan en cistoscopia y citología urinaria durante por aproximadamente 5 años11,16. La recurrencia de la vejiga no es una recurrencia distante.
La nefroureterectomia radical laparoscópica, (LNUx) se asocia con menor pérdida de sangre, menos dolor posoperatorio disminuido y menor estadía hospitalaria, con resultados oncológicos comparables a las realizadas en los procedimientos abiertos11,12. Más reciente Actualmente, se ha informado que la nefroureterectomia radical lumboscópica (RANUx) proporcionan resultados similares a los de LNUx13,14. Sin embargo, tanto LNUx como RANUx implican un proceso quirúrgico de dos pasos: 1. Un procedimiento abdominal para nefrectomía; 2. Uun procedimiento pélvico para la extracción del uréter distal y el manguito de la vejiga.
CONCLUSIÓN
A través de este trabajo se demuestra con éxito la viabilidad de este abordaje. Hasta donde se conoce, este es el primer informe que se describe en Bolivia, una escisión del manguito vesical por endoscopia y la nefrouretectomía lumboscópica, mediante un abordaje extraperitoneal. Nuestra experiencia demuestra que es una cirugía confiable. Este procedimiento podría proporcionar un tratamiento que debería ser el Gold Standart por abordaje mínimamente invasivo para pacientes con estos tumores. Se debe notar que este tipo de abordaje, es algo que se realiza en países de primer mundo, desde hace más de 10 años, y que en Bolivia aún no se practica con frecuencia, por lo que se debe de incentivar este tipo de manejo en caso de tumores uroteliales del tracto urinario superior.