INTRODUCCIÓN
Las directrices recomiendan unánimemente presión arterial (PA) para la evaluación de la monitorización ambulatoria de la misma. Sin embargo, sigue siendo una incógnita qué índice de PA, entre la multitud de mediciones que pueden derivarse de los registros de PA convencionales y ambulatorios, está más estrechamente relacionado con los resultados adversos para la salud1.
El perfil de inmersión nocturna, como descenso fisiológico de la presión arterial (PA) del 10-20% durante la noche, se asocia a la gravedad de las lesiones de órganos finales. El perfil no inmersivo se considera hoy en día el factor de riesgo cardiovascular2. La ausencia de descenso nocturno de la PA puede estar causada por anomalías en la regulación del volumen extracelular o de la resistencia vascular, como el aumento del tono neural simpático2,3. Además, las alteraciones del sueño pueden tener un papel importante en la patogénesis de la no inmersión (por ejemplo, el síndrome de apnea del sueño)4. Incluso una apnea del sueño leve puede aumentar la PA nocturna al cambiar el tono neural durante la noche5. Aunque no hay consenso sobre cuál es la medicación que tiene mayor impacto en el restablecimiento del descenso nocturno de la PA, la administración de fármacos antihipertensivos antes de dormir puede mejorar el patrón de inmersión (p. ej., la cronoterapia)3,6.
La crisis hipertensiva es un resultado común de la hipertensión no controlada7. Se define como una presión arterial sistólica superior a 180mmHg o una presión arterial diastólica superior a 120mmHg8. Diferenciamos la urgencia hipertensiva sin daño de órgano final, de la emergencia hipertensiva en la que tenemos evidencia de lesión cardíaca, renal, pulmonar o renal9. Casi todos los pacientes con urgencia hipertensiva necesitan ser ingresados en el hospital.
La elevación súbita de la presión arterial en las crisis hipertensivas proviene de un aumento repentino de la presión vascular sistémica, debido a la acción de los vasoconstrictores humorales que conducen a la proliferación intimal y a la necrosis fibrinoide de la pared del vaso sanguíneo7. Según las últimas directrices de la ESC (Sociedad Europea de Cardiología) y la ESH (Sociedad Europea de Hipertensión), la rigidez arterial se reconoce como un factor de riesgo para el desarrollo de daño orgánico mediado por la hipertensión (DMO) con una velocidad de la onda de pulso (VOP) >10 m/s1. La VOP se considera uno de los parámetros clínicos más importantes para la evaluación del riesgo cardiovascular y la adaptabilidad vascular y para el seguimiento después del tratamiento. En un artículo anterior hemos demostrado que la medición de la rigidez arterial en un entorno de urgencias es un método no invasivo para evaluar el riesgo cardiovascular en pacientes con urgencia hipertensiva 10.
Objetivo: El objetivo de este estudio fue analizar la medicación utilizada por los pacientes con crisis hipertensivas y su impacto en los principales factores de riesgo para el desarrollo de crisis hipertensivas.
MATERIALES Y MÉTODOS
El tipo de estudio es observacional, descriptivo de corte longitudinal, el tipo de muestreo es no probabilístico, por conveniencia, se observó a un grupo de 233 pacientes (108 hombres y 125 mujeres) en el servicio de urgencias del hospital clínico Merkur con crisis hipertensivas de enero a noviembre de 2019. Los antecedentes médicos se obtuvieron en el servicio de urgencias mediante una entrevista directa a los participantes en el estudio. Sólo se definieron como fumadores los pacientes que llevaban más de 10 años fumando. Los pacientes se dividieron en dos grupos principales en función del daño orgánico existente debido a un episodio de hipertensión en urgencias que condujo a una emergencia hipertensiva. En esta categoría se incluyeron los pacientes con daño irreversible del cerebro (cualquier síntoma neurológico), del riñón (insuficiencia renal aguda), de la aorta (disección), de los pulmones (edema pulmonar), del corazón (síndrome coronario agudo) o de la epistaxis. Los pacientes con urgencia hipertensiva no mostraron daños en ninguno de los sistemas orgánicos mencionados anteriormente. Además, los pacientes se dividieron en cinco grupos de edad según las décadas a partir de los 40 años (media de 65+85 años) y en un total de diez grupos según el tipo de medicación hipertensiva que utilizaban: enzima convertidora de angiotensina (IECA), bloqueadores de los receptores de angiotensina (BRA), betabloqueantes (BB), bloqueadores de los canales de calcio (BCC), diuréticos, moxonidina; y combinación fija de IECA + BCC, IECA + BCC + diuréticos con y sin BB y moxonidina. Debido a las numerosas variables posibles, no se tuvieron en cuenta las dosis de la medicación tomada. Todos los cambios descritos podrían ser dependientes de la dosis, pero la mayoría de nuestros pacientes recibieron dosis moderadas de medicación antihipertensiva (por ejemplo, lECA-perindopril 5 mg, diurético-indapamida 1,25 mg, BCC- amlodipino 5 mg, etc.).
Medición de la PA y de la velocidad de la onda del pulso:
Los médicos obtuvieron las lecturas convencionales con un auscultador validado o dispositivos oscilométricos (Omron). Se utilizó un manguito de tamaño adecuado para el brazo no dominante del paciente. Se consideró que los pacientes tenían hipertensión si su PA convencional/en consulta era de 140/90 mm Hg o superior o si tomaban fármacos antihipertensivos. Los criterios de inclusión siguieron la definición de crisis hipertensiva como valores de presión arterial sistólica superiores a 180mmHg y/o diastólica superiores a 120mmHg7.
Para la monitorización ambulatoria de la PA durante 24 horas (MAPA), los monitores portátiles se programaron para obtener lecturas ambulatorias a 30 minutos durante el día y a intervalos de 60 minutos durante la noche. Se indicó a los pacientes que mantuvieran el brazo monitorizado inmóvil durante los periodos de lecturas. Las lecturas diurnas iban de LAS 8 a las 18 HORAS y los intervalos nocturnos iban de las 20 a las 6 HORAS (países europeos). Para el análisis, los registros ambulatorios debían incluir al menos 10 lecturas diurnas y 6 nocturnas12. El índice de inmersión se calculó dividiendo el 100 (media diurna-media nocturna dividida por la media diurna de la PA). Se definió al paciente como "inmersivos" si su presión arterial sistólica y diastólica disminuía entre un 10 y un 20% durante la noche, mientras que los "no inmersivos" se definieron con criterios de al menos 0 pero menos del 10%. Nos centramos en la PA sistólica, porque es el factor de riesgo predominante entre los adultos mayores, ya que la edad media de los pacientes de este estudio era de 65,85 años. Dos tercios de los pacientes disponían de MAPA de 24 horas y se clasificaron en la categoría correspondiente en función del perfil de inmersión nocturna (39 inmersivos y 106 no inmersivos). La velocidad de la onda de pulso se midió con el sistema de análisis de la onda de pulso Agedio B900 (Alemania)13. El dispositivo funciona según el principio de la oscilometría e incluye un brazalete, que viene en tres tamaños diferentes -pequeño, mediano y grande, dependiendo del tamaño del brazo que se mide de antemano-, el propio dispositivo de medición y un iPad de Apple con un software que muestra los resultados. Permite medir la presión arterial braquial y la rigidez arterial en un solo intento. La rigidez arterial se cuantifica como VOP y se expresa en m/s13. El médico introduce en el dispositivo los datos del paciente, como la edad, el sexo, el peso corporal y la altura. Tras la medición, el dispositivo produce dos informes, uno para el paciente, que contiene la edad vascular estimada, y otro para el clínico, con los parámetros hemodinámicos: presión arterial central, presión del pulso, presión arterial media e índice de aumento13. Es necesario medir la VOP dentro de las 24 horas siguientes a la medición de la presión arterial para establecer el diagnóstico de crisis hipertensiva10. Los análisis estadísticos se realizaron en la versión Statistica 10th. se utilizó la prueba de Kolmogorov-Smirnov para la normalidad a fin de presentar estadísticas paramétricas descriptivas del uso de la medicación. Se utilizó la prueba t de student para los valores paramétricos y el ANOVA para las variables múltiples. Todos los participantes dieron su consentimiento informado según los principios de la Declaración de Helsinki11.
RESULTADOS
Un total de 184 pacientes tenían urgencia hipertensiva y 53 urgencia. Ambas entidades fueron ligeramente más frecuentes en las mujeres (54,44% y 50,95%). El índice de masa corporal (IMC) medio fue de 30,62 kg/m2 , sin diferencias entre géneros. Observando la tasa de urgencias hipertensivas a través de los grupos de edad, los varones tenían un 72,41%, 47,00%, 44,00%, 41,00%, 11,70%, pero se encontraron diferencias más pronunciadas en las urgencias hipertensivas donde los varones tenían un 100,00%, 66,67%, 58,33%, 42,10%, 25,00%. La prevalencia de las crisis hipertensivas en las mujeres aumenta obviamente con el envejecimiento y es más prominente después de los 65 años en comparación con los hombres de la misma edad. Comparando estos grupos de edad por la medicación que utilizan los pacientes, se encontró una combinación de fármacos preventiva del desarrollo de la emergencia hipertensiva. Al utilizar monoterapia antihipertensiva, el porcentaje de emergencias hipertensivas fue del 100,00%, 50,00%, 41,66%, 33,33% y 21,05%. El uso de IECA + BCC + diuréticos disminuyó significativamente el número de urgencias al 0%, 18,47%, 21,05%, 25,00%, 33,33%; pero la adición de BB a esta lista de fármacos disminuyó adicionalmente el riesgo de desarrollo de hipertensión al 0%, 0%, 10,53%, 25,00%, 33,33% en cada grupo de edad. En general, 53 pacientes no utilizaban ninguna medicación prescrita (22,75%) y 68 de 233 pacientes eran fumadores (29,18%), de los cuales 36 pacientes tenían una emergencia hipertensiva (52,94% de los fumadores). En el grupo de fumadores, 43 pacientes eran hombres (63,23%).
Para ver el beneficio (p. ej., desarrollar menos urgencias hipertensivas) de tomar diferentes medicamentos, creamos el ratio de urgencias hipertensivas, calculado dividiendo el número de urgencias hipertensivas con todas las crisis hipertensivas en la misma categoría de tomar o no tomar determinado fármaco antihipertensivo (tabla 1). Los BB y los diuréticos mostraron el mayor incremento en el desarrollo de urgencias hipertensivas, mientras que los ARA y la moxonidina disminuyeron el ratio en más de un 10%. Los fumadores tuvieron un 6,26% más de urgencias que los no fumadores.
Tabla 1 Ratio de emergencia hipertensiva en crisis en función de la medicación tomada
| Medication | Not taking | Taking | Difference | Users |
|---|---|---|---|---|
| ACEi | 22.83% | 21.81% | -1.02% | 110 |
| ARB | 24.48% | 12.19% | -12.29% | 41 |
| BB | 20.63% | 24.32% | +3.69% | 111 |
| CCB | 24.14% | 20.66% | -3.48% | 121 |
| Diuretics | 21.74% | 23.23% | +1.49% | 99 |
| Moxonidine | 25.39% | 10.42% | -14.97% | 48 |
| ACEi + CCB | 25.92% | 17.64% | -8.28% | 102 |
| ACEi + CCB + diuretic | 23.52% | 19.40% | -4.12% | 67 |
| ACEi + CCB + diuretic + BB | 23.16% | 19.15% | -4.01% | 47 |
| ACEi + CCB + diuretic + BB + moxonidine | 23.29% | 11.11% | -12.18% | 18 |
| Smokers | 27.07% | 33.33% | +6.26% | 36 |
Fuente: elaboración propia del autor
En lo que respecta al perfil de la inmersión nocturna, el mayor número de no inmersivos se encontró en los pacientes que tomaban ARA, diuréticos y/o bloqueadores de los canales del calcio. El menor número de no inmersivos se observó en los pacientes que tomaban IECA en combinación con moxonidina (-20,07%). Sorprendentemente, menos de una cuarta parte de los fumadores eran no inmersivos (22,02%), lo que mostraba una diferencia de -54,67% en comparación con los no fumadores. Las combinaciones de toda la medicación antihipertensiva mostraron beneficios sobre la monoterapia (tabla 2). La odds ratio de padecer una urgencia hipertensiva en caso de que el paciente tuviera un perfil no inmersivo fue de 4,18 (IC 1,02 - 18,89, p < 0,05). Además, los pacientes que tomaban una medicación diferente (o ninguna) no tenían mayor probabilidad de desarrollar una urgencia hipertensiva (OR 1,21, p = NS). No se encontraron diferencias en la incidencia de perfil hipertensivo no inmersivo entre géneros (72,12% varones, 72,83% mujeres).
Tabla 2 Perfil de bajada nocturna en función de la medicación tomada
| Medication | Non dipper (not taking) | Non dipper (taking) | Difference | Users |
|---|---|---|---|---|
| ACEi | 77.14% | 68.05% | -9.09% | 110 |
| ARB | 69.37% | 83.87% | +14.50% | 41 |
| BB | 74.28% | 70.83% | -3.45% | 111 |
| CCB | 69.49% | 74.69% | +5.20% | 121 |
| Diuretics | 66.66% | 79.68% | +13.02% | 99 |
| Moxonidine | 74.28% | 67.57% | -6.71% | 48 |
| ACEi + moxonidine | 76.07% | 56.00% | -20.07% | 28 |
| ACEi + CCB | 73.13% | 72.00% | -1.13% | 102 |
| ACEi + CCB + diuretic | 70.96% | 75.51% | +4.55% | 67 |
| ACEi + CCB + diuretic + BB | 74.07% | 67.64% | -6.43% | 47 |
| ACEi + CCB + diuretic + BB + moxonidine | 74.01% | 60.00% | -14.01% | 18 |
| Smokers | 76.69% | 22.02% | -54.67% | 68 |
Fuente: elaboración propia del autor
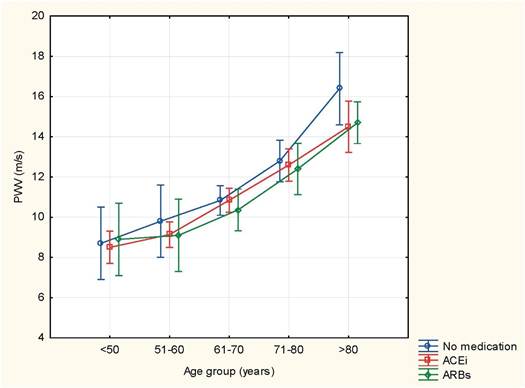
Se midió la velocidad de la onda de pulso (VOP) en todos los pacientes, pero los resultados más destacados se encontraron en los pacientes que tomaban IECA, ARA o no tomaban nada. En comparación con el mismo grupo de edad, los ARA mostraron los valores de VOP más bajos, mientras que los pacientes sin medicación mostraron los más altos (imagen 1). Sólo la moxonidina y los BB no mostraron una disminución de los valores de VOP (p=NS, respectivamente), mientras que la adición de otros antihipertensivos redujo los valores de VOP. Los fumadores tenían valores de VOP comparables a los de los pacientes no fumadores (p=NS). La presión arterial sistólica braquial media fue de 190,87±9,61 mmHg, la presión diastólica braquial media fue de 108,91±16,23 mmHg. La presión arterial sistólica central media fue de 155,34± 19,61 mmHg, y la presión arterial diastólica central media fue de 102,86±17,14 mmHg. Los valores de VOP fueron superiores a los valores de referencia para su edad en todos los pacientes, con una media de 10,71±1,96 m/s. Los valores de VOP muestran una correlación positiva con la edad (r=0,9461, p<0,0001)
DISCUSIÓN
Durante más de 30 años, la monitorización ambulatoria de la PA se ha desarrollado como la técnica más recomendada para la medición de la PA14. La MAPA se considera el método preferido para medir la PA en las directrices de todo el mundo, pero aún no está claro qué medida específica es la más predictiva de los resultados adversos12. El estudio de Yang WY et all, reforzó la idea de que las mediciones nocturnas de la PA aportan una valiosa información pronóstica. Por cada aumento de 20/10 mm Hg en la presión sistólica nocturna, la mortalidad total aumentó en un 23% relativo (HR 1,23; IC 95% 1,17-1,28) y los eventos CV aumentaron en un 36% relativo (HR 1,36; IC 95% 1,30-1,43). Los resultados fueron similares cuando se utilizaron lecturas diastólicas12. La hipertensión nocturna es de especial interés debido a su valor predictivo en los resultados de mortalidad cardiovascular y por todas las causas2.
Las crisis hipertensivas parecen ser más frecuentes en las mujeres debido a la mayor incidencia de trastornos somáticos en ellas. A pesar del efecto de ralentización de la frecuencia cardíaca, que parece ser un factor de riesgo independiente para desarrollar una emergencia hipertensiva, los betabloqueantes aumentaron el número de emergencias hipertensivas debido a la facilitación del sistema inmunitario. Muchas células del sistema inmunitario, especialmente los monocitos en pacientes con cambios en los receptores AT1, pueden aumentar el estrés oxidativo en los músculos lisos de los vasos15. Por otra parte, lo anterior podría ser la explicación de por qué los ARA reducen el número de episodios. Desde el punto de vista fisiológico, los productos reactivos del estrés oxidativo, como el TNFa y la IL1, disminuyen la natriuresis al inhibir la NO sintasa 3 y provocar un aumento de la concentración de sodio en el plasma sanguíneo15. La moxonidina no mostró ningún impacto sobre el sistema inmunitario y, en consecuencia, disminuyó el número de urgencias hipertensivas al reducir la frecuencia cardíaca media (75,71 frente a 82,91 lpm, p = 0,02).
Los estudios relacionan el perfil de inmersión nocturna con el aumento de la actividad del sistema nervioso simpático durante la noche16. La explicación más razonable y común podría ser la presencia del síndrome de apnea obstructiva del sueño concomitante que altera la actividad del sistema nervioso simpático y parasimpático durante la noche3. Muchos pacientes no presentan la caída de la frecuencia cardíaca nocturna y su presión arterial diastólica suele ser elevada durante las primeras horas de la mañana. Según estas tesis, los betabloqueantes y la moxonidina demostraron ser útiles para restablecer el perfil de inmersión nocturna. Las combinaciones de toda la medicación antihipertensiva mostraron beneficios sobre la monoterapia. Una presión arterial nocturna y de 24 horas más elevada (perfil de hipertensión no inmersiva) se asoció significativamente con una mayor probabilidad de desarrollar una emergencia hipertensiva.
La cronoterapia sigue siendo un área importante de investigación en la hipertensión y la administración nocturna de antihipertensivos mejoró los perfiles generales de presión arterial a las 24 horas, independientemente de la comorbilidad de la enfermedad6,12. Sin embargo, las inconsistencias entre los estudios sugieren la necesidad de más ensayos controlados aleatorios prospectivos con suficiente potencia estadística.
Nuestro estudio presentó más episodios de emergencia hipertensiva en los no inmersivos y en las mujeres, pero no hubo diferencias entre los géneros en la incidencia de no inmersivos. El perfil de no inmersivos combinado con trastornos somatomorfos o el aumento del tono neural simpático per se parece ser el dúo más peligroso para crear una lesión de órgano final. Dado que una parte de los pacientes incluidos en este estudio presentaron la HU como primera manifestación de la AH sin un diagnóstico previo de la misma, la medición de la VOP permite evaluar el estado cardiovascular de estos pacientes.
La velocidad a la que aumenta la presión arterial es más importante que la duración de la hipertensión para la aparición de lesiones vasculares9. De los datos se desprende que la VOP se mantuvo elevada a pesar del tratamiento. Sin embargo, el método de medición de la rigidez arterial sigue sin ser la primera opción en un servicio de urgencias, ya que requiere más tiempo que la medición clásica de la presión arterial10. Los nuevos avances tecnológicos pueden conducir a una mejora en este ámbito.
CONCLUSIÓN
En los pacientes de alto riesgo, las urgencias hipertensivas pueden prevenirse con éxito mediante un tratamiento antihipertensivo combinado que incluya IECA/BAR, BCC, diuréticos y BB, especialmente en la edad joven. Los ARA y los diuréticos en monoterapia mostraron el peor perfil en el restablecimiento del perfil de inmersión nocturna. La moxonidina y sus combinaciones con otros antihipertensivos, especialmente los IECA, son la medicación más eficaz para restaurar la inmersión nocturna. Los Inmersivos tuvieron una menor probabilidad de desarrollo de urgencias hipertensivas, lo que pronuncia la importancia de restaurar el perfil de inmersión nocturna en todos los pacientes hipertensos. En este estudio de cohorte de base poblacional, una mayor PA de 24 horas y nocturna se asoció significativamente con mayores riesgos de HK. Así pues, la presión arterial de 24 horas y la nocturna pueden considerarse mediciones óptimas para estimar el riesgo cardiovascular. La medición no invasiva de la rigidez arterial y el perfil no inmersivo en la MAPA podrían ser métodos novedosos en el algoritmo diagnóstico de los pacientes con crisis hipertensivas10.
Limitaciones
Este estudio tiene varias limitaciones. En primer lugar, no todos los pacientes tenían una MAPA. En algunos pacientes, la PA nocturna fue la media ponderada en el tiempo de sólo 3 lecturas, que es menor que la propuesta por las directrices12. En segundo lugar, el tratamiento farmacológico antihipertensivo sólo se registró al inicio del estudio y, por tanto, no pudo ajustarse como variable dependiente del tiempo.











 texto en
texto en