Servicios Personalizados
Revista
Articulo
Indicadores
Links relacionados
Compartir
Revista Científica Ciencia Médica
versión impresa ISSN 2077-3323
Rev Cient Cienc Méd vol.21 no.2 Cochabamba 2018
Caso Clínico
INTERVENCIÓN QUIRÚRGICA DE LINFEDEMA ESCROTAL GIGANTE, BOLIVIA
SURGICAL INTERVENTION OF GIANT ESCROTAL LYMPHEDEMA IN BOLIVIA
Vargas-Mamani Jesus Humberto1,3,4, Torrez-Miranda Sara Cristina2,3,4, Campos Mendoza René Euzebio5,6, Torrico Castillo Jose Nestor5,6, Davalos Grágeda Mirna Karina5
1Editor Jefe de la Revista Científica "Ciencia Médica" gestión 2017
2Editora Revista Científica "Ciencia Médica" gestión 2018
3Miembro de la Sociedad Científico de Estudiantes de Medicina
4Estudiante en Facultad de Medicina "Dr. Aurelio Melean", Universidad Mayor de San Simón.
5Médico cirujano
6Especialista Urología
Correspondencia a: Jesús Humberto Vargas Mamani
Celular: +591 67588101
Correo: jesushvm@gmail.com
Procedencia y arbitraje: no comisionado, sometido a arbitraje externo.
Recibido para publicación: 9 de mayo 2018
Aceptado para publicación: 28 de diciembre de 2018
Citar como: Rev Cient Cienc Med 2018; 21(2): 60-66
RESUMEN
Linfedema escrotal es una patología de escasa frecuencia como presentación idiopática. Se conoce también como elefantiasis por las modificaciones que produce en tejido dérmico, se clasifica de acuerdo a la edad de aparición en congénito o adquirido. El diagnóstico es clínico y la etiología se confirma con exámenes complementarios. El tratamiento recomendado es quirúrgico aunque se puede recurrir a tratamientos paliativos en casos de menor gravedad. Se presenta paciente procedente de Cochabamba-Bolivia, masculino de 33 años con cuadro de 3 años de evolución, se realizó la extirpación de 3,7 Kg de tejido escrotal linfedematoso que tras la intervención quirúrgica presentó una evolución favorable sin complicaciones, mejorando la calidad de vida del paciente y el cuadro clinico.
Palabras clave: Elefantiasis, Escroto, Linfedema, Pene, Procedimientos Quirúrgicos.
ABSTRACT
Scrotal Lymphedema is an infrequent pathology as an idiopathic presentation. Also, it is known as elephantiasis because of the modifications of dermic tissue, it is classified, in order to the age off apparition, in congenital or acquired. The diagnosis is clinic and the etiology could be confirmed by complementary tests. In general, the recommended treatment is surgical although with less serious cases it should appeal to palliative treatment. It is presented a case of a 33 year-old male, from Parotani, in Cochabamba-Bolivia with a clinical presentation of three years of evolution. It was made an extraction of 3,7 kg lump of lymphoedematical scrotal tissue after that he did not present complications and patient's quality of life improved.
Keywords: Elephantiasis, Escrotum, Lymphedema, Penis, Surgical Procedures
INTRODUCCIÓN
El Linfedema Escrotal (LE) se debe a agenesia, hipoplasia, hiperplasia, reflujo, sobrecarga u obstrucción de los vasos linfáticos que incrementa la presión hidrostática de los vasos lejanos al defecto, dando como resultado una mayor acumulación de líquido en el espacio intersticial, por lo general en el tejido adiposo subcutáneo, resultado de un desequilibrio en la producción y absorción de linfa, que produce: retención hídrica, incremento de proteínas en el tejido extracelular y fibrosis1-4.
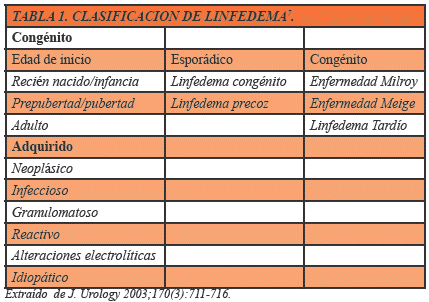
Los linfedemas se clasifican en congénitos, que son sumamente raros (diagnosticados en la infancia), y los adquiridos que se evidencian con mayor frecuencia (adultos mayores)2,3,5,6. (Ver tabla 1)7.
También se menciona como causantes de linfedema adquirido a la hipoproteinemia, trombosis, ganancias y pérdidas de peso drásticos, inflamaciones recurrentes, cicatrizaciones pos-inflamatorias, enfermedad de Paget escrotal o el síndrome de Down, causas iatrogénicas (linfadenectomia regional, abdominoplastía, posterior a radioterapia), enfermedades granulomatosas (enfermedad de Crohn, artritis reumatoide, amiloidosis y la sarcoidosis)1,2,5,8-11.
De la etiología infecciosa se nombra a la filariasis como agente causal más frecuente de linfedemas en países endémicos (81 países)9,10,12, de estos se mencionan en Latinoamérica a Brasil (Estado de Pernambuco), República Dominicana, Guayana y Haití13. La filariasis suele ser asintomática afectando al sistema linfático, inmunitario y renal con evolución aguda o crónica, esta última provoca manifestaciones dolorosas, desfigurantes y discapacitantes afectando con mayor frecuencia las mamas y genitales externos3,12 también se indica afectación de las extremidades13. La incidencia varía de 1/10 0001. Se estima que 15 millones de personas en el mundo son afectadas con linfedema y 13,4 millones están en riesgo de infección relacionada13.
Se reportaron casos aislados relacionados con: hidrosadenitis supurativa y posterior a infecciones por Chlamydia Trachomatis, Estreptococcus y Micobacterium tuberculosis9,10.
Los síntomas más frecuentes son: aumento de tamaño, dolor, restricción de movilidad, disfunción sexual y aislamiento social. Signos que muestra la piel y el tejido subcutáneo son: engrosamiento e induración, también puede presentar crestas o ampollas1,5. El diagnóstico por lo general es clínico hasta en el 90% de los casos5,14 y para la confirmación son necesarias diversas pruebas de laboratorio e imagenológico.
Los estudios recomendados para determinar la etiología3 son: analítica sanguínea; estudios serológicos y reacción cadena de polimerasa (PCR) para agentes infecciosos más frecuentes como clamidia y filariasis; antígeno prostático específico (PSA); imagenológicos (resonancia magnética, ecografía) y por último el estudio histopatológico de tejido resecado seria confirmatorio, observándose fibrosis y vasos linfáticos dilatados. También se indica la linfogammagrafía que aportan información del estado de las vías y ganglios linfáticos para descartar diagnósticos diferenciales y distinguir de linfedema primario y secundario14.
El linfedema escrotal o también conocido como elefantiasis inguinoescrotal exhibe importancia por las dificultades en el abordaje terapéutico, ya que por su infrecuente presentación no existe un tratamiento estandarizado y la literatura médica disponible al respecto es limitada. Por tanto suponemos importante el aporte que brindara el caso a la comunidad científica. Ninguno precepto de la Declaración de Helsinki fue vulnerado, la confidencialidad, el anonimato, la dignidad, intimidad del paciente fueron respetados en todo el proceso de elaboración del artículo para su publicación.
PRESENTACIÓN DEL CASO
Paciente de sexo masculino de 33 años de edad, albañil procedente de Pilque - Parotani, Cochabamba. Acude a consulta del servicio de Urología de la Clínica Cobija acompañado de familiares.
El paciente refiere cuadro clínico de aproximadamente 3 años de evolución caracterizado por aumento de volumen en genitales externos y edema en extremidades inferiores acompañado de calambres, indoloro con engrosamiento de la piel, presencia de áreas ulceradas, pustulosas. Acudió a consulta médica para tratamientos esporádicos sin presentar mejoría, por el contrario, las ulceras y pústulas se propagaron en el rostro y otras partes del cuerpo. Refiere que en oportunidades reduce edema en los pies, no obstante el volumen aumenta en gran medida en los genitales externos.
Al examen físico: paciente consciente, orientado en las tres esferas, mucosas húmedas normo hidratadas, asintomático, facies avejentada (aspecto de adulto mayor), piel seca, con pequeñas escoriaciones de antiguas lesiones, ptosis palpebral derecha, caries dental. Habito alcohólico 2 veces por semana. Peso 73 kg y signos vitales dentro de parámetros. Exploración cardiopulmonar clínicamente estable.
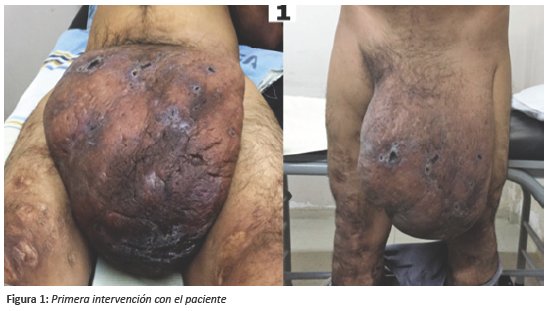
En área genital se observa masa gigante de 35cm de alto y 30cm de ancho, de bordes irregulares, superficie seca, de aspecto acartonado con presencia de lesiones ulceradas de +/- 2 cm, costras, pustulosas, escoriativas, no dolorosas, no se observa pene, sin embargo en la exploración urogenital se evidencia orificio lateral derecho en la masa que permite la evacuación urinaria dificultosa, verificado por anamnesis (ver figura 1). Extremidades superiores con presencia de lesiones escoriativas. Extremidades inferiores con edema e infiltración, de aspecto paquidermoide, hiper-pigmentado con lesiones ulceradas con producción serohematica, escoriativa. Exámenes de laboratorios indican parámetros alterados de Hb 11,3, Hto 36%, TP 16 seg.
No se realizaron más exámenes complementarios debido a la falta de recursos económicos del paciente. Revisando la literatura médica y los hallazgos clínicos que presento el paciente, el diagnostico pre-operatorio fue linfedema escrotal. Paciente accedió al tratamiento quirúrgico previo cumplimiento de protocolo pre-operatorio. Se trasfundió una unidad de sangre ORh+ pre-operatorio y otras 2 trans operatorio.
Diagnósticos diferenciales: filariasis escrotal, tumor escrotal, hidrocele, hernia inguinoescrotal.
Se realiza tratamiento quirúrgico de plastía y reconstrucción escrotopeneana.
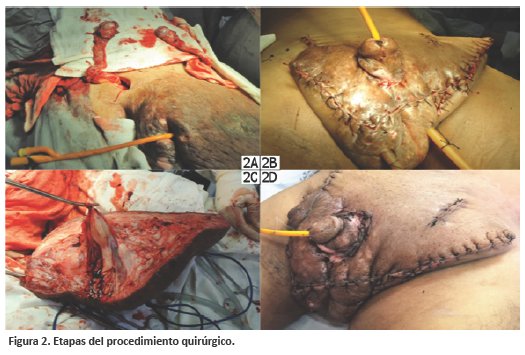
Se identifican los cordones espermáticos luego se exteriorizan los testículos a través de incisión inguinal bilateral (ver figura 2A). Se identifica pene practicando incisión circular paralelo al surco balano prepucial, procediendo a la plastía de pene exponiéndolo por la contra-abertura, con piel de hipogastrio, cubriendo el cuerpo peneano con colgajos en Z en región dorsal y ventral previo pasaje de sonda (ver figura 2B).
Se inicia resección de la masa escrotal aplicando hemostasia y cuidando los márgenes quirúrgicos, posterior aproximación de bordes para el cierre de pared escrotal previa colocación de drenaje tubular, de esta manera se obtiene masa de 3,7 Kg(ver figura 2C).
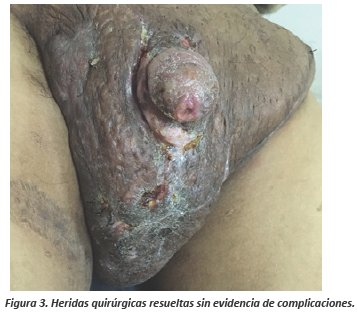
El postoperatorio trascurrió sin incidencias, dando de alta al paciente a los 6 días de la cirugía (ver figura 2D). La evolución posterior fue favorable, paciente acude a controles evidenciándose herida quirúrgica sin signos de infección ni inflamación; el tejido alrededor del pene revitalizado (ver figura 3). Posterior control realizado al paciente se encontró en mejor estado general, mostrando evidente mejoría en su calidad de vida y extremidades inferiores con ligero edema sin lesiones ulceradas.
DISCUSIÓN
El linfedema genital crónico es una patología poco frecuente en nuestro medio, siendo el primer caso reportado en el país (Bolivia) con estas características. Presenta importantes trastornos funcionales, emocionales y sociales para el paciente8 el presente caso acudió a la clínica con un padecimiento de 3 años de evolución con las características descritas, que imposibilitaban llevar una buena calidad de vida. Pierre Capuano y Corinne Capuano15 consideran 6 estadios según el tamaño, el actual caso corresponde al estadio IV ya que el polo inferior del escroto se enmarca entre el borde superior e inferior de la rótula; y el enterramiento del pene corresponde a un grado 4 porque el glande no es visible y causa problema en la micción.
Los síntomas más comunes son depresión, angustia, aislamiento social, limitación para movilizarse, dificultad en la higiene de la zona y correcta bipedestación, imposibilita la erección y el acto sexual3,16 mismos que el paciente refirió en la anamnesis.
El linfedema adquirido se presenta en mayores de 35 años de edad1,5, el paciente presentó signos y síntomas a los 30 años y se cataloga como linfedema adquirido1, paciente no refiere antecedentes clínicos ni hereditarios relacionados con la patología. No refiere haber salido del país, reduciendo probabilidad de filariasis importada de un área endémica cercana a Bolivia como Brasil12. Sin embargo no se descarta parasitosis por falta de estudios.
Como se evidencia e indica la literatura, el diagnostico se realiza en etapas avanzadas crónicas ya que comúnmente es una patología que presenta síntomas leves, ignorados por el paciente12,15, haciendo que este no busque solución inmediata al problema. El caso presentado acude a centros asistenciales para curaciones ocasionales de ulceras y pústulas, en genitales externos y extremidades inferiores siendo estos los signos con mayor recurrencia en piel1. El periodo transcurrido favorece a una importante fibrosis en el tejido3,8 dificultando las actividades cotidianas e imposibilitando un tratamiento conservador8.
El tejido comprometido puede alcanzar tamaños bárbaros, se muestra deformado, engrosado, edematoso, agrietado, de aspecto acartonado, seco, debido a que las glándulas sebáceas fueron destruidas, y en ocasiones puede presentar, ampollas, exudado y fetidez. De ahí viene la definición de elefantiasis, ya que se asemeja a la piel de un paquidermo1,16,17. Características evidenciadas en el paciente al momento de la exploración física.
Una anamnesis detallada, exploración física minuciosa, que incluya la inspección y palpación del área edematosa con búsqueda de signos asociados, será suficiente para diagnosticar hasta el 90% de los casos1,14,18 siendo los datos de sustento para tomar una conducta quirúrgica en el paciente presentado. Siguiendo las recomendaciones3 se realizó analítica sanguínea que en este caso presentó ligera disminución de hemoglobina, el resto de los estudios recomendados no se realizaron ante la negativa del paciente por cuestiones económicas.
Se describen diferentes tratamientos paliativos, poco útiles en pacientes que presentan una enfermedad de larga data, tales como: adecuada higiene de la piel, elevación de miembros inferiores, vendajes compresivos, medicamentos diuréticos, benzodiacepinas5,6,9,16,17,19. El 2017 se reporta por primera vez, tratamiento con vendaje hecho de Grosgain para comprimir el tejido intentando reducir la cantidad de tejido fibrótico en el pene (tratamiento de 8 meses)19 mostrando eficacia empleándose al poco tiempo de evidenciar edema en el pene.
Si la patología es congénita el tratamiento consiste en aplicar medidas paliativas con un seguimiento cuidadoso, en caso de patología adquirida el tratamiento depende de la etapa y la gravedad del cuadro clínico3. Con un diagnóstico temprano es posible la aplicación microquirurgicas de anastomosis linfático-venosas o tratar de restaurar la fisiología normal puenteando vasos linfáticos afectados con autoinjertos en pacientes con hiperplasia de los conductos linfáticos en área genital, mamaria y facial, sin embargo, dichos procedimientos no presentaron mejoras clínicas significativas3,8.También se describe un tratamiento bio-adyuvante: la restitución de conductos linfáticos usando el Factor de Crecimiento Endotelial Vascular (VEGF) junto a la cirugía3. Dichas intervenciones no se implementaron en el presente caso.
En el actual caso se practicó cirugía con exéresis de tejido escrotal afectado como se recomienda en casos severos y crónicos que presentan fibrosis en la zona, con el objetivo de alcanzar un resultado estético aceptable, que permita el coito e instaurar un ambiente adecuado para la espermatogénesis9-11,15,16,18.
Para el presente caso la intervención quirúrgica consistió en la extirpación completa de la piel linfedematosa y tejido subcutáneo peneano escrotal con la subsiguiente reconstrucción escrotal con colgajos adyacentes al defecto1,4.
En el procedimiento quirúrgico del actual caso se identificó y liberó los testículos, y el pene siguiendo las recomendación de otros autores3,9,16,20. Se describen los siguientes métodos para la reconstrucción del escroto: injerto de piel, implantación subcutánea de los testes en los muslos y el uso de colgajos a partir de tejido escrotal residual3,10,16,18 los dos primeros no se recomienda por la alteración en la regulación térmica que interfiere en la función testicular (espermatogénesis) y fue el uso de colgajo con tejido escrotal residual el método usado en presente caso, este presento mayor beneficio funcional para el paciente porque no se vieron afectados los testículos dando además buenos resultados estéticos y funcionales, siendo los objetivos a alcanzar con la cirugía10.
En el transquirurgico no se evidencia compromiso linfático de los testículos mostrando un aspecto normal y presumiendo un adecuado funcionamiento hormonal y espermatogenico, debido a que el drenaje linfático es distinto: los testículos drenan a la zona lumbar y el pene y escroto drenan hacia los nódulos inguinales, siendo estos últimos quienes resultaron gravemente afectados3,16,18,20.
Para la reconstrucción de la cubierta peneana se recomienda injerto cutáneo parcial. Las siguientes alternativas no son recomendadas por las altas recidivas que presentan: injertos de espesor total de piel del pene, capa interna del prepucio o colgajos de zona suprapúbica, inguinal o femoral3,16. En esta oportunidad luego de haber expuesto el pene por contra-abertura por el severo compromiso que presentaba el tejido circundante, para el injerto peneano se usó piel de la zona suprapúbica, a pesar de las recidivas que evidencian otros casos, en el presente no evidencio tal situación.
Para el injerto se recomienda sutura en Z en la zona ventral, dorsal o lateral para evitar contracturas, posterior vendaje y compresión para que el injerto se adhiera3,16 también se describe la sutura en espiral con el fin de evitar contracturas21. En el presente caso se realizó la Z-plastia dorsal y ventral con previo pasaje de sonda con las medidas adyuvantes para la adhesión del tejido y la antibioticoterapia profiláctica15.
Una vez resecado la masa, se obtiene un tejido escrotal fibrosado de 3,7 Kg con características similares a procesos de larga data como se describe en diferentes publicaciones16,17,21,22. Para el resecado del tejido se tiene que cuidar la hemostasia por el tamaño del tejido extirpado23. A pesar de los cuidados hemostáticos el paciente presento abundante sangrado y recibió transfusión de 2 unidades de sangre, suceso descrito en la literatura15. No se pudo realizar exámenes patológicos al tejido extirpado debido a la limitante económica de la familia.
Las complicaciones quirúrgicas descritas son: hematoma de la herida, infección, lesión de uretra, torsión testicular, erección dolorosa, recurrencia del edema, mismas que no se manifestaron en el presente caso15. Los resultados sintomáticos, estéticos, sociales y la calidad de vida en general, mejoraron de manera notable para el paciente luego de la intervención quirúrgica como lo relata la bibliografía15,16,20,23.
Lo llamativo del presente es la magnitud que llego a adquirir el tejido escrotal en el transcurso de 3 años según informa el paciente; son limitados los casos reportados en la literatura20 que muestran las dimensiones del tejido resecado del actual caso: Miranda, et al. (2017) no reporta el peso exacto de la pieza quirúrgica sino el peso del paciente Africano pre-quirúrgico de 142kg y post-quirúrgico 70kg y un diámetro de 80x80 cm de la masa en el examen físico4; Nishimoto, et al. Reporta un paciente Japonés en 2016 de quien se reseco un tejido escrotal de 3,6 Kg21; Novoa, et al. Reseco 6 Kg de un paciente Venezolano en 197323; Lopéz-Caballero reporto en México (2014) tejido resecado de 7,5 Kg22; Rubio, et al (2010, España). Indica resección de tejido de 13,8 Kg9; Salas y More de Cuba (2006) obtuvo una pieza de 14 Kg17; Recalde-Losada, et al (España 2014) reporta 2 pacientes en los cuales se reseco 19 Kg en uno y en otro 22 Kg de tejido escrotal; y Wisenbaugh, et al. (California, EEUU. 2016) realizaron un estudio de 11 paciente (la más grande seria de casos hasta 2016) obtuvieron un promedio de tejido escrotal resecado de 21 Kg (rango 1,7-60 Kg), en este trabajo también se describe el caso más grave reportado de 61 Kg20.
REFERENCIAS
1. Sanchez-Alvarado JP, Procuna-Hernandez JN, Manzanilla-Garcia HA, Gutiérrez-Godínez FA, Rosas-Ramirez A. Linfedema primario escrotal gigante (enfermedad de Meige) reporte de 2 casos. Rev Mex Urol.[Internet] 2008 [acceso 14 Sep 2017]; 68(6): 344-7. Disponible en: http://www.medigraphic.com/pdfs/uro/ur-2008/ur086i.pdf
2. Mitchell RN, Schoen FJ. Vasos Sanguineos. Kumar V, Abbas AK, Fausto N, Aster JC. Patologia estructural y funcional. 9a Ed. Barcelona-España: Elsevier España SL: 2012. 487-528.
3. Carrasco López C, Torremadé Barreda J, Palacín Porté JA, Franco Miranda E, Viñals Viñals JM. Linfedema escrotal gigante. Cir plást iberolatinoam [Internet]. 2013 [acceso 14 Sep 2017]; 39(2): 187-91. Disponible en: http://scielo.isciii.es/scielo.php?script=sci_arttext&pid=S0376-78922013000200012&lng=en&nrm=iso&tlng=en
ISSN: 1989-2055 DOI: http://dx.doi.org/10.4321/S0376-78922013000200012
4. Miranda H, Colangelo AC, Antunes M, Schianove M, Merigliano S, Pizzol D. Giant elephantiasis and inguino-scr al hernia. PLoS Negl Trop[Internet]. 2017 [acceso 26 Abr 2018]; 11(6): p. e0005494. Disponible en: https://doi.org/10.1371/journal.pntd.0005494
5. Vives F, Garcia-Perdomo HA, Ocampo-Florez GM. Giant lymphedema of the penis and scrotum: a case report. Autopsy Case Rep [Internet]. 2016 [acceso 25 Abr 2018]; 6(1): 57-61. Disponible en: http://dx.doi.org/10.4322/acr.2016.026
6. Pramod Kumar MS. Resection of Scrotal Lymphedema. PLASTIC RECONSTRUCTIVE SURG [Internet]. 2005 [acceso 25 Sep 2017]; 116(2): 24e-27e. Disponible en: doi: https://doi.org/10.1097/01.prs.0000172979.73099.4e
7. McDOUGAL S. LYMPHEDEMA OF THE EXTERNAL GENITALIA. J Urol [Internet]. 2003 [acceso 2 Jul 2018]; 170: 711-6. Disponible en: https://doi.org/10.1097/01.ju.0000067625.45000.9e
8. Fernandez Garcia A, Fernandez Pascual C, Santoyo Gil-Lopez F. Reconstruccion en linfedema peneano y escrotal secundario a hernia inguinal bilateral gigante. Cir Plást Iberolatinoam [Internet]. 2009 [acceso 24 Sep 201]; 35(4): 311-6. Disponible en: http://scielo.isciii.es/scielo.php?pid=S0376-78922009000400008&script=sci_arttext&tlng=en
9. Rubio Hidalgo E, Lopez Gacia-Moreno A, Buendia Gonzalez E, Sampietro Crespo A, Arce Casado B, Fuente Nuñez J De la. Surgical Treatment in a case of giant scrotal lymphedema. Arch Esp Urol [Internet]. 2011 [acceso 24 Sep 2017]; 64(2): 121-4. Disponible en: http://aeurologia.com/pdfs/articulos/58-eng.pdf
10. Garcia-Tutor E, Botelle del Hierro J, San Martin Maya A, Castro Garcia J, España A, Fernandez Montero J, Robles Garcia JE. Tratamiento quirurgico de linfedema peneano secundario a hidrosadenitis supurativa. Actas Urol Esp [Internet]. 2005 [acceso 25 Sep 2017]; 29(5): 519-22. Disponible en: http://scielo.isciii.es/pdf/aue/v29n5/nota4.pdf
11. Park G, Jeong HW, Lee J, Mun YC, Sung SH, Han SJ. Lymphedema Associated With Primary Amyloidosis: A Case Study. Ann Rehabil Med [Internet]. 2014 [acceso 25 Abr 2018]; 41(5): 887-91. Disponible en: https://doi.org/10.5535/arm.2017.41.5.887
12. Centro de prensa: Filariasis linfatica. http://www.who.int/es [Internet]. 2010 [Actualizado 11 Mayo 2018; citado 25 Sep 2017]. Disponible en: http://www.who.int/es/news-room/fact-sheets/detail/lymphatic-filariasis
13. Información general: Filariasis linfática. http://www.who.int/es [Internet]. United States of America: Pan American Health Organization. [Citado el 25 Sep 2017]. Disponible en: https://www.paho.org/hq/index.php?option=com_content&view=article&id=5855:2011-general-information-lymphatic-filariasis&Itemid=4195&lang=es
14. Crespo Cobo MP, Lopez Blanco ME, Gil Hernandez MS, Miguel Beadiba C de, Alonso Alvarez B. Linfedema primario. Rehabilitacion [Internet]. 2010 [acceso 25 Sep 2017]; 44(S1): 8-13. Disponible en: http://www.elsevier.es/esrevista-rehabilitacion-120-articulo-linfedemaprimario-S0048712010001106
15. Capuano GP, Capuano C. Surgical Management of morbidity due to lymphatic filariasis: The usefulness of a standardized international clinical. Trop Biomed [Internet]. 2012 [acceso 25 Sep 2017]; 29(1): 24-38. Disponible en: https://www.ncbi.nlm.nih.gov/pubmed/22543600
16. Diaz Hernandez O, Peña de la Moneda H, Cairós Báez J. Variantes quirurgicas para el tratamiento del linfedema primario de pene y escroto. Rev Cubana Cir [Internet]. 2000 [acceso 24 Sep 2017]; 39(3): 230-7. Disponible en: http://www.medigraphic.com/pdfs/uro/ur-2008/ur086i.pdf
17. Salas Cabrera R, More Perez F. Linfedema escrotal gigante. Arch Esp Urol [Internet]. 2007 [acceso 25 Sep 2017]; 60(2): 195-8. Disponible en: http://www.redalyc.org/pdf/1810/181013932014.pdf
18. Recalde-Losada C, Rubio-Verdú E, Solesio-Pilarte F, Lorda-Barraguer E, Lobato JJ. Abordaje quirurgico de la elefantiasis escrotal aproposito de dos casos graves. Cir Plást Iberolatinoam [Internet]. 2014 [acceso 24 Sep 2017]; 40(2): 205-12. Disponible en: http://scielo.isciii.es/scielo.php?script=sci_arttext&pid=S0376-78922014000200010
19. Facio MFW, Spessoto LCF, Gatti M, Ferraz Arruda P, Ferraz Arruda JG, Antoniassi TS, et al. Clinical Treatment of Penile Fibrosis After Penoscrotal Lymphedema. Urol Case Rep [Internet]. 2017 [acceso 25 Abr 2018]; 11: 14-6. Disponible en: DOI: https://doi.org/10.1016/j.eucr.2016.12.001
20. Wisenbaugh E, Moskowitz D, Gelman J. Reconstruction of Massive Localized Lymphedema of the Scrotum: Results, Complications, and Quality of Life Improvements. Urology [Internet]. 2018 [acceso 25 Abr 2018]; 112 : 176-9. Disponible en: https://doi.org/10.1016/j.urology.2016.09.063
21. Nishimoto S, Kinoshita M, Miyazaki Y, Kawai K, Kakibuchi MM. Lymphoedema of the penis and scrotum as a sequela of chronic skin infection. J Surg Case Report [Internet]. 2016 [Acceso 25 Abr 2018]; 7: 1-3. Disponible en: https://doi.org/10.1093/jscr/rjw127
22. Lopez-Caballero I, Sanchez-Ruvalcaba I, Sanchez-Matinez LC, Hernandez-Ordeñez O, Gomez-Lara M, Flores-Carrillo V. Elefantiasis escrotal idiopatica. Reporte de un caso. Rev. Med. Inst. Mex. Seguro Soc [Internet]. 2014 [Acceso 25 Abr 2018]; 52(5): p. 598-9. Disponible en: http://www.redalyc.org/pdf/4577/457745484024.pdf
23. Novoa J, Perez L, Crespo E, Benedetto C. Linfedema escrotal: tratamiento quirúrgico. [Online].; 1972 [cited 2017 Sep 25] Disponible en: http://www.luzimarteixeira.com.br/wp-content/uploads/2010/11/linfedema-escrotal.pdf.