Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Científica Ciencia Médica
versión impresa ISSN 2077-3323
Rev Cient Cienc Méd vol.19 no.1 Cochabamba 2016
CASO CLÍNICO
TUBERCULOSIS INTESTINAL SIMULANDO CÁNCER DE COLON: REPORTE DE CASO Y REVISIÓN
Intestinal Tuberculosis Simulating Colon Cancer: Case Report And Review
Franco Ibarra G.1, Germán Alejandro Ibarra Ismael2
1Jefe del Departamento de Enseñanza e Investigación, Instituto Gastroenterologico Boliviano Japones. Cochabamba, Bolivia.
2 Medico General, Universidad Privada del Valle. Cochabamba, Bolivia
Correspondencia a: Germán Alejandro Ibarra Ismael
Correo electrónico: gibarraismael@hotmail.com;
Procedencia y arbitraje: no comisionado, sometido a arbitraje externo.
Recibido para publicación: 22 de abril del 2016
Aceptado para publicación: 23 de Junio del 2016
Citar como: Rev Cient Cienc Med 2016; 19(1): 52-59
Abreviaturas utilizadas en este artículo:
TB: Tuberculosis
TBP: Tuberculosis pulmonar
TBA: Tuberculosis Abdominal
BAAR: Bacilos Acido Alcohol Resistente
TAC: Tomografía Axial Computarizada
TBGI: Tuberculosis Gastrointestinal
TBI: Tuberculosis Intestinal
ADA: Adenosina de aminasa
VIH: Virus de la inmunodeficiencia humana
SIDA: Síndrome de inmunodeficiencia adquirida
PCR: Reacción de la polimerasa en cadena
PAAF: Punción/aspiración aguja fina
FRET: Transferencia de energía por resonancia de fluorescencia
IFN: Interferón
FNT: Factor de necrosis tumoral
VES: Velocidad de eritrosedimentación
RESUMEN
La tuberculosis abdominal es una enfermedad caracterizada por un cuadro clínico proteiforme, el cual puede adoptar varias formas clínicas. Esta infección es una gran imitadora de otras patologías abdominales y constituye un gran reto diagnóstico. Una mente abierta a posibilidades y un alto índice de sospecha son factores importantes para hacer el diagnóstico oportuno y evitar complicaciones. Existen varios métodos investigativos para evaluar y confirmar casos de tuberculosis gastrointestinal. La valoración temprana, el inicio oportuno de la terapia antituberculosa médica y el tratamiento quirúrgico son esenciales para prevenir la morbilidad y mortalidad. Este artículo describe y examina los principales hallazgos clínicos, analíticos y las decisiones terapéuticas efectuadas ante un caso de tuberculosis abdominal, que inicialmente impresionaba como una neoplasia gastrointestinal. Se incluye una revisión de la literatura.
Palabras clave: Abdominal, Extrapulmonar, Tracto gastrointestinal, Tuberculosis, Diagnostico diferencial
ABSTRACT
Abdominal tuberculosis is a disease characterized by a protean clinical picture ,which may take various clinical forms.This infection is a great imitator of other abdominal diseases and is a major diagnostic challenge. An open mind and a high index of suspicion are an important factor for timely diagnosis and avoid complications.There are several research methods to evaluate and confirm cases of gastrointestinal tuberculosis. The early assessment, timely start of tuberculosis medical therapy and surgical treatment are essential to prevent morbidity and mortality. This article describes and examines the main clinical, laboratory findings and therapeutic decisions made in a case of abdominal tuberculosis, which initially impressed as a gastrointestinal neoplasia. A review of the literature is included.
Keywords: Abdominal, Extrapulmonary, Gastrointestinal tract, Tuberculosis, Differential diagnosis
INTRODUCCIÓN
La infección por Mycobacterium tuberculosis afecta principalmente a los pulmones (80% de los casos) pero cualquier parte del cuerpo es susceptible. Previo a la introducción de fármacos antituberculosos específicos, la tuberculosis (TB) gastrointestinal se detectaba en el 55-90% de los pacientes con TB pulmonar (TBP) activa1. Actualmente la TB abdominal (TBA) comprende 1-3% de todos los casos de TB y continua siendo una fuente importante de morbilidad y mortalidad en países en vías de desarrollo, alcanzando el sexto lugar en frecuencia de presentación extrapulmonar tras la TB linfática (escrófula), urogenital, osteoarticular, miliar y meníngea2.
PRESENTACIÓN DEL CASO
Paciente femenino de 21 años es referida al Instituto Gastroenterológico Boliviano Japonés (Cochabamba) en enero del 2014. Identificada como una estudiante procedente de Quillacollo, sin antecedentes patológicos personales conocidos, con una llamativa historia familiar positiva para TB. No constata uso de drogas ilícitas ni refiere conductas sexuales de riesgo.
No recuerda si recibió la vacuna para TB. Consulta por un cuadro clínico de 5 meses de evolución caracterizado por dolor abdominal intermitente tipo opresivo de predominio en flanco y fosa iliaca derecha, no irradiado, de evolución progresiva, intensidad 6/10.
Como síntomas asociados relata alternancia de diarrea y estreñimiento, episodios de fiebre y escalofríos y ocasionalmente nausea y vómito. Se queja de astenia, hiporexia y pérdida no intencional de peso de 8 kilogramos. Declara historial concomitante de tos de predominio nocturno con expectoración blanquecina en escasa cantidad. Al ingreso la paciente registra una frecuencia cardiaca de 145 lpm, una temperatura de 37,6°C y un índice de masa corporal de 16. Al examen físico se aprecia una constitución adelgazada, mucosas secas y pálidas. A nivel de fosa iliaca derecha es palpable una masa de 10 x 7 x 7 cm de diámetro, de consistencia semidura con bordes regulares, móvil y sensible, matidez a la percusión. No se detectaron distensión abdominal, signos de irritación peritoneal o ascitis. El resto del examen físico incluyendo sistema respiratorio, sistema linfático y la región anorectal se encontraron dentro de parámetros normales.
Los exámenes de laboratorio revelaron hemoglobina 7,4 g/dL, hematocrito 25%, volumen corpuscular medio 56 fl, hemoglobina corpuscular media 16 pg/ célula, concentración de hemoglobina corpuscular media 19 g/dL, leucocitos 7,700/mcl, neutrófilos 81%, linfocitos 15%. Velocidad de eritrosedimentación 40 mm/hora, ferritina sérica 5,4 ng/mL, lactato deshidrogenasa 344 U/L. Proteína total 4,7 gr/dL, albúmina 2,7 gr/dL, globulina 2 gr/dL.
La baciloscopia de esputo positiva para bacilos ácido-alcohol resistentes (BAAR). El estudio de sangre oculta en heces arroja un resultado positivo. El examen coprológico e inmunológico fue negativo para parásitos. A su vez, el test para VIH resulta negativo.
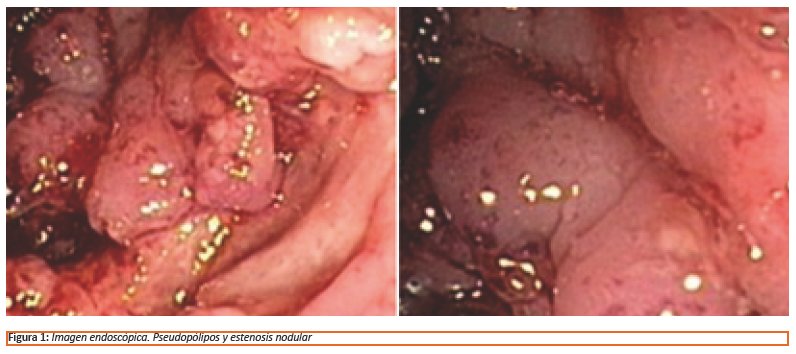
La radiografía de tórax muestra cambios patológicos consistentes con TBP post-primaria. La tomografía axial computarizada (TAC) de abdomen con contraste demuestra un colon ascendente con paredes engrosadas y mal delimitadas, disminución de la luz, compromiso de la grasa mesentérica y crecimiento ganglionar paraaórtico y retroperitoneal. Los estudios colonoscópicos reportan un colon ascendente distal con úlceras y lesiones pseudopolipoideas distribuidas de forma difusa desde el ángulo hepático hasta el ciego configurando una estenosis nodular, vegetante, irregular, excéntrica, friable a la toma de biopsia que no permite el paso del endoscopio. El reporte anatomopatológico fue presuntivo para TB (Ver Figura 1).
Se corrigió la anemia y el estado nutricional de la paciente y se realizó una hemicolectomía derecha con resección de íleon para tratar la estenosis intestinal. Se advierten los siguientes hallazgos intraoperatorios: lesión de aspecto tumoral que compromete ciego y colon ascendente con retracción y acortamiento de dichos segmentos; asas de íleon terminal aglutinadas, firmemente adheridas y con cambios isquémicos; presencia de múltiples nódulos de aspecto caseoso de hasta 3 cm de tamaño distribuidos en peritoneo parietal y mesenterio; ausencia de ascitis.
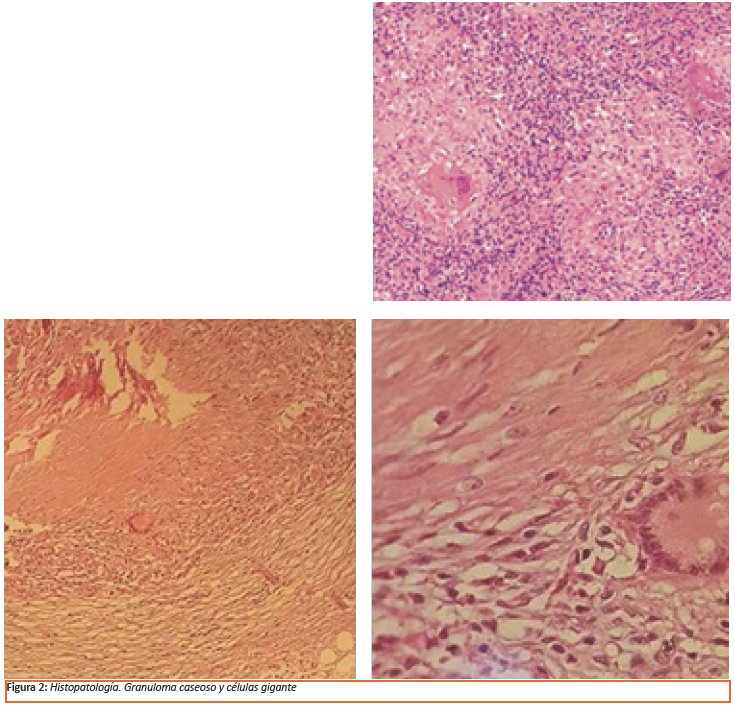
La histopatología quirúrgica concluye (Ver Figura 2): colitis, linfadenitis e inflamación mesentérica crónica granulomatosa con necrosis caseificante; ausencia de parásitos, bacterias, efecto citopático viral o cambios neoplásicos; tinción de Ziehl-Neelsen negativa.
Se instaura el tratamiento antituberculoso específico siguiendo el Esquema I del Programa Nacional de Control de la Tuberculosis-Bolivia (2RHZE/4RH).
En los 6 meses de seguimiento clínico la paciente mejora y no sufre recurrencias de los síntomas intestinales o respiratorios, sin embargo desarrolla gastritis leve como efecto adverso farmacológico.
DISCUSIÓN
Existen 4 formas de transmisión de la TB al sistema gastrointestinal3. La primera vía es la infección directa de la mucosa debido al consumo de leche no pasteurizada y contaminada con la cepa bovina del bacilo tuberculoso (TBA primaria) o como resultado de la ingestión de esputo infectado en el contexto de una TBP activa (TBA secundaria). Se produce la formación del granuloma epiteloide en el tejido linfoideo de la submucosa gastrointestinal y después de 2-4 semanas la necrosis caseosa lleva a la ulceración de la mucosa suprayacente y a la propagación hacia las capas profundas, linfonodos de drenaje y peritoneo. Raramente los bacilos llegan a penetrar en la circulación portal o en la arteria hepática. La segunda forma de transmisión es la propagación hematógena desde un foco distante, por ejemplo una lesión pulmonar. La tercera vía incluye la extensión directa al peritoneo desde un foco adyacente incluyendo trompas de Falopio o anexos comprometidos, absceso del psoas o espondilitis tuberculosa. Finalmente la TB también puede transmitirse a través de los vasos y ganglios linfáticos. Nuestro paciente probablemente sufrió una TBA secundaria a la propagación hematógena de la TBP y/o a la ingestión de esputo infectado.
La TBA puede adoptar cuatro formas clínicas que muchas veces se presentan combinadas: linfadenopatía, TB gastrointestinal (TBGI), peritonitis y compromiso de órganos sólidos. Los diagnósticos finales en nuestro paciente fueron TB linfática, ileocecal y peritoneal mixta secundarias.
La linfadenitis es la forma más común de TBA y generalmente está asociada a las otras formas, siguiendo el drenaje de los tejidos y órganos afectados. Los ganglios comúnmente comprometidos son los mesentéricos, omentales, el porta hepático, el eje celíaco y región peripancreática4. Radiológicamente la apariencia de los nódulos afectados suele variar mucho pero la presentación más común es la de racimos circulares u ovoides con aumento discreto de tamaño, áreas centrales de necrosis caseosa y acentuación nodal periférica.
La TBGI puede asentarse en cualquier parte del tracto gastrointestinal desde la boca hasta el ano pero la mayoría de los casos corresponden a TB intestinal (TBI)5. La localización más común en 65% de los casos es la región íleocecal; la vulnerabilidad de esta área se atribuye a una baja actividad digestiva, estasis fisiológica prolongada, una tasa elevada de absorción hidroelectrolítica, el contacto más cercano de los microorganismos con la mucosa y presencia de mayor cantidad de tejido linfoide. La TB aislada del colon se presenta en 10,8% de los pacientes y es más frecuente a nivel del ciego, aunque en 28-44% la presentación es multifocal. La infección aislada del yeyuno o íleon es rara. El cuadro clínico de la TBI es variable e inespecífico: dolor abdominal (el síntoma más común), nausea/vómito, constipación y/o diarrea, distensión abdominal, sensación de plenitud, ascitis, tenesmo, íleo, hiporexia, pérdida de peso, fiebre y síntomas respiratorios (en casos secundarios a TBP). El diagnóstico basado en síntomas es difícil, especialmente ante la ausencia de TBP activa.
Después de más de 60 años de su introducción, los estudios con bario siguen siendo el gold standard para diagnosticar cambios estructurales en el tracto gastrointestinal. En etapas tempranas se observa espasmo e hipermovilidad del intestino, tránsito acelerado, hipersegmentación, precipitación, floculación y dilución de la columna de bario, erosiones, pliegues rígidos y engrosados. En fases avanzadas se pueden apreciar constricciones, estenosis en reloj de arena con dilatación segmentaria, lesiones polipoideas, fijación y enmarañamiento de asas intestinales y fístulas, además de varios signos utilizados para describir las deformidades de la válvula ileocecal (signo de paraguas invertido, deformidad en cuello de ganso, estenosis en cuerda, etc)6. En la radiografía de abdomen es posible evidenciar enterolitos, signos de obstrucción, granulomas o linfonodos calcificados y aire subdiafragmático en caso de perforación. La TAC puede mostrar engrosamiento de la pared intestinal de hasta 3 centímetros incluyendo una imagen típica caracterizada por el engrosamiento asimétrico de la válvula de Bauhin y la pared medial del ciego. La linfadenopatía asociada generalmente es masiva y con áreas centrales de baja atenuación, indicativas de necrosis caseosa7. La ultrasonografía y la TAC suelen revelar ascitis cuando existe compromiso peritoneal. La distinción radiológica entre la TB y las neoplasias gastrointestinales muchas veces es difícil debido a que algunos hallazgos como el engrosamiento de la pared intestinal, estenosis de la luz, adenitis mesentérica y la imagen de coronta de manzana pueden ser encontrados en ambas condiciones8.
La colonoscopia permite apreciar los diferentes subtipos morfológicos que adopta la TBI9. El más común es el ulcerativo (60%), típico de las formas secundarias y caracterizadas por úlceras lineales transversales cubiertas de exudados de color blanco opaco o amarillo. En contraste las lesiones hipertróficas se reportan en 70% de los casos de TBI primaria. Los subtipos hipertróficos y ulcerohipertrófico suelen confundirse con cáncer colorectal. En el caso presente observamos la variante ulcerohipertrófica.
La peritonitis tuberculosa se asocia con una tasa de mortalidad general de 25%10. Hasta un tercio de los casos se presentan sin evidencia de lesiones gastrointestinales contiguas. Tradicionalmente se clasifica en 3 tipos que frecuentemente se presentan superpuestos: el tipo húmedo con ascitis es el más común y está asociado con grandes cantidades de líquido libre o loculado que se traduce en una imagen de alta atenuación en la TAC reflejando el alto contenido de proteína y células. El tipo fibrótico fijo se caracteriza por compromiso del omento y mesenterio y asas intestinales enmarañadas; una variante conocida como peritonitis esclerosante encapsulada (abdomen "en capullo") se presenta como una membrana fibrosa densa que encapsula el contenido abdominal produciendo un síndrome de obstrucción intestinal. El tipo seco plástico se caracteriza por retracción, nódulos peritoneales y adhesiones y se distingue clínicamente por la ausencia de distensión abdominal. En nuestro paciente los hallazgos intraoperatorios y los datos radiológicos permiten clasificar la enfermedad peritoneal como TB peritoneal mixta.
La ascitis tuberculosa se asocia aun nivel de proteína >3 g/dL y un recuento celular total de 150-4 000/ uL constituido predominantemente por linfocitos. El cociente ascítico/sanguíneo de glucosa es menor a 0,96 y el cociente sérico/ascítico de albúmina es menor a 1,1 g/dL11. Un nivel de adenosin de aminasa (ADA) sérico >54 U/L, un nivel ascítico >36 U/L y un gradiente ascítico/sérico >0,98 es sugestivo de TB peritoneal; es posible observar falsos negativos y positivos en la co-infección por HIV y la carcinomatosis peritoneal respectivamente12. La existencia de cirrosis hepática puede complicar la evaluación de un paciente con sospecha de peritonitis tuberculosa; la ascitis cirrótica se diferencia por presentar un trasudado con bajo contenido de linfocitos y de ADA. El contenido de interferón (IFN) gamma también esta incrementado en la ascitis tuberculosa13. Asimismo los niveles séricos de CA-125 tienen utilidad en el diagnóstico y seguimiento de pacientes con TB peritoneal14.
En pacientes con TBA la co-infección con el virus de la inmunodeficiencia humana (HIV) es una situación clínica frecuente y es importante descartarla15. La TB extrapulmonar constituye alrededor de 20% de los casos de TB en pacientes inmunocompetentes pero representa más del 50% de los casos en individuos con síndrome de inmunodeficiencia adquirida (SIDA). Al suscitar una disminución en la inmunidad celular la infección por el VIH altera la patogénesis de la TB causando más presentaciones extrapulmonares como la TBA, manifestaciones radiológicas atípicas y enfermedad paucibacilar, todas características que pueden interferir con el diagnóstico oportuno.
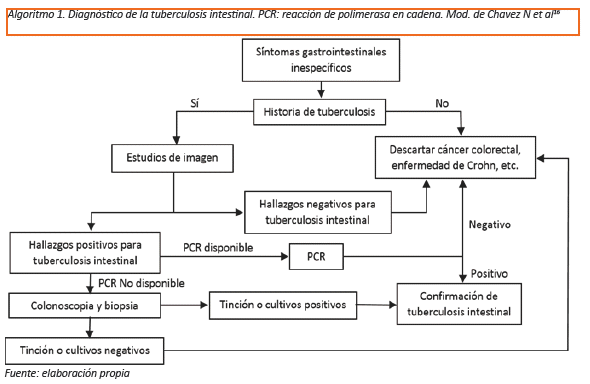
El diagnóstico definitivo de la infección por TBA se realiza mediante la identificación del microorganismo en el tejido ya sea por visualización directa, cultivo o a través de la reacción de la polimerasa en cadena (PCR) (Ver Algoritmo 1)16. El sistema de cultivo radiométrico BACTEC es más sensible y rápido que el tradicional cultivo de Lowenstein-Jensen17. Los especímenes quirúrgicos son ideales para el estudio patológico ya que se dispone de mayor cantidad de tejido y de todas las capas del intestino pero las muestras obtenidas por punción/aspiración con aguja fina (PAAF) también son una alternativa confiable y costo efectiva con buena rentabilidad dignóstica17. El sello histológico de la TB es la necrosis caseosa en los granulomas. Los granulomas son múltiples, grandes (más de 200 um) y coalescentes en la mucosa y submucosa. Desafortunadamente el hallazgo de BAAR o del granuloma caseificante es factible en menos de 30% de los casos de TBGI18. La combinación de las características histológicas y colonoscópicas puede incrementar la tasa diagnóstica hasta un 60%19.
En el fluido ascítico la tinción para BAAR es positiva en menos de 3% de los casos y un cultivo positivo se obtiene en solo un 20%. Es posible aumentar el rendimiento del cultivo utilizando una cantidad elevada de fluido, no obstante muchas veces es necesario recurrir a la biopsia peritoneal laparoscópica para llegar al diagnóstico.
La radiografía de tórax y la baciloscopia de esputo para BAAR llegan a ser útiles para incrementar la sospecha diagnóstica considerando que 15-25% de los pacientes con TBI presentan TBP concomitante20,21. Es importante recordar que la baciloscopia de esputo puede ser positiva a pesar de existir una radiografía de tórax normal22. Igualmente se debe tener en cuenta que un coprocultivo positivo para BAAR no siempre es indicativo de TBI ya que este podría ser la consecuencia de la ingestión de esputo infectado en ausencia de compromiso gastrointestinal23.
Cuando está disponible la PCR simple o múltiple es una herramienta muy útil en el diagnóstico rápido de la TBI24. Esta prueba identifica genes micobacterianos como IS6110 y MPB64 en los especímenes de biopsia con una sensibilidad y especificidad de 90 y 100% respectivamente y es particularmente útil en casos histológicamente atípicos25. Las sondas de hibridación de FRET (transferencia de energía por resonancia de fluorescencia) es otro test con un índice de positividad de 36% en pacientes con sospecha clínica y radiológica de TBI26. Adicionalmente la caracterización inmune de la sangre de pacientes con TBI muestra un recuento celular bajo de de linfocitos TCD4 y niveles incrementados de citocinas como el IFN gamma y factor de necrosis tumoral (TNF) alfa. Los hallazgos hematológicos son inespecíficos e incluyen elevación de la VES, anemia e hipoalbuminemia.
Las complicaciones de la TBA generalmente ocurren a causa de un retraso en el diagnóstico e incluyen a la obstrucción secundaria a adherencias o estenosis (15-60%), fístula (2-30%), hemorragia masiva (2%), perforación (1-15%) y formación de absceso27. A su vez la obstrucción intestinal puede resultar en sobre-crecimiento bacteriano y ocasionar un síndrome de malabsorción. La perforación intestinal es una complicación grave (>30% de mortalidad) usualmente solitaria, proximal a la zona estenótica y en casos con lesiones hipertróficas28. En países endémicos como la India la TB es responsable de 5-9% de las perforaciones de intestino delgado, constituyendo la causa más frecuente después de la fiebre tifoidea29,30.
El diagnóstico diferencial de la TBA es amplio y comprende a entidades como la enfermedad intestinal inflamatoria, carcinoma colorectal, linfoma, amebiasis, yersiniasis, micosis, absceso peri-apendicular, diverticulitis, colitis isquémica o pseudomembranosa y cáncer ovárico avanzado. En nuestro caso varias características clínicas, analíticas, endoscópicas y radiológicas fundamentaban la sospecha inicial de cáncer de colon, sin embargo nuestra paciente era joven sin antecedente familiar de neoplasias gastrointestinales y presentaba datos presuntivos de TBI incluyendo una historia de contacto positiva para TB, baciloscopia positiva, hallazgos anatomopatológicos clásicos y eventualmente una respuesta clínica exitosa al tratamiento antituberculoso.
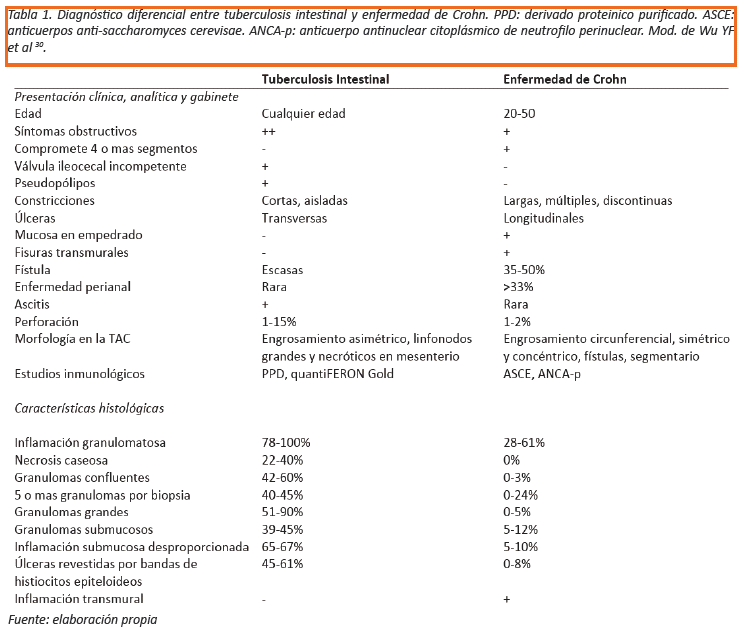
Diferenciar la TBI de la enfermedad de Crohn (EC) también es un gran reto diagnóstico (Ver Tabla 1)30. Un diagnóstico erróneo seguido de tratamiento inadecuado puede derivar en complicaciones y resultados catastróficos, ej: El uso de inmunosupresores como inhibidores del TNF alfa y corticosteroides en pacientes con TB precipita la reactivación o diseminación de la infección y aumenta el riesgo de perforación intestinal31,32. Si el diagnóstico no es claro muchos expertos sugieren un periodo de prueba de semanas con fármacos antituberculosos, aunque curiosamente se han descrito casos de pacientes con EC que responden inicialmente a estos medicamentos33.
El tratamiento médico de la TBI se basa en el esquema estándar de 6 meses pero muchos médicos extienden el tratamiento hasta 9 y 12 meses, aunque hay estudios que no encuentran diferencia en la efectividad de tratamientos más prolongados34. El monitoreo clínico es la manera más frecuente de evaluar la respuesta al tratamiento. La mayoría de las lesiones muestran resolución tras la terapia antituberculosa y por tanto la colonoscopia de control no se requiere cuando el paciente esta asintomático35. Si la vía oral no está disponible y existe TBGI severa es factible el uso de formulaciones inyectables de medicamentos antituberculosos como rifampicina, isoniacida, levofloxacina, linezolida y estreptomicina36. En pacientes coinfectados con el VIH el co-tratamiento se ve complicado por las interacciones medicamentosas, efectos adversos farmacológicos superpuestos y la ocurrencia del síndrome inflamatorio de reconstitución inmune asociado a TB.
El acaecimiento de complicaciones no siempre amerita una resolución quirúrgica. El tratamiento médico es efectivo incluso en casos de estenosis moderada37. En estos pacientes la dilatación por balón también ofrece una alternativa. El tratamiento quirúrgico debe reservarse para casos de estenosis severa, perforación, hemorragia masiva, formación de absceso o fístula. Igualmente esta indicada la cirugía en pacientes que continúan manifestando síntomas obstructivos después de recibir tratamiento antituberculoso y en quienes la posibilidad de neoplasia no puede descartarse. Se realizan 3 tipos de procedimientos38, primero la cirugía de derivación que no se emplea rutinariamente a razón de la alta tasa de complicaciones como el síndrome de asa ciega, formación de fístula y enfermedad recurrente. El segundo tipo comprende la resección radical (hemicolectomía) con anastomosis primaria o colostomía, dependiendo de la presencia de perforación y sepsis; en ocasiones los pacientes no son buenos candidatos a esta clase de cirugía debido a la distribución de las lesiones en otras partes del colon o a causa de un estado nutricional deteriorado. El tercer tipo es la estricturoplastia, una intervención conservativa que se realiza en casos de estenosis >50% y es considerada el procedimiento de elección en muchos centros.
Otras formas de TBA y TBGI.
El compromiso esofágico corresponde a solo un 0,2-1% de los casos de TBGI39 aunque este porcentaje es mayor en pacientes con SIDA40. La infección ocurre en el tercio medio del esófago y se manifiesta como una lesión ulcerativa o tumoral. Generalmente es secundaria a una linfadenopatía mediastinal tuberculosa contigua pero también puede resultar de la propagación hematógena de una lesión endo-bronquial. Los síntomas más frecuentes son dolor retroesternal, odinofagia y disfagia. En fases tempranas de la evolución los estudios de bario demuestran un estrechamiento o desplazamiento del esófago a nivel de la carina traqueal. En etapas avanzadas pueden apreciarse constricciones o formación de fístula.
La TB gástrica primaria es rara (0,4-2%) por la propiedad bactericida del ácido gástrico, la gruesa mucosa gástrica y la escasez de tejido linfoide. Morfológicamente el tipo más común es una lesión ulcerativa en la curvatura menor y píloro41. Los síntomas más comunes son dolor epigástrico, pérdida de peso y fiebre pero también podría presentarse como un síndrome de obstrucción de la salida gástrica. El diagnóstico diferencial incluye carcinoma, linfoma y sífilis.
La afección duodenal se observa en 2-2,5% de los pacientes con TBGI42. La forma secundaria usualmente es resultado de la propagación a partir de una linfadenopatía del asa duodenal. En la forma primaria el lugar más comúnmente afectado es la tercera porción del duodeno43. Generalmente los pacientes se presentan cuando ya existen complicaciones como obstrucción duodenal y fístulas. Las constricciones producen el "signo de la cuerda" en los estudios de bario. El diagnóstico diferencial comprende a la úlcera péptica atípica, carcinoma de cabeza de páncreas, adenocarcinoma de duodeno, linfoma y síndrome de arteria mesentérica superior.
La enfermedad de órganos sólidos ocurre en 15-20% de los casos de TBA44. Dentro de los órganos abdominales sólidos, el sistema urogenital es el más comúnmente afectado seguido por el hígado, bazo y páncreas. La vía de propagación es hematógena. La infección hepática ocurre con mayor frecuencia en el contexto de una TB miliar pero también suele presentarse aisladamente como tuberculoma o absceso. La radiografía puede demostrar una característica calcificación hepática difusa.
Conclusión: la TBA puede comprometer el tracto gastrointestinal, peritoneo, órganos sólidos y ganglios linfáticos, generalmente de forma combinada. La porción del tracto gastrointestinal afectada con mayor frecuencia es la región ileocecal. Debido a su naturaleza proteiforme la TBA suele imitar la presentación clínica de muchas condiciones neoplásicas, inflamatorias, infecciosas e incluso isquémicas. El diagnóstico y tratamiento erróneos pueden prolongar la enfermedad y culminar en complicaciones fatales. El diagnóstico depende de los hallazgos de laboratorio y gabinete. La combinación de biopsias seriadas/patología quirúrgica y de hallazgos endoscópicos son crucial para incrementar la precisión diagnóstica. Varias características en los estudios de imagen también son útiles para el mismo. Las técnicas moleculares se usan cada vez más en el diagnóstico rápido de esta enfermedad. La TBI se maneja médicamente y la cirugía es necesaria solo cuando se presentan complicaciones severas.
Agradecimientos: al Dr. Jaime Villarroel Salinas del Instituto Gastroenterológico Boliviano Japonés (Cochabamba) por proporcionar las imágenes de histopatología.
REFERENCIAS
1. E Sharma MP et al. ABDOMINAL TUBERCULOSIS. Indian J Med Res 2004; 120: 305-15. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/15520484
2. Awasthi S et al. ABDOMINAL TUBERCULOSIS: A DIAGNOSTIC DILEMMA. J Clin Diagn Res 2015; 9(5): EC01-EC03. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/26155480 [ Links ]
3. McGuinness FE et al. TUBERCULOSIS OF THE GASTROINTESTINAL TRACT AND PERITONEUM. Clinical Imaging of non-pulmonary tuberculosis 2000; 107-138. [ Links ]
4. Debi U et al. ABDOMINAL TUBERCULOSIS OF THE GASTROINTESTINAL TRACT: REVISITED. World J Gastroenterol 2014; 20 (40): 14831-14840. Disponible en: http://www.ncbi.nlm.nih.gov/pmc/articles/PMC4209546/ [ Links ]
5. Shah S et al. COLONOSCOPIC STUDY OF 50 PATIENTS WITH COLONIC TUBERCULOSIS. Gut 1992; 33: 347-351. Disponible en: http://www.ncbi.nlm.nih.gov/pmc/articles/PMC1373825/ [ Links ]
6. Nagi B et al. COLORECTAL TUBERCULOSIS. Eur Radiol 2003; 13: 1907-1912.Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/12942293 [ Links ]
7. Vanhoenacker FM et al. IMAGING OF GASTROINTESTINAL AND ABDOMINAL TUBERCULOSIS. Eur Radiol 2004; 14:(3): E103-E115. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/14749955 [ Links ]
8. Gosein MA et al. PERITONEAL TUBERCULOSIS MIMICKING ADVANCED OVARIAN CARCINOMA: AN IMPORTANT DIFFERENTIAL DIAGNOSIS TO CONSIDER. BMC Res Notes 2013; 6:88. Disponible en: http://bmcresnotes.biomedcentral.com/articles/10.1186/1756-0500-6-88 [ Links ]
9. Das HS et al. COLONIC TUBERCULOSIS: COLONOSCOPIC APPEARANCE AND CLINICO-PATHOLOGIC ANALYSIS. J Assoc Physicians India 2000; 48(7): 708-710. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/11273506 [ Links ]
10. Papis D et al. ABDOMINAL TUBERCULOSIS MIMICKING CROHN’S DISEASE’S EXACERBATION: A CLINICAL, DIAGNOSTIC AND SURGICAL DILEMMA. A CASE REPORT. Int J Surg Case Rep 2015; 6: 122-125. Disponible en: http://www.ncbi.nlm.nih.gov/pmc/articles/PMC4337931/
11. Wilkins EG. TUBERCULOUS PERITONITIS: DIAGNOSTIC VALUE OF THE ASCITIC/BLOOD GLUCOSE RATIO. Tubercle 1984; 65: 47-52. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/6730008
12. Bhargava DK et al. ADENOSINE DEAMINASE (ADA) IN PERITONEAL TUBERCULOSIS: DIAGNOSTIC VALUE IN ASCITIC FLUID AND SERUM. Tubercle 1990; 71: 121-126. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/2219461 [ Links ]
13. Sathar MA et al. ASCITIC FLUID GAMMA INTERFERON CONCENTRATIONS AND ADENOSINE DEAMINASE ACTIVITY IN TUBERCULOUS PERITONITIS. Gut 1995; 36: 419-421. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/7698702 [ Links ]
14. Mas MR et al. CA-125; A NEW MARKER FOR DIAGNOSIS AND FOLLOW-UP OF PATIENTS WITH TUBERCULOUS PERITONITIS. Dig liv dis 2000 Oct; 32 (7): 595-597.Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/11142557
15.- Raviglione MC et al. HIV-ASSOCIATED TUBERCULOSIS IN DEVELOPING COUNTRIES: CLINICAL FEATURES, DIAGNOSIS AND TREATMENT. Bull WHO 1992; 70: 515-526. Disponible en: http://www.ncbi.nlm.nih.gov/pmc/articles/PMC2393393/
16. Chavez N et al. APUNTES DE GASTROENTEROLOGÍA Amazon Digital Services LLC 2015. Disponible en: https://www.amazon.com/Apuntes-Gastroenterolog%C3%ADa-Spanish-Norberto-Carlos-ebook/dp/B00WP8JINK
17. Rana S et al. THE ROLE OF LABORATORY INVESTIGATIONS IN EVALUATING ABDOMINAL TUBERCULOSIS. J Family Community Med 2015; 22(3): 152-157. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/26392795 [ Links ]
18. Epstein D et al. REVIEW ARTICLE: THE DIAGNOSIS AND MANAGEMENT OF CROHN’S DISEASE IN POPULATIONS WITH HIGH RISK RATES FOR TUBERCULOSIS. Aliment Pharmacol Ther 2007; 25: 1373–1388. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/17539977
19. Bhargava DK et al. ENDOSCOPIC DIAGNOSIS OF SEGMENTAL COLONIC TUBERCULOSIS. Gastrointest Endosc 1992; 38: 571–574. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/1397913
20. Horvath KD et al. INTESTINAL TUBERCULOSIS: RETURN OF AN OLD DISEASE. Am J Gastroenterol 1998; 93: 692-696. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/9625110 [ Links ]
21. Akhan O et al. IMAGING OF ABDOMINAL TUBERCULOSIS. Eur Radiol 2002; 12: 312-323. [ Links ]
22. Parimon T et al. UNEXPECTED PULMONARY INVOLVEMENT IN EXTRAPULMONARY TUBERCULOSIS PATIENTS. Chest 2008; 134: 589-599. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/18641092 [ Links ]
23. Marshall JB et al. TUBERCULOSIS OF THE GASTROINTESTINAL TRACT AND PERITONEUM. Am J Gastroenterol 1993; 88: 989-999. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/23853431 [ Links ]
24. Sharma K et al. MULTIPLEX PCR FOR RAPID DIAGNOSIS OF GASTROINTESTINAL TUBERCULOSIS. J Glob Infect Dis 2013; 5: 49-53. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/23853431 [ Links ]
25. Gan HT et al. DIFFERENTIATION BETWEEN INTESTINAL TUBERCULOSIS AND CROHN’S DISEASE IN ENDOSCOPIC BIOPSY SPECIMENS BY POLYMERASE CHAIN REACTION. Am J Gastroenterol 2002; 97: 1446–1451. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/12094863
26. Mishra PK et al. DIAGNOSIS OF GASTROINTESTINAL TUBERCULOSIS: USING CYTOMORPHOLOGICAL, MICROBIOLOGICAL, IMMUNOLOGICAL AND MOLECULAR TECHNIQUES - A STUDY FROM CENTRAL INDIA. Indian J Clin Biochem 2010; 25: 158-163. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/23105903 [ Links ]
27. Uzunkoy A et al. DIAGNOSIS OF ABDOMINAL TUBERCULOSIS: EXPERIENCE FROM 11 CASES AND REVIEW OF THE LITERATURE. World J Gastroenterol 2004; 10: 3647-49. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/15534923 [ Links ]
28. Lee MJ et al. DIAGNOSIS AND TREATMENT STRATEGIES OF TUBERCULOUS INTESTINAL PERFORATIONS: A CASE SERIES. Eur J Gastroenterol Hepatol 2012; 24: 594–99. Disponible en: http://journals.lww.com/eurojgh/Abstract/2012/05000/Diagnosis_and_treatment_strategies_of_tuberculous.19.aspx
29. Jhobta RS et al. SPECTRUM OF PERFORATION PERITONITIS IN INDIA—REVIEW OF 504 CONSECUTIVE CASES. World J Emerg Surg 2006; 1: 26. Disponible en: http://www.ncbi.nlm.nih.gov/pmc/articles/PMC1570451/
30. Wu YF et al. INTESTINAL TUBERCULOSIS PREVIOUSLY MISTREATED AS CROHN’S DISEASE AND COMPLICATED WITH PERFORATION: A CASE REPORT AND LITERATURE REVIEW. Springerplus 2015; 4: 326. Disponible en: http://www.ncbi.nlm.nih.gov/pmc/articles/PMC4493258/
31. ReMine SG et al. BOWEL PERFORATION IN STEROID TREATED PATIENTS. Ann Surg 1980; 192: 581–586. Disponible en: http://www.ncbi.nlm.nih.gov/pmc/articles/PMC1347010/
32. Eshuis EJ et al. ANTI TUMOUR NECROSIS FACTOR AS RISK FACTOR FOR FREE PERFORATIONS IN CROHN’S DISEASE? A CASE–CONTROL STUDY. Colorectal Dis 2012;14: 578–584. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/21848898
33. Makharia GK et al. CLINICAL, ENDOSCOPIC, AND HISTOLOGICAL DIFFERENTIATIONS BETWEEN CROHN’S DISEASE AND INTESTINAL TUBERCULOSIS. Am J Gastroenterol 2010; 105: 642–651. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/20087333
34. Balasubramanian R et al. RANDOMISED CONTROLLED CLINICAL TRIAL OF SHORT COURSE CHEMOTHERAPY IN ABDOMINAL TUBERCULOSIS: A FIVE-YEAR REPORT. Int J Tuberc Lung Dis 1997; 1: 44-51. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/9441058 [ Links ]
35. Mukewar S et al. COLON TUBERCULOSIS: ENDOSCOPIC FEATURES AND PROSPECTIVE ENDOSCOPIC FOLLOW-UP AFTER ANTI-TUBERCULOSIS TREATMENT. Clin Transl Gastroenterol 2012; 3 (10): e24. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/23238066 [ Links ]
36. Goldani L et al. MANAGEMENT OF SEVERE GASTROINTESTINAL TUBERCULOSIS WITH INJECTABLE ANTITUBERCULOUS DRUGS. Tropical Medicine and Health 2015; 43 (3): 191–194. Disponible en: http://www.ncbi.nlm.nih.gov/pmc/articles/PMC4593777/
37. Anand BS et al. RESPONSE OF TUBERCULOUS STRICTURE TO ANTITUBERCULOUS TREATMENT. Gut 1988; 29: 62-69. Disponible en: http://gut.bmj.com/content/29/1/62.abstract [ Links ]
38. Pujari BD et al. MODIFIED SURGICAL PROCEDURES IN INTESTINAL TUBERCULOSIS. Br J Surg 1979; 66: 180-181. Disponible en: http://onlinelibrary.wiley.com/doi/10.1002/bjs.1800660312/abstract [ Links ]
39. Welzel TM et al. AN UNUSUAL CAUSE OF DYSPHAGIA: ESOPHAGEAL TUBERCULOSIS. J Gastrointestin Liver Dis 2010; 19: 321-324. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/20922199 [ Links ]
40. Leder RA et al. TUBERCULOSIS OF THE ABDOMEN. Radiol Clin North Am 1995; 33: 691-705. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/7610239 [ Links ]
41.- Padma V et al. PRIMARY TUBERCULOSIS OF STOMACH. J Indian Med Assoc 2012; 110: 187-188. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/23029952 [ Links ]
42.- Paustin FF et al. INTESTINAL TUBERCULOSIS. In: Berk JE editor. Bockus Gastroenterology 4e. Philadelphia: WB Saunders, 1985: 2018-2036. [ Links ]
43.- Reader MM et al. INFECTIONS AND INFESTATIONS. Margulis RA. Alimentary tract radiology. St Louis: CV Mosby, 1989: 1478-1479. [ Links ]
44.- Tirumani SH et al. IMAGING OF TUBERCULOSIS OF THE ABDOMINAL VISCERA: BEYOND THE INTESTINES. J Clin Imaging Sci 2013; 3: 17. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/23814689 [ Links ]














