Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Revista Científica Ciencia Médica
Print version ISSN 2077-3323
Rev Cient Cienc Méd vol.18 no.1 Cochabamba 2015
ARTÍCULO DE REVISIÓN
Una mirada clínica al diagnóstico de preeclampsia
Looking to clinical diagnosis of preeclampsia
Luis Alberto Camacho Terceros1, Mary Carmen Berzaín Rodríguez1
1 Facultad de Medicina "Dr. Aurelio Melean", Universidad Mayor de San Simón, Cochabamba, Bolivia
Correspondencia a: Luis Alberto Camacho Terceros
Correo electrónico: luisct_10@hotmail.com
Procedencia y arbitraje: no comisionado, sometido a arbitraje externo.
Recibido para publicación: 30 de Agosto de 2014
Aceptado para publicación: 12 de Junio del 2015
Citar como: Rev Cient Cienc Med 2015; 18(1): 50-55
Abreviaturas utilizadas en este Artículo
Hrs= Horas
GRADE = Grading of Recommendations Assessment, Development and Evaluation(Clasificación de las Recomendaciones de Evaluación, Desarrollo y Evaluación).
TP = Tiempo de protrombina.
TTP = Tiempo de trombo-plastina.
TTPa = Tiempo de trombo-plastina activada.
TT = Tiempo de trombina.
INR = International Normalized Ratio.
ELISA = Enzyme-Linked Immuno Sorbent Assay(Ensayo por inmunoabsorción ligado a enzimas)
RESUMEN
La preeclampsia es un síndrome gestacional que causa importantes porcentajes de muerte alrededor del mundo, durante mucho tiempo se desconocía la verdadera causa de la patología, sin embargo ahora se sabe que se trata de una disfunción endotelial, conocimiento que podrá ser de vital importancia para nuevos métodos diagnósticos y esquemas terapéuticos. Pese a los avances, aún hay cierta discordancia entre los profesionales sobre los criterios diagnósticos del síndrome, algunos todavía clasifican la preeclampsia en leve, grave y surge una nueva designación "preeclampsia atípica". Sin embargo, el tratamiento definitivo siempre está dirigido a la finalización del embarazo y las medidas directas sobre la madre para mejorar el cuadro, evitar la evolución a eclampsia, Síndrome de HELLP y finalmente la muerte.
Palabras clave: Preeclampsia, Eclampsia, Sindrome de HELLP.
ABSTRACT
Preeclampsia is a gestational syndrome cause in significant percentages of death around the world, for a long time the true cause of the disease is unknown, however it is now known that this is an endothelial dysfunction, knowledge may be vital to new diagnostic methods and therapeutic regimens. Despite progress, there is still some disagreement among professionals about the diagnostic criteria of the syndrome, some still classified as mild preeclampsia, severe and a new designation "atypical preeclampsia". However the definitive treatment is always aimed at the end of pregnancy and the direct action on the mother to enhance the box, to avoid evolution eclampsia, HELLP syndrome and eventually death.
Keywords: Preeclampsia, Eclampsia, HELLP syndrome.
INTRODUCCIÓN
Los trastornos hipertensivos del embarazo son causa importante de morbilidad grave, discapacidad crónica y muerte entre la madre y el nuevo ser. En América Latina, la cuarta parte de las muertes maternas están relacionadas con este tipo de complicaciones. Entre los trastornos hipertensivos que complican el embarazo, la preeclampsia y la eclampsia sobresalen como causas principales de morbi-mortalidad maternas y perinatales, la mayoría de las muertes causadas por este síndrome pueden evitarse dando asistencia oportuna y eficaz a mujeres que acuden a consulta. Una buena asistencia sanitaria para prevenir y tratar esta patología en las mujeres representa un paso vital para cumplir los objetivos del milenio1. La preeclampsia significa un problema de salud pública porque ha incrementado la tasa de morbimortalidad materna2. Es por esta razón que la presente revisión permitirá obtener una base teórica para poder realizar un diagnóstico preciso en la práctica médica.
Durante varios años se desconocía la etiología de la preeclampsia, sin embargo hoy se sabe que el problema está durante la génesis placentaria, es aquí donde en un primer estadío las células trofoblásticas placentarias no logran invadirla decidua y las arterias espirales en forma adecuada para lograr la transformación necesaria para incrementar el flujo de sangre feto-placentaria. Durante el segundo estadío existe una pobre perfusión placentaria a través de arterias transformadas inadecuadamente. La placenta no logra crecer y desarrollarse en forma normal por lo que se produce una estructura placentaria distinta en sus características anatómicas y fisiológicas como morfogénesis defectuosa del árbol velloso. Por último el tercer estadio es un síndrome de inflamación endotelial-leucocitario sistémico que es activado por factores liberados por la placenta isquémica3, aumenta la producción de endotelina y tromboxano, tambien de la sensibilidad vascular a la angiotensina II y una disminución en la formación de agentes vasodilatadores (óxido nítrico y prostaciclinas) (Ver Figura 1).
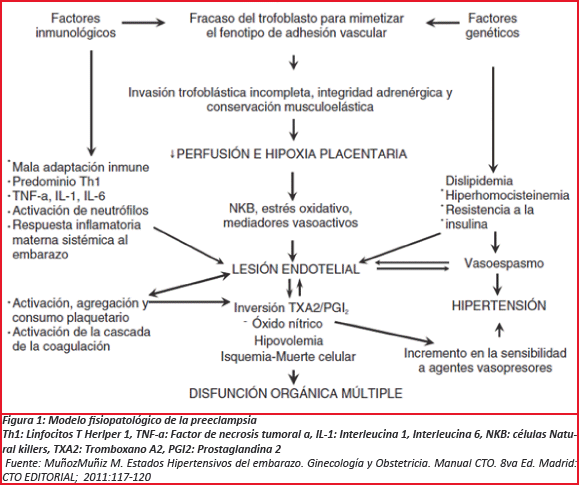
Todas estas alteraciones provocan un aumento de la resistencia vascular, mayor agregación plaquetaria, activación del sistema de la coagulación y disfunción endotelial, que se traducen en los síntomas y signos de la enfermedad4.
La preeclampsia se manifiesta a partir de la 20 semana de embarazo, cursa con hipertensión y proteinuria, con edema o sin él, menor volumen de plasma, hemoconcentración y mayor resistencia vascular. La clínica puede mostrar afectación materna (hipertensión, proteinuria) o fetal (restricción de crecimiento fetal, oligohidramnios y baja oxigenación). El riesgo de preeclampsia aumenta en mujeres que tienen poca exposición a espermatozoides con la misma antes de un posible embarazo. Estudios epidemiológicos demuestran que las relaciones sexuales regulares de un período prolongado disminuye el riesgo, además el riesgo disminuye casi a la mitad en mujeres con aborto previo que gestan por segunda vez con la misma pareja en relación a mujeres sin aborto previo. Contrario a esto las mujeres con aborto previo gestantes con pareja distinta tienen el mismo riesgo que mujeres sin aborto5.
DEFINICIONES:
Preeclampsia: es el estado con presencia de hipertensión y proteinuria significativa, lo que ocurre por primera vez después de la semana 20 del embarazo, durante el parto o puerperio. También es preeclampsia cuando existe hipertensión en el embarazo y un criterio de severidad aun cuando no haya proteinuria demostrada en un primer momento6.
Síndrome de HELLP: Complicación de preeclampsia asociada a: Hemólisis, elevación de enzimas hepáticas y plaquetopenia.
METODOLOGÍA DE BÚSQUEDA DE ARTÍCULOS
Se realizó una búsqueda en bibliotecas virtuales Cochrane, Pubmed, Latindex y distintas revistas médicas con contenido sobre preeclampsia, fueron revisados los artículos publicados durante los últimos 5 años de las que se extrajo la información que parece ser más relevante para abordar este tema.
DESARROLLO
En muchas oportunidades la primera manifestación de la enfermedad es la elevación de las cifras tensionales que generalmente es asintomática y es pesquisada en el control prenatal. En la preeclampsia la mayoría de los casos no excede valores de 160/110 mmHg7.
La proteinuria es considerada patológica cuando la concentración de proteínas es mayor a 300 mg en orina de 24 Hrs, o una concentración de 300 mg/L o mayor en al menos dos muestras urinarias tomadas con 4-6 horas de intervalo7. La magnitud de la proteinuria es importante para evaluar severidad y progresión de la preeclampsia, pero tiene desventajas como la difícil recolección para la paciente y necesita 48 horas entre la toma de muestra y el análisis de resultado8.
Un estudio sobre endoteliosis glomérulo capilar (Espargo, McCartney y colaboradores) encontró diferentes cambios en el citoplasma de las células endoteliales a nivel de los capilares glomerulares. Todas las pacientes con preeclampsia mostraron un edema del endotelio y un alargamiento del subendotelio a nivel del glomérulo capilar. Un estudio en pacientes con preeclampsia, realizado por Tribey y Thompson, reportó un aumento de las células del mesénquima y en la matriz9.
En los últimos años se han realizado numerosos estudios de la relación proteinuria-creatinina para ser utilizado en el diagnóstico diferencial de preeclampsia, basados en que la excreción de proteínas y creatinina es constante cuando la filtración glomerular es estable, para demostrarlo, Koopman y Newman observaron poca variación en la relación proteinuria-creatinina comparado con la concentración de proteínas en muestra aislada (38.6% versus 96.5% respectivamente). Yamasit y Jaschevatzky han demostrado alta correlación entre proteinuria de 24 horas y relación proteinuria-creatinina. Sin embargo Durnwald y Mercer en el 2003 no lograron demostrar que la relación proteinuria-creatinina en muestra aislada sea útil para descartar proteinuria >300 mg al día8.
El peso de la paciente embarazada puede aumentar mas de lo esperado por aparición de edema y sobreviene oliguria mantenida. Mientras exista aumento de la presión arterial sin proteinuria, pero con cefalea, visión borrosa, dolor abdominal, debemos considerar la preeclampsia como diagnóstico muy probable. El daño hepático puede ser subclínico o cursar con vómitos y dolor en epigastrio o hipocondrio derecho, la ictericia es poco frecuente10.
En un estudio observacional en pacientes admitidas en la Clínica Universitaria Bolivariana de la ciudad de Medellín con diagnóstico de preeclampsia severa, se observó que la epigastralgia y aumento de transaminas son parámetros fuertes para desarrollar síndrome de HELLP, por esta razón hay que controlar la evolución de las pacientes con estas manifestaciones11.
Para hacer más certero el diagnóstico de preeclampsia, algunas investigaciones intentan encontrar biomoléculas que podrían ser candidatas potenciales para ser utilizadas como elementos diagnósticos (Ver Tabla 1). Estas herramientas deben ser capaces de diferenciar entre preeclampsia y otros trastornos hipertensivos del embarazo (hipertensión gestacional y la hipertensión crónica)12.

La escuela mexicana habla de una presentación clínica distinta a la mencionada hasta ahora, expresa que la hipertensión, proteinuria y edema son inconsistentes como criterios clínicos, es así que propone el término "preeclampsia atípica" porque la definición clásica de preeclampsia no cubre todo su espectro clínico al ser heterogénea. Justifica esto con que la hipertensión o la proteinuria, o ambas, están ausentes en 10-15% de las pacientes con HELLP y en 20-38% de los casos de eclampsia13.
Para establecer su diagnóstico es necesario:
Hipertensión gestacional más uno de los siguientes criterios: Síntomas de preeclampsia, hemolisis trombocitopenia (<100000/mm3) o elevación de enzimas hepáticas dos veces su límite superior.
Proteinuria gestacional más uno de los siguientes criterios: Síntomas de preeclampsia, hemolisis trombocitopenia (<100000/mm3) o elevación de enzimas hepáticas, signos y síntomas de preeclampsia-eclampsia con embarazo menor a 20 semanas, signos y síntomas de preeclampsia-eclampsia en las 48 horas, pasadas al puerperio.
Recalcan que el tratamiento, dirigido a disminuir la morbilidad y mortalidad, a la estabilización hemodinámica, seguida de la interrupción del embarazo14.
TRATAMIENTO
El tratamiento definitivo es la interrupción del embarazo con extracción fetal y placentaria, resolviéndose los síntomas en 48 a 72 horas, esto no es así en pacientes con hemorragia cerebral, necrosis renal y falla cardiaca, solo puede existir tratamiento conservador en caso de que se necesite tiempo para maduración fetal15.
En caso de trastorno hipertensivo grave (preeclampsia grave, hipertensión gestacional grave, preeclampsia agregada) la conducta puede estar determinada por la edad gestacional16.
Embarazos de ≥ 37 semanas: No hay evidencia que la prolongación del embarazo genere beneficios perinatales; al contrario, el riesgo materno se mantiene o empeora si no se interrumpe la gestación, por lo tanto la conducta adecuada es iniciar interrupción de embarazo en pacientes con trastornos hipertensivos y embarazos con edades gestacionales ≥ 37 semanas. La vía de terminación es la vaginal y se hace cesárea por indicación obstétrica. El solo hecho de tener preeclampsia no es una indicación para cesárea.
Embarazos de 34-36 semanas con 6 días: No hay investigaciones clínicas aleatorizadas que prueben cual es la mejor conducta en pacientes con trastorno hipertensivo grave a esta edad gestacional. La recomendación de la "Organización Mudial de Salud (OMS)" es un poco cautelosa y controversial al señalar que si hay estabilidad materna y se ha controlado la hipertensión se puede retrasar la interrupción; es obvio que esta conducta conlleva evitar las serias complicaciones neonatales observadas en nacimientos pretérmino tardíos. Es necesaria la realización de investigaciones clínicas aleatorizadas a estas edades gestacionales para determinar los beneficios y daños de la no interrupción en pacientes con estabilidad materna y fetal.
Embarazos con 24-34 semanas: En estos embarazos hay pocos estudios clínicos aleatorizados y múltiples estudios de cohortes que sugieren que el manejo expectante (no interrupción) confiere algunos beneficios neonatales con mínimos riesgos maternos. Sin embargo, las conclusiones no son contundentes, incluso los resultados pueden depender de la institución de salud donde se atiende la madre y el neonato y este resultado puede aún ser de más impacto según el país. En Latinoamérica existe una revisión sobre el tema, los resultados descansan principalmente en una cohorte de casos llevada a cabo en Panamá. Llega ala conclusión que el manejo conservador ofrece beneficios, pero no se basa en estudios clínicos aleatorizados. Hace algún tiempo terminó la aleatorización del estudio Manejo Expectante en Preeclampsia grave llevado a cabo en varios hospitales de Latinoamérica (MEXPRE Latin). Esperamos por sus resultados para tener una idea más clara de la conducta correcta en pacientes con embarazos lejos del término y trastornos hipertensivos graves en nuestros países.
Toda paciente con trastorno hipertensivo grave y estas edades gestacionales debe recibir el esquema de corticoides para maduración fetal con betametasona (12 mg Intramuscular (IM) al inicio y repetir en 24 horas) o dexametasona (6 mg Intramuscular (IM) cada 6 horas, por4 dosis) y programarla interrupción luego de las 24 horas después de la última dosis.
El manejo conservador consiste en prolongar el embarazo luego de la administración de los corticoides. Se puede dar en pacientes sin crisis hipertensivas, sin sintomatología, sin complicaciones, sin restricción del crecimiento fetal y consentimiento firmado. El objetivo es llegar a una edad gestacional que mejore la sobrevida neonatal.
Embarazo ≤ 24 semanas: Independientemente del manejo dado, conservador o interrupción, la mortalidad perinatal sigue siendo alta según la revisión más reciente del tema. Por lo anterior se recomienda la interrupción del embarazo con trastorno hipertensivo grave en edades gestacionales de 24 semanas y menos. Sin embargo, esta es una decisión que debe ser compartida con la paciente y sus familiares, siendo ellos los que finalmente avalen la recomendación14.
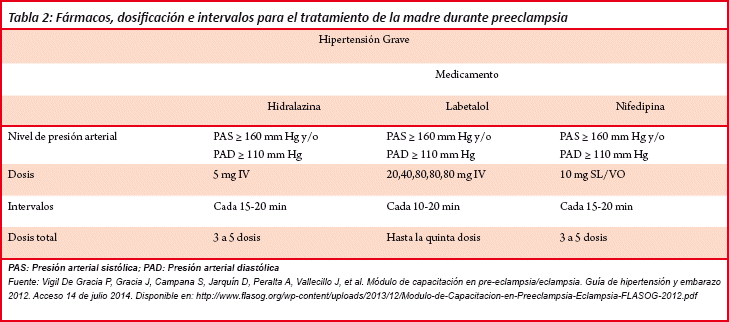
Se debe usar el medicamento con mejor experiencia y resultados (labetalol, hidralazina, nifedipina) (Ver Tabla 2). Si la hipertensión grave no disminuye se debe agotarla dosis máxima permitida, de acuerdo con el criterio dictado por la experiencia del médico o la factibilidad de contar con el fármaco, administrar el segundo medicamento. Asi mismo, debe recordarse que el mejor tratamiento para las crisis hipertensivas persistentes (hipertensión grave) es la interrupción del embarazo, todavía algunas pacientes pueden presentarse convulsionando por primera vez. En esos casos es necesario administrar la dosis de impregnación e iniciar inmediatamente después la dosis de mantenimiento: dosis de carga de 4 g de sulfato de magnesio diluidos en Ringer Lactato o solución salina normal, por vía intravenosa en un lapso de 5-20 minutos; luego, una dosis de mantenimiento de 1 g desde el diagnóstico hasta por 24 horas post parto. El sulfato de magnesio puede diluirse en Ringer Lactato o en solución salina normal, la dilución depende de la concentración de sulfato de magnesio. Usualmente las diluciones son al 10% (ampollas/viales con 1 g de sulfato de magnesio en 10 cc de volumen). Con esta concentración se recomienda mezclar 20 ampollas/ viales en 800 cc de solución de lactato de Ringer o solución salina normal y administrar a la paciente por vía intravenosa a 50 cc/hora. En caso de usar sulfato de magnesio al 20% o 50% la dilución debe hacerse tomando en cuenta que debe pasar un máximo de 50 cc por hora. El manejo es el mismo en paciente con convulsión previa16.
PRONÓSTICO
El riesgo aumenta en las mujeres con hipertensión severa o con antecedente de enfermedad cardiovascular, renal o patologías asociadas, especialmente trombofilias y lupus. Entre las complicaciones están preeclampsia sobre impuesta, síndrome HELLP17, convulsiones maternas, hemorragia cerebral, el desprendimiento prematuro de placenta, disfunciones de la coagulación que causan sangrado generalizado (coagulopatía intravascular diseminada), acumulación de líquido en tejidos pulmonares (edema pulmonar), insuficiencia renal, hemorragia hepática e incluso la muerte18, para el feto son restricción del crecimiento intrauterino, prematurez o puede llegar a la muerte17.
PREVENCIÓN
1. Reposo.
2. Dieta baja en sal
3. Suplementos de calcio, la ingesta de calcio entre 1.5 a 2.0 g por día disminuye a la mitad la posibilidad de desarrollar pre-eclampsia.
4. Vitaminas C, D, E, aunque no se han documentado sus beneficios en la reducción de la incidencia de preeclampsia.
5. Aspirina, una revisión en Cochrane reveló que dosis de 75 mg/día iniciada antes de las 20 semanas tiene mejor efecto protector de muertes fetales, neonatales o de infantes14.
CONCLUSIONES
No hay dudas sobre la morbi-mortalidad que produce la eclampsia en una mujer embarazada, pero las escuelas antiguas aún mantienen que para el diagnóstico de preeclampsia es necesaria una triada: Hipertensión, proteinuria y edema. La nueva tendencia nos dirige a que ya no es necesaria la presencia de la triada clásica y que el solo hecho de que la paciente presente hipertensión ya nos orienta a que debemos considerarla como preeclampsia severa, además de esto, existe otra forma de denominar a la preeclampsia de acuerdo a su presentación diferente, denominándola preeclampsia atípica porque no concuerda con los síntomas más claros de preeclampsia común, de todas formas la conducta es siempre culminar el embarazo y estabilizar a la paciente.
Por todo lo revisado y debido a la evidencia concluimos que toda mujer gestante con hipertensión debe ser considerada con preeclampsia mientras no se demuestre otra patología y tratarla como una preeclampsia severa porque la posibilidad de que evolucione a eclampsia, síndrome de HELLP y muerte es elevada. En pacientes con diagnóstico de preeclampsia la presencia de epigastralgia y elevación de las transaminasas son fuentes predictivas de desarrollo de síndrome de HELLP, por tal razón en este grupo de pacientes se debe controlar activamente la alteración de estos parámetros. Es crucial madurar al feto si se encuentra entre las 24 y 34 semanas e inducir a un parto como vía principal para solucionar el problema.
REFERENCIAS
1. Organización Mundial de la salud. Prevención y tratamiento de la preeclampsia y la eclampsia. 2011. Acceso 22 de junio 2014. Disponible en: http://whqlibdoc.who.int/hq/2011/WHO_RHR_11.30_spa.pdf [ Links ]
2. Vargas VMH, Acosta GA, Moreno MAE. La preeclampsia un problema de salud pública mundial. Rev Chil Obstet Ginecol 2012; 77(6): 471-476. Acceso 17 de junio 2014. Disponible en: http://www.scielo.cl/scielo.php?pid=S0717-75262012000600013&script=sci_arttext [ Links ]
3. Reyna-Villasmil E, Briceño-Pérez C, Torres-Cepeda D. Inmunología, inflamación y preeclampsia. Rev Obstet Ginecol Venez 2009; 69(2):97-110. Acceso 17 de junio 2014. Disponible en: http://www.scielo.org.ve/pdf/og/v69n2/art05.pdf [ Links ]
4. Muñoz Muñiz M. Estados Hipertensivos del embarazo. Ginecología y Obstetricia. Manual CTO. 8va Ed. Madrid: CTO EDITORIAL; 2011:117-120. [ Links ]
5. Kjell Haram , Jan Helge Mortensen, Bálint Nagy. Genetic Aspects of Preeclampsia and the HELLP Syndrome. Journal of Pregnancy 2014; 13 pages. Acceso 24 de junio 2014. Disponible en: http://www.hindawi.com/journals/jp/2014/910751/
6. Hernández-Pacheco JA, Espino-y Sosa S, Estrada-Altamirano A, Nares Torices MA, Ortega Casitillo de J MV, Mendoza Calderón SA, et al. Instrumentos de la Guía de Práctica Clínica. Diagnóstico y Tratamiento de la preeclampsia y eclampsia en el embarazo, parto y puerperio. Perinatología y reproducción humana 2013; 27(4):262-280. Acceso 27 de junio 2014. Disponible en: http://www.medigraphic.com/pdfs/inper/ip-2013/ip134i.pdf
7. Villanueva Egan LA, Collado Peña SP. Conceptos actuales sobre la preeclampsia-eclampsia. Revista Facultad Medicina UNAM 2007; 50(2):57-61. Acceso 30 de junio 2014. Disponible en: http://www.medigraphic.com/pdfs/facmed/un-2007/un072b.pdf [ Links ]
8. Valdes R.E, Castro L.M, Castro C.D, Sepúlveda Martínez A. Utilidad de la relación proteinuria:creatininuria en muestra aislada en el diagnóstico diferencial de preeclampsia. Revista Hospital Clínico Universidad de Chile 2012; 23:108–13. Acceso 19 de junio 2014. Disponible en: https://www.redclinica.cl/Portals/0/Users/014/14/14/Publicaciones/Revista/utilidad_relacion_preteinuria_creatinuria.pdf
9. Castillo Zamora M, Álvarez Jaramillo J, Escandón Barón AM, Márquez Duque JM, Páramo Díaz LI, Rojas Figueroa AC. Proteinuria masiva como factor pronóstico para morbimortalidad materno-fetal en pacientes con preeclampsia severa: reporte de un caso y revisión de la literatura. Revista Colombiana de Obstetricia y Ginecología 2012; 63(3):272-279. Acceso 3 de julio 2014. Disponible en: http://www.fecolsog.org/userfiles/file/revista/Revista_Vol63No3_Julio_Septiembre_2012/v63n3a11.htm [ Links ]
10. Huerta Bernal LG. Detección oportuna de preeclampsia en una unidad de medicina familiar. Universidad Veracruzana, Córdoba 2014; Acceso 6 de julio 2014. Disponible en: http://www.uv.mx/blogs/favem2014/files/2014/06/Tesis-Lisbet.pdf [ Links ]
11. García V, Echavarría LG, Ardila R, Gutiérrez J. Hallazgos clínicos y de laboratorio que sugieren tempranamente el síndrome de HELLP en pacientes con preeclampsia severa. Rev. chil. obstet. Ginecol 2014; 79(1):9-13. Acceso 7 de julio 2014. Disponible en: http://www.scielo.cl/scielo.php?script=sci_arttext&pid=S0717-75262014000100002&lng=es. [ Links ]
12. Manisha Kar. Role of Biomarkers in Early Detection of Preeclampsia. Journal of clinical & Diagnostic Reserch 2014; 8(4):BE01-BE04. Acceso 8 de julio 2014. Disponible en: http://www.ncbi.nlm.nih.gov/pmc/articles/PMC4064886/ [ Links ]
13. Romero Arauz JF, Carranco Salinas C, Leaños Miranda A, Martínez Rodríguez ÓA. Preeclampsia atípica. Reporte de un caso. Ginecología Obstetricia México 2014; 82:354-360. Acceso 8 de julio 2014. Disponible en: http://www.medigraphic.com/pdfs/ginobsmex/gom-2014/gom145j.pdf [ Links ]
14. Castelazo Morales E, Monzalbo Núñez DE, López Rioja MJ. Preeclampsia atípica y éxito perinatal: reporte de caso. Ginecología Obstetricia México 2014; 82:70-74. Acceso 10 de julio 2014. Disponible en: http://www.medigraphic.com/pdfs/ginobsmex/gom-2014/gom141j.pdf [ Links ]
15. Vera Carrasco O. Protocolo diagnóstico terapéutico de la preeclampsia grave y eclampsia. Cuad. Hosp. Clín. 2008; 53(1). Acceso 12 de julio 2014. Disponible en: http://www.revistasbolivianas.org.bo/scielo.php?pid=S1652-67762008000100014&script=sci_arttext
16. Vigil De Gracia P, Gracia J, Campana S, Jarquín D, Peralta A, Vallecillo J, et al. Módulo de capacitación en pre-eclampsia/eclampsia. Guia de hipertensión y embarazo 2012. Acceso 14 de julio 2014. Disponible en: http://fecolsog.org/index.php/component/content/article/19-australia/694-guias-de-hipertension-y-embarazo-de-flasog.html
17. Marcoa Di I, Basualdob MN, Pietrantoniob Di E, Paladinob S, Ingildec M, et al. Guía de práctica clínica: estados hipertensivos del embarazo. Revista del Hospital Materno Infantil Ramón Sardá 2010. Acceso 17 de julio 2014. Disponible en: http://www.redalyc.org/pdf/912/91218911005.pdf
18. Bergel E, Carroli G, Althabe F. Métodos ambulatorios versus convencionales para el control de la presión arterial durante el embarazo. Grupo Editorial: Cochrane de Embarazo y Parto 2014; (4). Acceso 17 de julio 2014. Disponible en: http://www.updatesoftware.com/BCP/BCPGetDocument.asp?DocumentID=CD001231