Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Revista Científica Ciencia Médica
Print version ISSN 1817-7433On-line version ISSN 2220-2234
Rev Cient Cienc Méd vol.16 no.1 Cochabamba 2013
REPORTE DE CASO
Síndrome de Marcapaso en paciente con Síndrome de QT Prolongado
Pacemaker syndrome in long QT syndrome patient
Edgar Garcia Peñaloza1, Sergio Siles Sainz2
1Cardiólogo en la Corporación de Seguro Social Militar (COSSMIL), Cochabamba-Bolivia
2Interno en la Corporación de Seguro Social Militar (COSSMIL), Cochabamba-Bolivia
Correspondencia a: edjogarcia@yahoo.com
Procedencia y arbitraje: no comisionado, sometido a arbitraje externo.
Recibido para publicación: 26 de septiembre del 2012
Aceptado para publicación: 24 de junio del 2013
Citar como: Rev Cient Cienc Med 2013; 16(1): 43-46
RESUMEN
El síndrome de marcapasos es generado por la desincronización de la actividad auricular con la ventricular durante el marcapaso ventricular VVI en pacientes portadores de enfermedad del nodo. La enfermedad evoluciona de meses hasta varios años después del implante del marcapaso, siendo más frecuente en pacientes adultos mayores. El único tratamiento es el implante de un electrodo auricular para una estimulación aurículo ventricular sincrónica.
Se presenta el caso de una paciente diagnosticada con enfermedad del nodo sinusal asociada a un QT prolongado, a la cual se le implantó un marcapaso VVIR, luego de algunos meses comenzó a presentar síntomas de insuficiencia cardiaca,a los 3 años del implante presento un episodio sincopal,en cuya evaluación con Holter ECG se registró un episodio de una taquicardia ventricular no sostenida observándose la presencia de ondas P retrogradas tras cada estimulación ventricular con marcapasos. Se consideró la probabilidad de un síncope arrítmico, que se manejó con Amiodarona. Se diagnosticó síndrome de marcapaso, realizando un mejoramiento del marcapaso por un equipo bicameral, con lo cual todos los síntomas de insuficiencia cardiaca desaparecieron. No se repitió el evento sincopal y desde la época la paciente se maneja en una capacidad funcional normal.
Palabras clave: Siringomielia, Malformación de Chiari tipo I, Dorsalgia.
ABSTRACT
Pacemaker syndrome is an entity generated by a desynchronization between the auricular and ventricular activity during the paced ventricleVVI in patients with node disease.This syndrome can develop in moths even years after the pacemaker implant, being more frequent in elderly patients. The only treatment is to implant an auricular electrode for a synchronic atrioventricular stimulation.
It presents the case of a patient diagnosed with a sinus node disease associated to long QT, for this reason it was implanted a pacemaker VVIR, few months later the patient started to have symptoms of heart failure, three years after that presented a syncope episodes showed in a Holter ECG study that reported unsustainable ventricular tachycardia episode and retrograde P waves after every ventricular stimulation sent by the pacemaker. The probability of an arrhythmic syncope was considered treated with Amiodarona. Pacemaker syndrome was diagnosed, making an improvement by a dual chamber pacemaker and all symptoms of heart failure disappeared. Syncopal event was not repeated and from the time the patient is operated on a normal functional capacity.
Keywords: Syringomyelia, Chiari malformation type I, back pain
INTRODUCCIÓN
En el año 1930, Albert S. Hymann, cardiólogo de New York, fue el primero en acuñar el término de marcapasos artificial e invento el primer equipo de estimulación cardiaca externa, el año 1958 en Estocolmo, el cirujano cardiaco Ake Senning junto a un ingeniero eléctrico Elmquist colocaron el primer marcapaso implantable. Con el paso del tiempo, los marcapaso se han hecho más pequeños, más seguros y son extensamente utilizados en la práctica clínica1,2.
Su alto costo ha provocado que en nuestro país y en todos los países en vías de desarrollo, se instalen marcapasos monocamerales en más de un 80% de los pacientes, independiente de la patología de base, es decir aun cuando los pacientes mantienen ritmo sinusal y actividad auricular adecuada.
A pesar que este tipo de estimulación logra sacar al paciente de su compromiso hemodinámico y eventualmente salvarle la vida, puede generar una serie de síntomas desde leves hasta severamente incapacitantes, que en su conjunto son conocidos como síndrome de marcapasos1.
El estudio más importante para confirmar la presencia de este síndrome fue el estudio MOST (Mode Selection Trial), donde se objetivó una alta incidencia de síndrome de marcapasos en pacientes portadores de una enfermedad del nodo, a quienes se hizo una estimulación ventricular exclusiva, de los 996 pacientes portadores de enfermedad del nodo, el 20 % presentó un síndrome de marcapasos desde los 6 meses hasta los 4 años de instalado el equipo3. La definición del síndrome de marcapasos en este estudio fue: presencia de conducción retrograda durante el marcapaseo ventricular, caída >20 mmHg de presión sistólica durante el marcapaseo ventricular y que estos hallazgos estén asociados a síntomas de debilidad, aturdimiento o síncopes4,5.
La desincronización Aurículo-Ventricular producida por el marcapaseo ventricular y la actividad auricular espontanea, hace que las aurículas se contraigan cuando las válvulas aurículo ventriculares (AV) están cerradas, entonces el flujo de sangre expelido por las aurículas, ira en dirección retrograda, generando un aumento brusco del volumen y de la presión auricular, que se transmite en forma retrograda hacia las venas pulmonares y luego hacia las venas cavas3. Este trastorno hemodinámico, estimulara los barorreceptores carotideos y en forma refleja liberara el péptico natriurético auricular, produciendo vaso dilatación arterial, diuresis, disminuyendo el volumen sistólico, generando una caída de la presión arterial, del gasto cardiaco, pudiendo desencadenar arritmias auriculares y congestión pulmonar6.
El diagnostico se lo realiza asociando la presencia de los variados síntomas a la estimulación ventricular, por la presencia de una estimulación auricular retrograda durante el marcapaseo ventricular, o por la caída de la Presión arterial sistólica > 20 mmHg durante la estimulación ventricular1.
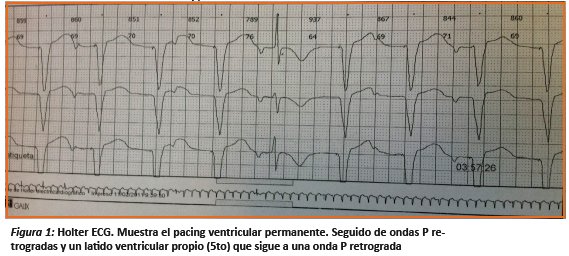
Se puede realizar un registro electrocardiográfico, donde se identifique la presencia de ondas P retrogradas, tras cada estimulo ventricular generado por el marcapaso.
Se puede utilizar la ecocardiografía 2D para demostrar el normal funcionamiento ventricular, la ausencia de otras patologías, o mostrar los trastornos hemodinámicos durante el marcapaseo ventricular. Indirectamente se puede medir el péptido natriurético auricular para confirmar la presencia de insuficiencia cardiaca. Probablemente la forma definitiva y más segura de confirmar el diagnóstico del Síndrome de marcapasos será cuando desaparezca toda la sintomatología al implantar un marcapaso bicameral4,6.
El único tratamiento demostrado para este síndrome es la instalación de un electrodo auricular, para lograr una estimulación sincrónica aurículo ventricular DDD, en pacientes con bloqueo AV Completo y enfermedad del nodo1.
El síndrome de QT largo, a pesar que puede ser una patología letal, no jugo rol relevante en la evolución general de la paciente, siempre se manejó con beta Bloqueantes, con buena respuesta clínica.
PRESENTACIÓN DEL CASO
Paciente de 60 años de edad de sexo femenino, originaria de Puerto Suarez, tratada en consultorio de cardiología desde fines del año 2010. Trae una larga historia de consultas por episodios de disnea, dolor torácico, mareos y palpitaciones desde muy joven.
El año 1985 se diagnosticó HTA (hipertensión arterial), recibiendo múltiples terapias farmacológicas, debido a su mal control y la falta de mejoría sintomática. El Año 1990 se diagnostica hipotiroidismo, inicio manejo con Levotiroxina, presentando mejoría transitoria de sus síntomas por algunos meses.
En 1997, por persistencia del dolor torácico, se efectuó una coronariografía que fue completamente normal. El año 2001 por similar sintomatología se realizó una segunda coronariografía que también fue normal, se la catalogó como portadora de angina crónica estable. Se consideró la probabilidad de sus molestias fuera por su residencia en la ciudad de La Paz, por lo que se muda a la ciudad de Cochabamba. En la época recibía Diltiazem, Lisinopril, Levotiroxina y Ácido acetilsalicílico (AAS) 125 mg.
Entre los años 2001-2006 mantuvo consultas frecuentes por fatiga, dificultad respiratoria intermitente de esfuerzo y dolores torácicos, sin mejoría con la terapia instaurada. El año 2006 se consigna QT prolongado y bradicardia sinusal 49 lpm recibiendo Espironolactona 25 mg, y AAS y Diltiazem 80 mg c/ 8hrs.
El año 2007, Holter ECG reporto Síndrome de QT prolongado (500 mseg) y bradicardia, diagnosticándose enfermedad del nodo sinusal. El 26 de abril del mismo año, se implanta un MPD VVIR marca Medtronic Kappa ® sin incidentes.
A la semana del implante, la sensación de fatiga mejoro considerablemente, se suspende AAS y Diltiazem, e inicia terapia con Amiodarona (por extra sistólica ventricular frecuente), Propanolol 20 mg BID e Isosorbide 10 mg BID. Al mes y medio del implante de marcapasos comienza nuevamente con episodios de dolor precordial y se agrega disnea. Eco cardiograma mostró hipocinesia postero-inferior, reflujo mitral leve y tricúspideo moderado, sin hipertensión pulmonar. El mismo año se repite Coronariografía (tercera), con resultado normal.
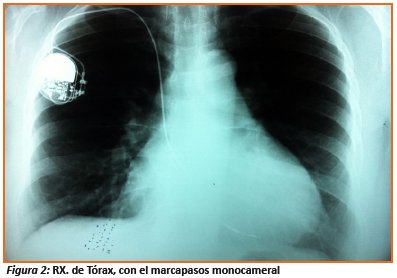
Paciente progreso rápidamente a una disnea de pequeños esfuerzos, que era más acentuado al agacharse y asociado a frecuentes episodios de mal control de la presión arterial y precordialgias, se agregó Atenolol 50 mg BID sin éxito. Se realizó espirometría que resulto normal.
Durante el 2008 y 2010 se intentaron múltiples terapias para la HTA y disnea sin éxito, valoración del marcapaso siempre normofuncionante. La paciente comenzó a utilizar oxigeno por su cuenta que mejoraba su estado disneíco. A fines del 2010 se hospitalizo por episodio de fibrilación auricular paroxística, inicio manejo con Warfarina.
El año 2010 se cambió terapia a Losartan 50 mg, Amlodipino 5mg, Carvedilol 12.5mg, Warfarina, Hidroclorotiazida 12.5 mg, y Espironolactona 25 mg en diferentes esquemas, con adecuado control de su presión arterial, pero sin mejoría de su sensación de disnea de pequeños esfuerzos, se diagnostica Insuficiencia Cardiaca Congestiva (ICC) clasificación funcional III, control de marcapaso normofuncionante.
En diciembre 2011, presentó episodio sincopal en reposo, se hospitalizó por un par de días, no lográndose objetivar alteración alguna (clínica, laboratorio, Rx., ECG) se realizó Holter ECG destacando la presencia de episodio de Taquicardia Ventricular No Sostenida (TVNS) 3 complejos se reinicia Amiodaronam 200 mg/día.
Paciente inicia cuadro depresivo ante incapacitante capacidad funcional, se revisa Holter ECG previo, encontrándose ondas P retrogradas tras cada complejo ventricular marcapaseado, ritmo sinusal bradicardico, con conducción aurículo ventricular propia y que alternaba con estimulación ventricular por marcapasos. Se hace diagnóstico de Síndrome de marcapasos. En febrero del 2012 (5 años del implante) se realiza mejoramiento de la estimulación del marcapasos VVIR por uno DDD, (marca St. Jude zephyr ®), instalando un electrodo auricular en orejuela derecha. El mismo día de la instalación la paciente deja de presentar la disnea de mínimo esfuerzo y a la semana comenzó a realizar una vida activa, sin limitaciones. Actualmente, permanece asintomática, en clasificación funcional II, control telemétrico del marcapasos muestra una estimulación auricular permanente, con conducción aurículo ventricular propia (PR =0,18 s.), QRS 0,12 s y QTc (QT corregido) 0,48s.
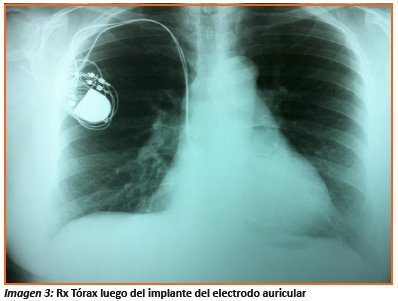
Desde el implante del marcapasos DDD, la paciente se mantiene en clasificación funcional I a II. Realizo test de caminata de 6 min, alcanzando 380 m. que está dentro normalidad (578 m. ajustada por edad y sexo). Actualmente recibe terapia con Losartan 50 mg, Carvedilol 12,5 mg, Espironolactona 25 mg, Hidroclorotiazida 12.5 mg, AAS 100 mg y Amiodarona 200 mg.
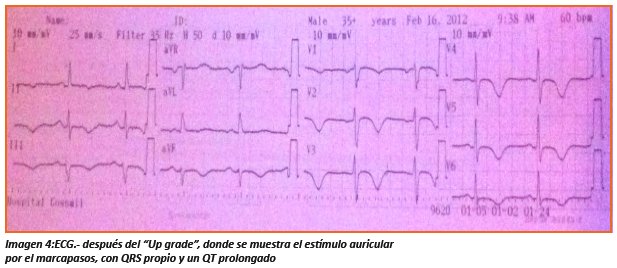
DISCUSIÓN
En la era moderna, la instalación y utilización de los marcapasos en la práctica clínica diaria, esta extensamente aceptada. Existen parámetros sanitarios estadísticos que señalan el promedio de primo implantes de marcapasos requeridos por millón de habitantes, que estaría alrededor de 600. Este promedio varía entre 200 a más de 1 000 marcapasos implantados x año por millón de habitantes, dependiendo básicamente si se trata de países desarrollados o en vías de desarrollo.
En nuestro país no se cuentan con datos estadísticos confiables a cerca del número de implante de estos equipos, pero sin embargo se considera que está a la par de otros países en vías de desarrollo.
Siguiendo esta misma línea comparativa, el porcentaje de marcapasos VVI instalados en Bolivia, también debería ser similar a la de estos reportes de los países en vías de desarrollo, es decir más del 80%, independientemente de la etiología de base del paciente.
El síndrome de marcapasos es una patología relativamente frecuente, que se da por el implante de marcapasos monocamerales a pacientes portadores de una enfermedad del nodo sinusal7,8. Este síndrome probablemente sea subdiagnosticado por varios factores, como la presencia de síntomas poco específicos, la gran variabilidad clínica de su presentación, a la poca preocupación de realizar controles periódicos post implante de los marcapasos y a la poca sensibilización de los médicos sobre la presencia de esta patología10. Además hay que tener en cuenta, la alta incidencia de implante de marcapaso por enfermedad Chagas a pacientes que ya presentan algún grado de cardiopatía, y en quienes la precipitación de una insuficiencia cardiaca, su agravamiento o falta de mejoría, sea debida a este síndrome de marcapaso más que a una falla cardiaca primaria3.
La mejor terapia profiláctica del síndrome de marcapaso es el evitar instalar marcapasos monocamerales VVIR a pacientes con un nodo sinusal activo. También se puede intentar usar un marcapasos AAIR si el nodo Aurículo Ventricular de estos pacientes esta indemne9. Si hay sospecha de enfermedad del nodo AV, deberá preferirse el implante de un marcapasos bicameral DDD3.
El tratamiento de esta patología se basa en la realización de un mejoramiento de un marcapasos VVI por uno DDD, para lograr un marcapaseo AV sincrónico3.
Se encuentra ampliamente respaldado el hecho que la estimulación bicameral mejora la calidad de vida de los pacientes, su capacidad funcional, reduce la incidencia de fibrilación auricular y evita el síndrome de marcapasos6.
El presente caso clínico muestra a una paciente con larga historia de disnea, dolor torácico y mal control de presión arterial, a quien el diagnóstico de enfermedad del nodo sinusal se lo realizó luego de muchos años de consultas, múltiples terapias farmacológicas y tras muchos estudios cardiológicos. Luego del diagnóstico recibió el implante de un marcapasos VVIR.
A partir de la época inicio disnea progresiva hasta mínimos esfuerzos, que la llevo a una severa limitación de su vida cotidiana, obligándola nuevamente a frecuentes consultas médicas, cambios de terapia y muchos exámenes complementarios. Luego de 5 años del implante, en forma incidental, por un episodio sincopal, se logró encontrar la presencia de retro conducción auricular a través del nodo aurículo-ventricular tras cada estimulo ventricular del marcapasos, dando el sello diagnóstico a este síndrome. La paciente mejoró en forma precoz y espectacularmente tras la instalación de un electrodo auricular y un marcapaso bicameral.
Un dato importante a tener en cuenta en esta paciente, es el diagnóstico de un QT prolongado (0.480 ms), que fue relativamente asintomático, y cuya terapia con Betabloqueantes se realizó incidentalmente. Es importante recordar que esta es una cardiopatía asociada con la muerte súbita arrítmica, episodios de bradicardia y fibrilación auricular. La base de su tratamiento es el uso de betabloqueantes, una alternativa terapéutica es la instalación de marcapasos antibradicardia.
A pesar del bajo número de implantes de marcapasos por millón de habitantes en Bolivia, estos en su mayoría son monocamerales tipo VVI. Este hecho aumenta en esta población el riesgo de sufrir el síndrome de marcapasos. La sensibilización y conocimiento sobre esta patología por los cardiólogos clínicos, debería promover la utilización de los marcapasos fisiológicos de tipo DDD a pacientes con bradicardia que mantienen un ritmo sinusal, y en caso que estos ya posean un marcapasos VVI, se deberá tener en mente este síndrome para su adecuado tratamiento.
REFERENCIAS
1. Montiel J, Olagüe de Ros J, Morell Cabedo S, García Bolao I. Seguimiento del paciente con marcapasos. Disfunciones del sistema de estimulación. Efectos de indicación o programación incorrecta: síndrome de marcapasos. Rev Esp Cardiol.2007; 60 (Supl G): 126-44. [ Links ]
2. DINA, Oana. The clinical outcome and the incidence of pacemaker syndrome in VVIR paced patients. Quantitative Methods in Medical Sciences. 2008; 4(6): 1-6. [ Links ]
3. Valdez V, Brandy. Síndrome de marcapaso: presentación de caso clínico. Revista electrónica de las ciencias médicas en cien fuegos (en línea). Medisur 2009 (consulta 16 de agosto 2012). Disponible: brandy.viera@gal.sld.cu ISSN: 1727-897X
4. New concept in pacemaker syndrome (en línea). Boston, Massachusetts: Tufts-New England Medical Center. 2004 (consulta 16 de agosto 2012). Disponible: www.ipej.org ISSN 0972-6292.
5. Dretzke J, Toff WD, Lip GYH, Raftery J, Fry-Smith A, Taylor R. Marcapasos bicamerales versus de una sola cámara para el síndrome sinusal y el bloqueo auriculoventricular (Revisión Cochrane traducida). En: La Biblioteca Cochrane Plus, 2008 Número 2. Oxford. Disponible en: http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 2.Chichester, and UK: John Wiley & Sons, Ltd.). [ Links ]
6. Ross R, Kenny RA. Pacemaker syndrome in older people: British geriatric society, 2000; 29:13-19. Disponible en: http://www.deepdyve.com/lp/oxford-university-press/review-pacemaker-syndrome-in-older-people-Fj0TmQOGlp [ Links ]
7. Cascon, J.D. Revisión clínica, estimulación cardiaca permanente. Servicio de Cardiología, Hospital Ramón y Cajal, Madrid. Consultado agosto 22 del 2012. Disponible en: http://www.cathcor.com.ve/archivos/MARCAPASOS.pdf
8. Ledesma García C, García Calabozo R, Pastor Fuentes A Selección del modo de estimulación en las bradiarrítmias. Controversias sobre la indicación del modo AAI o el modo DDD en la enfermedad del nódulo sinusal y sobre la utilización del modo VDD en el bloqueo auriculoventricular. Rev ESP Cardiol. 2007; 60(Supl G):69-81. [ Links ]
9. Wilkoff BL, Cook JR, Epstein AE, et al. Dual-chamber pacing or ventricular backup pacing in patients with an implantable defibrillator: the Dual Chamber and VVI Implantable Defibrillator (DAVID) Trial. JAMA 2002; 288:3115-23. [ Links ]
10. Martínez Ferrer J, Fidalgo Andrés ML, Barba Pichardo R, Sancho Tello de Carranza MJ. Novedades en estimulación cardiaca. Rev Esp Cardiol. 2009; 62 Suppl 1: S117-28