Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Científica Ciencia Médica
versión impresa ISSN 1817-7433versión On-line ISSN 2220-2234
Rev Cient Cienc Méd v.15 n.2 Cochabamba 2012
ARTÍCULO DE REVISIÓN
Aplicaciones de la neuromodulación quirúrgica en el tratamiento de dolor crónico
Applications of chirurgical neuromodulation in treatment of chronic pain
Carolina Isabel Quiroga Rojas1
1Estudiante de Medicina, Universidad Mayor de San Simón. Cochabamba, Bolivia.
Correspondencia a: Carolina Isabel Quiroga Rojas isabel_quiroga_wm@hotmail.com
Procedencia y arbitraje: no comisionado, sometido a arbitraje externo.
Recibido para publicación: 4 de junio de 2012
Aceptado para publicación: 9 de diciembre de 2012
Citar como: Rev Cient Cienc Med 2012; 15(2): 36-40
Abreviaturas utilizadas en este artículo:
SNEE= Sistema de Neuroestimulación electrica
EVA= Escala visual analógica
EEM= Estimulación electrica modular
LCR= Líquido céfalorraquideo
EO= Estimulación Occipital
MT= Migraña transformada
RESUMEN
Los neuromoduladores quirúrgicos son dispositivos que se aplican como implantes, que liberan electricidad o sustancias químicas para generar excitación, inhibición o regulación en redes neuronales. Actualmente se usan como terapéutica de diversos tipos de trastornos, entre ellos el dolor crónico, enfermedad de Parkinson, y recientemente como tratamiento de la vejiga neurogénica.
Se considera dolor crónico aquel que persiste por más de tres meses y engloba diversas patologías como lumbalgia, artrosis y cefaleas, en las que la psicología actual está trabajando de forma importante para la determinación de los factores psicológicos implicados en su desarrollo, mantenimiento, cronificación, tratamiento y/o recuperación.
Los sistemas de neuroestimulación eléctrica junto a los sistemas implantables de administración de medicamentos, se incluyen dentro del campo de la neuromodulación, siendo considerados parte del cuarto escalón terapéutico de la escalera analgésica de Organización Mundial de la Salud.
Palabras claves: Neuromodulación, implantes, dolor crónico.
ABSTRACT
The surgical neuromodulators are implantable devices, whit the capacity of liberate electric impulses or chemical substances, in order to generate excitation, inhibition o regulation on the neuronal nets.Actually they are usedas a theraply against many disorders, aprong them, chronic pain, Parkinson's disease, and recently as a therapy in the neurogenic blather.
The chronic pain is considered that have persist arice in 3 months, and is into many pathologies as back pain, osteoarthritis, and headache, in which modern psychology is working in a very important way, in order to determinate the psychology facts involved in the development, support, chronicity, treatment and/or recuperation.
The neurostimulation electric systems with the implantable systems of drugs administration are included on the field of neuromodulation, these are considered as the number fourth in the ranking of the OMS.
Keywords:Neuromodulation, implants, chronic pain.
INTRODUCCIÓN
Se considera dolor crónico aquel que persiste por más de tres meses y engloba diversas patologías como: lumbalgia, fibromialgia, artrosis y cefaleas, en las que la psicología actual está trabajando de forma importante para la determinación de los factores psicológicos implicados en su desarrollo, mantenimiento, cronificación, tratamiento y/o recuperación1.
Según la Organización Mundial de la Salud (OMS), el dolor se clasifica en dos tipos: nociceptivo (somático y visceral) y neuropático4. Se encontró una prevalencia de dolor crónico de 33,9%, correspondiendo al tipo nociceptivo el 31.4% y al neuropático el 2.5%. Hubo predominio del género femenino para ambos tipos de dolor y para el nociceptivo la frecuencia aumentó con la edad5. La localización más frecuente fue la cabeza en el nociceptivo y los miembros superiores para el neuropático. La duración del dolor fue mayor a un año en dos terceras partes de los sujetos y superior a cinco años en la tercera parte de ellos. La mitad de las personas con dolor crónico reportaron compromiso significativo del estado de ánimo, y una tercera parte afectación del patrón de sueño. La medicación predominante en ambos tipos de dolor fueron antiinflamatorios no esteroideos (AINEs) y acetaminofén, con escaso consumo de opiodes5.
Los sistemas de neuroestimulación eléctrica (SNEE), junto a los sistemas implantables de administración de medicamentos (SIAM), se incluyen dentro del campo de la neuromodulación, siendo considerados parte del cuarto escalón terapéutico de la escalera analgésica de la OMS2; Sin embargo, se trata de terapias implantables muy especializadas, con un elevado coste directo e indirecto, que exigen del paciente un proceso de adaptación a su nueva situación.
Una definición clínica de neuromodulador, es la que hace referencia a la utilización de forma reversible de la estimulación eléctrica o química aplicada al sistema nervioso para manipular su actividad con la finalidad de tratar algunos tipos específicos de dolor crónico, espasticidad, epilepsia, isquemia cardiaca, alteraciones de la motilidad del intestino y de la vejiga, lesiones del sistema nervioso y alteraciones del movimiento, visuales, auditivas o psiquiátricas3.
ESCALA DE TRATAMIENTO PARA DEL DOLOR
El dolor es la causa de consulta médica más frecuente. La percepción de dolor consta de un sistema neuronal sensitivo y vías nerviosas aferentes que responde a estímulos nociceptivos. La nocicepción puede estar influida por factores psicológicos, entre otros. Por ejemplo en el momento de diagnóstico de una neoplasia, entre el 30 y 50 % de los pacientes presentan dolor que en las fases avanzadas de la enfermedad puede llegar al 70 o 90%. Para una correcta valoración del dolor es conveniente conocer varias cuestiones como su variación temporal, patogenia, intensidad entre otras que son parámetros usados porlaOMS6.
Existen normas de uso de la escala analgésica:
1. La cuantificación de la intensidad del dolor es esencial en el manejo y seguimiento del dolor. Generalmente se utilizan escalas unidimensionales como la escala verbal numérica ó la escala visual analógica (EVA).
2. La subida de escalón depende del fallo al escalón anterior. En primer lugar se prescriben los analgésicos del primer escalón. Si no mejora, se pasará a los analgésicos del segundo escalón, combinados con los del primer escalón más algún coadyuvante si es necesario. Si no mejora el paciente, se iniciarán los opioides potentes, combinados con los del primer escalón, con el coadyuvante si es necesario.
3. Si hay fallo en un escalón el intercambio entre fármacos del mismo escalón puede no mejorar la analgesia (excepto en el escalón 3).
4. Si el segundo escalón no es eficaz, no demorar la subida al tercer escalón.
5. La prescripción de co-analgésicos se basa en la causa del dolor y se deben mantener cuando se sube de escalón.
6. No mezclarlos opiodes débiles con los potentes6. El cuarto escalón incluye las técnicas de neuromodulación, suponen un abordaje no destructivo y reversible en el tratamiento del dolor. Su utilización se establece como estrategia de control del dolor no controlable dentro de las directrices de la OMS, o como alternativa a otras terapias invasivas menores o neuroblatibas que no han sido eficaces o que están contraindicadas. De entre ellas el uso clínico de la estimulación eléctrica medular (EEM) o neuroestimulación, demuestra día a día su utilidad y eficacia en el tratamiento de diferentes síndromes de dolor crónico7. La ya conocida y vigente teoría de la estimulación de los cordones posteriores de la médula espinal, es uno de los elementos explicativos fundamentales en el tratamiento del dolor crónico. Esta teoría de la "puerta de entrada" de Melzack y Wall expuesta en 1.965 se basa en la activación de fibras aferentes encargadas de la inhibición de la transmisión de la información nociceptiva a nivel segmentario en el lugar de aplicación del estímulo eléctrico8. (tabla 1).

SITIOS DE IMPLANTACIÓN
1. Estimulación eléctrica medular:
La estimulación eléctrica medular (EEM), es un procedimiento analgésico para cuadros de dolor severo focal, preferentemente neuropático.
Los mecanismos neurales para el entendimiento de la acción de EEM no son claros aún; sin embargo, en estudios experimentales se ha observado un efecto supresivo de la EEM en la alodinia táctil, la cual es mediada por fibras Aâ y esto representa un estado de hiperexcitabilidad central. Además, se observó en animales con alodinia valores extracelulares bajos de ácido gammaaminobutírico (GABA), por lo que una de las propuestas en el mecanismo de acción de la EEM es el incremento de la acción inhibidora del GABA en el asta dorsal de la médula espinal. Se ha descrito que la neuroestimulación espinal produce un incremento de la sustancia P en el ámbito del líquido cefalorraquídeo (LCR). La sustancia P es neuropéptido, neurotransmisor y modulador de los impulsos dolorosos en el ámbito espinal, lo que demuestra su efecto nociceptivo. Sin embargo, estos resultados deben interpretarse con cautela, ya que parece tratarse de un fenómeno concomitante sin relación con la acción de la estimulación9.
La EEM es un procedimiento que se realiza en dos tiempos. El primero es el del implante del electrodo y el segundo el del implante definitivo del generador con internalización de todo el sistema. Entre ambas intervenciones se encuentra el periodo de prueba.
Entre las estructuras más importantes desde el punto de vista de la conductividad eléctrica, dentro de las estructuras intraespinales, destacan el espacio epidural dorsal (grasa, duramadre y líquido cefalorraquídeo), las raíces espinales y la médula espinal.
La conductividad de la duramadre es desconocida y su espesor es un factor importante en la transmisión del impulso eléctrico y variable dependiendo del nivel segmentario dónde se desarrolle y en la relación a la lateralidad del mismo (medial (+) / lateral (-).
Tras el LCR, la sustancia blanca es la que presenta la mayor conductividad eléctrica y el resto de las estructuras anatómicas estudiadas como el hueso, sustancia gris y grasa epidural, presentan una conductividad mínima.
La corriente producida por los contactos eléctricos fluye desde el electrodo a través del LCR, siendo el espesor de su capa el factor más importante en la distribución de la corriente entre el electrodo y el asta dorsal de la médula. Se conoce como el espesor varía según los distintos segmentos del raquis así como las dimensiones del canal espinal y de la médula espinal, desde 2,5 mm en la región cervical media; 5,8 mm en la región media torácica y 3,6 mm en la región torácica inferior10.
Técnica:
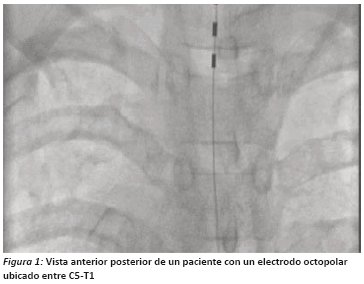
El sitio de implantación depende de la patología que causa el dolor, por ejemplo: en caso de dolor anginoso. El sistema consta de electrodos implantables, generador eléctrico implantado o externo y programador. El electrodo se implanta dentro del espacio peridural y por lo general se accede por punción percutánea (usualmente entre T4 y T8) y se asciende hasta el nivel deseado guiado por fluoroscopia. La parte más difícil del procedimiento es la inserción del electrodo, debido a que la eficacia de la estimulación eléctrica espinal depende de su correcta ubicación. El electrodo se deja implantado en un sito dentro del espacio epidural, en el cual las parestesias que se generan con la estimulación correspondan al área donde el paciente percibe el dolor anginoso12. (Figura 1)
Indicaciones:
La EEM está indicada en el tratamiento del dolor crónico moderado a severo secundario a: Dolor neuropático focal:
- Secundario a neuropatía y/o radicopatía.
- Secundario al síndrome postlaminectomía (indicación más frecuente).
- Dolor regional complejo tanto tipo I como II.
- Miembro fantasma doloroso.
- Dolor focal secundario a mielopatía.
- Dolor talámico no generalizado ni facial.
- Dolor por isquemia crítica en las extremidades de etiología diversa: arteriopatía obliterante crónica, enfermedad de Buerger, enfermedad de Raynaud. Todas ellas en grado máximo III-b (dolor de reposo con mínimas lesiones tróficas) de la clasificación de Leriche-La Fontaine.
- Dolor por angina pectoris grados III (angina de mínimo esfuerzo) y IV (angina de reposo) de la clasificación de la New York Heart Association8.
Complicaciones
El tratamiento se considera seguro; las tasas de complicaciones del estimulador espinal son muy bajas. La mortalidad asociada con la implantación es de cero y la morbilidad menor de 1,5. Las complicaciones menores incluyen: migración del electrodo (la mayoría ocurre durante el primer año), fractura del electrodo, agotamiento temprano de la batería e infección de la bolsa subcutánea donde se encuentra el generador de pulso lo cual no necesariamente requiere el retiro del sistema. Aunque en teoría el daño neurológico permanente es posible, éste se ha descrito en relación con la implantación del dispositivo. La migración del dispositivo es la más común y resulta en la pérdida de parestesias justamente en el área de cobertura del dolor. Sin embargo, en dos tercios de los casos la reprogramación del generador puede solucionar este problema12. (Tabla 2)

Beneficios:
Los efectos a corto plazo señalados en varios estudios clínicos son favorables; disminuye los episodios de angina, reduce la ingestión de nitratos orales de corta acción, disminuye el número de ingresos hospitalarios y mejora la calidad de vida. Aunque existen algunas dificultades en la interpretación de los efectos a largo plazo, hay estudios que demuestran su efectividad y beneficio como terapia adyuvante a largo plazo. Entre las variables que pueden llegar a confundir los resultados alargo plazo están: efecto placebo, mejoría espontánea de los síntomas, desarrollo de tolerancia al tratamiento y posibles tratamientos adicionales12.
SITIOS DE IMPLANTACIÓN ALTERNATIVOS
Implantes Extra-espinales:
La estimulación eléctrica extraespinal periférica cervico-occipital, llevada a cabo con un sistema implantado, es una técnica quirúrgica poco cruenta que puede proporcionar buenos resultados en pacientes con dolor neuropático refractario localizado en región cefálica y facial.
La estimulación occipital (EO), fue utilizada por primera vez por Richard Weiner hace alrededor de 12 años, en pacientes con migraña transformada (MT) y neuralgia occipital (NO).
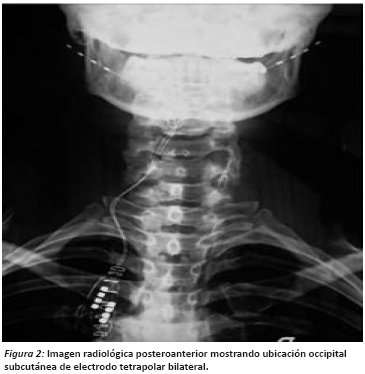
El tratamiento del dolor cefálico y facial, en las formas de MT, NO y cefalea en racimos (CR) con estimulación eléctrica periférica espinal C2-C3, constituye una de las indicaciones más novedosas de la neuroestimulación eléctrica invasiva. La mejoría está basada en la modulación analgésica que se consigue por el efecto de un campo eléctrico creado en los nervios occipital mayor y menor. Se realiza con uno o dos electrodos implantados subcutáneos en la unión cervico-occipital15. (figura 2)
Los lugares del sistema nervioso sobre los que se han aplicado tratamientos con finalidad antiálgica, bien en forma de lesiones o de estimulación, son muy variados. En los momentos actuales existen dos principales estructuras sobre las que estimular: la sustancia gris central (periacueductalyperiventricular), para dolores en los que predomina un componente somatogénico, y los núcleos talámicos específicos VPL (cuerpo) y VPM (cara) para los dolores en los que predomina el componente neuropático14.
Corteza motora frontal:
En ocasiones, la EEM tiene limitaciones en la solución de algunos tipos de dolor neuropático que se presentan en la cabeza y el cuello. Otras veces estas limitaciones son debidas a que está afectada por el dolor una extensa superficie corporal (como sucede por ejemplo en los dolores talámicos). Por último, existen algunos tipos de dolor que se muestran rebeldes a responder con una analgesia adecuada, tales como el dolor tras arrancamiento de plexo o la neuralgia postherpética. Para intentar solucionar estos y otros tipos similares de dolor, Tsubokawa y cols presentaron en 1991 los resultados del tratamiento de ciertos tipos de dolor neuropático mediante la estimulación eléctrica de la corteza motora prefrontal13.
Se ha comprobado la utilidad en los pacientes con dolor neuropático crónico secundario a los siguientes procesos:
- Neuropatía trigeminal.
- Dolor secundario a ictus del encéfalo y del tálamo (dolor talámico).
- Anestesia dolorosa de cualquier parte del cuerpo.
- Neuralgia postherpética.
- Dolor postmielopatía.
- Miembro fantasma doloroso14.
Complicaciones:
Convulsiones son las mas frecuentes, ya que se esta estimulando la corteza motora de manera directa14.
Técnica:
La identificación de la corteza motora a estimular es imprescindible para la correcta ubicación de los electrodos. Normalmente se recurre a varias técnicas para asegurar la ubicación.
Criterios anatómicos: tanto los obtenidos en el acto operatorio como su comparación con los obtenidos mediante neuroimagen, en especial la resonancia magnética. La utilización exclusiva de estos criterios es insuficiente.
Criterios funcionales: en forma de potenciales evocados somatosensoriales yEMG intraoperatoria.
Magneto encefalografía e imagen RMN funcional.
Estos procedimientos sí son capaces de determinar el área que nos interesa estimular.
Sistemas de guiado quirúrgico: son los llamados navegadores quirúrgicos, complemento de los anteriores y basado en las imágenes RMN funcionales obtenidas anteriormente, explicado anteriormente.
Una vez colocado el electrodo en su posición, se efectúan estimulaciones a umbral de respuesta motora, que permitan asegurarla correcta ubicación. Es en esta fase en la que se pueden presentar convulsiones relacionadas con el estímulo, por lo que conviene estar prevenido para ello.
A continuación se efectúa un período de prueba con un estimulador externo, a ser posible durante varias semanas. En función de la respuesta analgésica suficiente, se podrá pasar a la fase de implante definitivo de un generador de impulsos eléctricos de similares características al utilizado en la EEM.
Los parámetros eléctricos utilizados normalmente son similares a los utilizados en la EEM, mientras que la intensidad de corriente máxima está en los 2/3 de la que induciría respuesta motora perceptible.
Al igual que sucede en la EEM, existen pacientes que precisan estímulo eléctrico continuo para obtener analgesia, mientras que otros pueden usar la estimulación de forma discontinua, con persistencia del efecto analgésico una vez apagado el sistema, incluso hasta tres días16.
CONCLUSIONES
El uso de los neuromoduladores demuestra ser una alternativa bastante vanguardista para el tratamiento del dolor crónico en particular, y en otras patologías en general. Se observan los beneficios que se pueden obtener de este método invasivo, pudiendo mejorar la calidad de vida del paciente, cuando se han agotado todos los recursos terapéuticos previos siempre considerando la respuesta psicológica del paciente. Sin embargo aun se requiere el perfeccionamiento del dispositivo y la técnica para evitarlas complicaciones.
REFERENCIAS
1. MOIX,Jenny y CASADO, M.a Isabel. Terapias Psicológicas para el Tratamiento del D olor Crónico. Clínica y Salud [online]. 2011, vol.22, n.1 [citado 2012-06-01], pp. 41-50 v
2. MERAYO, L. A.; LOPEZ-MILLAN, J. M. y SANCHEZ-BLANCO, C.. Evaluación y preparación psicológicas de los pacientes candidatos a terapias implantables para tratamiento del dolor crónico. Rev. Soc. Esp. Dolor [online]. 2007, vol.14, n.8 [citado 2012-05-20], pp. 589-602.
3. ROBAINA PADRON, F.J.. Neuromodulación quirúrgica: Nuevos horizontes en Neurocirugía. Neurocirugía [online]. 2008, vol.19, n.2 [citado 2012-05-20], pp. 143-155 .
4. ARAUJO, A.M. et al. Tratamiento del dolor en el paciente oncológico. Anales Sis San Navarra [online]. 2004, vol.27, suppl.3 [citado 2012-06-01], pp. 63-75 .
5. DIAZ, Ricardo and MARULANDA, Felipe. Dolor crónico nociceptivo y neuropático en población adulta de Manizales (Colombia). Acta Med Colomb [online]. 2011, vol.36, n.1 [cited 2012-05-31], pp. 10-17.
6. PUEBLA DIAZ, F.. Tipos de dolor y escala terapéutica de la O.M.S.: Dolor iatrogénico. Oncología (Barc.) [online]. 2005, vol.28, n.3 [citado 2012-06-03], pp. 33-37.
7. ENRIQUE, Freire Vila; IGLESIA LOPEZ, Aurora de la y CAMBA RODRIGUEZ, Alberto. Estimulación Medular (EEM) en el tratamiento de la enfermedad vascular periférica: Parte I. Rev. Soc. Esp. Dolor [online]. 2008, vol.15, n.5 [citado 2012-06-03], pp. 324-332.
8. López-Alarcón MD. Fisiología de la neuromodulación. Rev Soc. Esp. Dolor 2.003; 10(S1): 77-85
9. JIMENEZ-RAMOS, A. et al. Estimulación eléctrica medular en pacientes con dolor crónico: evaluación de la discapacidad y la calidad de vida. Rev. Soc. Esp. Dolor [online]. 2010, vol.17, n.3 [citado 2012-06-03], pp. 147-152. [ Links ]
10. Strujik JJ, Holsheimer J, Barolat G, He J, Boom HB. Parestesia thresholds in spinal cord stimulation: A comparison of theorical results with clinical data. IEEE Trans Rehab Eng 1.993; 1: 101-8. [ Links ]
11. Turner JA, Loeser JD, Deyo RA, Sanders SB. Spinal cord stimulation for patients with failed back surgery syndrome or complex regional pain syndrome: a systematic review of effectiveness and complications. Pain 2004; 108:137-47. [ Links ]
12. GOMEZESE, Omar F et al. Manejo de la angina refractaria con estimulación eléctrica espinal: revisión de la literatura. Rev. Col. Cardiol. [online]. 2008, vol.15, n.3 [cited 2012-06-02], pp. 127-133.
13. PESUDO,J. V. y GONZALEZ-DARDER, J. M.. La estimulación eléctrica de la corteza motora para el tratamiento del dolor central y dolor periférico por desaferentización. Rev. Soc. Esp. Dolor [online]. 2004, vol.11, n.6 [citado 2012-06-03], pp. 62-71. [ Links ]
14. LOPEZ-LOPEZ, J. A.. La estimulación eléctrica del sistema nervioso central con finalidad analgésica. Rev. Soc. Esp. Dolor [online]. 2006, vol. 13, n.5, pp. 328-348. ISSN 1134-8046. [ Links ]
15. RODRIGO, M. D. et al. Estimulación eléctrica invasiva de C2-C3 en el tratamiento del dolor cefálico y facial: Neuralgia occipital. Migraña transformada. Cefalea en racimos. Algias faciales. Rev. Soc. Esp. Dolor [online]. 2008, vol.15, n.6, pp. 382-391. ISSN 1134-8046. [ Links ]
16. Nguyen JP, Lefaucher JP, Le Guerinel C, et al. Motor cortex stimulation in the treatment of central neuropathic pain. Arch Med Res, 2000; 31:263-5 [ Links ]














