Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista Médica La Paz
versión On-line ISSN 1726-8958
Rev. Méd. La Paz v.23 n.1 La Paz 2017
CASO CLÍNICO
TUBERCULOSIS CONGÉNITA. CONOCERLA PARA ENFRENTARLA
Dra. Jeannett De La Fuente Jeria*, Dr. Raul Arevalo B.** , Dr. Victor Hugo Velazco***, Dra. Agueda Sanchez Mingorance****, Dr. Pablo Alejandro Torrico De La Fuente*****
* Médico Pediatra Hospital Materno Infantil CNS.
** Pediatra Hospital Materno Infantil CNS.
*** Infecto Pediatra Hospital del Niño "Ovidio Aliaga Uria".
**** Graduada en Medicina Por la Universidad de Sevilla, España.
***** Neonatologo Intensivista Hospital A. Posadas, Argentina.
RECIBIDO: 31/08/2016
ACEPTADO: 29/03/2017
INTRODUCCIÓN
En países de América, los mayores factores asociados son: la pobreza la educación, desnutrición, hacinamiento y la infección por el Virus de la Inmunodeficiencia Humana (VIH).
La tuberculosis (TB) es una enfermedad con alta prevalencia en países endémicos y cuya incidencia está aumentando en países desarrollados a causa de las inmunodeficiencias, la epidemia de SIDA, las inmunodeficiencias primarias y secundarias y la inmigración como factor epidemiológico. Se trata de una enfermedad que conlleva una alta mortalidad si no es tratada y cuyo tratamiento logra la curación de prácticamente la totalidad de los casos cuando es debidamente administrado y supervisado. Además es la principal causa de mortalidad en los grupos económicamente productivos en países en desarrollo (1).
Una forma de TB que siempre debemos tener presente es la que se desarrolla durante la gestación, pues tiene un doble impacto tanto sobre la salud materna como la fetal. Durante la gestación la TB materna puede reactivarse, recrudecerse o descontrolarse dada la inmunosupresión fisiológica del embarazo. Si se agrava la enfermedad y se produce una diseminación extra pulmonar puede alcanzar al feto, originando grandes alteraciones como aborto espontaneo, parto prematuro, pre término, feto con bajo peso, TB postnatal o TB congénita, de modo que aumenta la mortalidad perinatal del neonato y de su madre(4).
De todas las formas de TB perinatal, la TB congénita es la que supone el principal reto; por su dificultad diagnostica y su gravedad. Se trata de una patología infrecuente pero grave, con una tasa de mortalidad global en torno al 50%5. Curiosamente, aunque exista una alta prevalencia de TB y muchos casos de TB subclínica en embarazadas, la mayoría de ellas no llega a desarrollar una TB congénita, y por ello se trata de un cuadro de rara aparición(3), con menos de 300 casos publicados en la bibliografía.
A continuación llevaremos a cabo una revisión de las características principal de dicha patología apoyándonos en la exposición de un caso que fue atendido en el Hospital Materno Infantil de la ciudad de La Paz (Bolivia).
CASO CLINICO
Recién nacido de 32 semanas de gestación, de parto eutócico (vía vaginal) con peso de 1360 grs , talla con 40 cm de longitud, Perímetro Cefálico (PC) de 28cm y Apgar 7-8, presenta dificultad respiratoria con Test de Silverman 4-5, aleteo nasal leve, quejido permanente, retracción subcostal visible. Se sospechó sepsis neonatal ante el cuadro clinico y por antecedente de fiebre materna. Por presentar síndrome de dificultad respiratoria, también se plantea el diagnóstico diferencial de enfermedad de la membrana hialina y/o taquipnea transitoria del recién nacido, fue transferido a cuidados intermedios.
ANTECEDENTES MATERNOS
Edad 30 años, primigesta; que no realizo controles prenatales durante el embarazo e ingresa dos días antes del nacimiento por amenaza de parto prematuro y se realiza maduración pulmonar-fetal con dexametasona , 24 horas previas al parto alza térmica .
A los dos días de vida, el neonato presenta: anemia leve con hematocrito del 40%, hemoglobina 13,2 g/dl, leucocitos 5900/mm3 (en el límite inferior) plaquetas normales de 2 x105/ mm3, PCR: 0,8 mg/dl, ionograma con potasio elevado de 6,1 mmol/L, Na: 138 mmol/L, Cl: 109 mmol/L e hipocalcemia asintomática con calcio: 6,7 mg/dl.
Por la dificultad respiratoria y el cuadro de sepsis temprana de difícil manejo, recibe tratamiento con CPAP nasal y posteriormente halo cefálico, esquema antibiótico con ampicilina y gentamicina IV durante una semana, abstinencia alimenticia los primeros días de vida y suero intravenoso. A pesar de estas medidas no hay mejoría clínica y a los 19 días de vida, tras completar anterior esquema antibiótico, se inicia cefotaxima y amikacina IV. Presenta periodos apneicos (tratados con cafeína) hiperreactividad y fiebre. También recibe tratamiento con luminoterapia por hiperbilirrubinemia y transfusión sanguínea por hematocrito inferior al 30%.
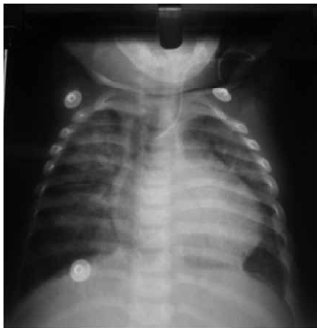
A las tres semanas de vida, tras anteriores radiografías en las que no se apreciaban imágenes patológicas a nivel pulmonar, presenta infiltrado algodonoso pulmonar bilateral que recibe tratamiento con furosemida y se piensa que se debe a la presencia de ductus permeable cardiaco. Asocia otros problemas cardiacos, a saber: foramen oval y estenosis pulmonar, diagnosticados por eco doppler. El infiltrado no mejora con este tratamiento.
A los 41 días de vida se comienza a sospechar TB por el antecedente materno de TB pleural de la madre y la clínica del neonato quien presenta pobre ganancia ponderal, aumento de la necesidad de oxígeno y antecedente materno de TB pleural tratada desde los 12 días de vida del recién nacido. Se solicita bacilos copia por aspirado gástrico, cultivo Bacilo de Koch, hemocultivo para BK y radiografía de tórax anteroposterior y lateral. De acuerdo a la escala Toledo - Kaplan presenta una puntuación de 6, siendo sugerente de tuberculosis y estando indicada la prueba terapéutica. Tras estudio hepático y renal normal. Comienza primera fase de tratamiento antituberculoso de primera línea, consistente en isoniacida 10 mg (H), rifampicina 20 mg ® (R) y pirazinamida 50 mg (Z) vía oral, diarios.
TRATAMIENTO
Los resultados de la baciloscopia fueron negativos, al igual que el cultivo y hemocultivo, pero la respuesta al tratamiento fue favorable, mejorando notablemente el estado del paciente y su peso en escasa semanas.
Tras un mes de tratamiento se aumentan las dosis de isoniacida a 15 mg y de pirazinamida a 55 mg, manteniéndose igual las de rifampicina. A los 2 meses pasa a segunda fase del tratamiento: se descarta la pirazinamida y continua con terapia biconjugada (isoniacida y rifampicina) por otros siete meses.
La madre había notado los primeros síntomas a los 8 meses de embarazo y no había consultado por ellos. En los primeros días post parto es tratada como neumonía bacteriana y presenta derrame pleural. Se inician estudios y biopsia pleural y se hace el diagnostico de TB pleural a los 12 días de vida del neonato, iniciando entonces el tratamiento y continuando con la lactancia materna con medidas de aislamiento respiratorio materno.
EVOLUCIÓN
A las nueve semanas de vida por mejora del estado general y reducción de los requerimientos de O2 pasa a cuidados mínimos del citado hospital donde permanece hasta cumplir los tres meses y medio, momento en que los padres solicitan el alta voluntaria. Abandona el hospital pero continúa con tratamiento domiciliario y revisiones.
DISCUSIÓN
La tuberculosis en neonatos puede ser resultado de una infección intrauterina o durante el parto, conociéndose como TB congénita, o fruto de una transmisión aérea del bacilo a través de un adulto infectado tras el nacimiento, denominada TB postnatal. A pesar de los diferentes mecanismos patogénicos, en las dos entidades la clínica, diagnóstico y tratamiento son similares, de modo que la distinción entre ellas no tiene mucho interés practico, aunque si epidemiológico.
En el caso de la TB congénita, el foco primario puede hallarse en distintas localizaciones según la vía de adquisición. Cuando la transmisión es hematógena, a partir del cordón umbilical y la placenta, el foco primario se encuentra en el hígado, mientras que si se adquiere por aspiración del líquido amniótico infectado (por ruptura de nódulos caseosos placentarios) o a través del canal del parto (por afectación genital materna adquirida por extensión de enfermedad peritoneal), el foco primario se halla en pulmones o en el tracto gastrointestinal.
Tanto la clínica, que suele ser inespecífica, como las anormalidades radiológicas pueden tardar unas semanas en aparecer, de modo que el diagnóstico es difícil y a menudo tardío, la sospecha clínica de la enfermedad materna, la presencia del BK es muy infrecuente al inicio de la enfermedad; por lo que es muy infrecuente la sospecha diagnostica al inicio del cuadro(6). Esto tiene consecuencias nefastas, dado que es una enfermedad que conlleva una elevada mortalidad. Se estima que aun recibiendo tratamiento el 10 - 20% de los neonatos desarrollan formas graves de la enfermedad (diseminación miliar o meningitis) y fallecen, mientras que sin él tratamiento las tasas de mortalidad son muy cercanas al 100%(6,7). Un diagnostico precoz es fundamental para el rápido abordaje terapéutico y la disminución de la morbimortalidad, por ello es importante sospechar esta patología, sobre todo en zonas de alta prevalencia o en inmigrantes procedentes de países endémicos.
Una de las razones por las que esta enfermedad tiene una elevada morbimortalidad es por el riesgo especialmente alto que tienen los neonatos para el desarrollo de formas graves de la tuberculosis, como enfermedad miliar, meningitis o formas diseminadas, generando una respuesta inflamatoria sistémica. Este hecho puede estar relacionado con la inmadurez de su sistema inmune, que permite la reproducción incontrolada del bacilo y su diseminación en el organismo. Quizás por ello y a pesar de que el neonato adquiere muy a menudo, se diagnostica antes la enfermedad en el recién nacido que en su madre, especialmente cuando las mujeres tienen TB genitales que pasan más desapercibidas(8,9). Más del 50% de las mujeres no presentan síntomas durante la gestación o estos pasan desapercibidos, dificultando así la sospecha clínica(9).
Por supuesto un diagnóstico y tratamiento precoz y adecuado en la madre minimiza el riesgo de infección en el feto. En la mujer gestante el tratamiento es el mismo que en el resto de los adultos y consiste en isoniacida 5-10 mg/Kg/dia, rifampicina 10 mg/kg/ dia, pirazinamida 25 - 30 mg/kg/día y etambutol 15-20 mg/kg/día durante dos meses durante dos meses y rifampicina e isoniacida a las dosis indicadas durante cuatro meses más. La pirazinamida fue contraindicada en la embarazada durante años por sospecha de efectos teratógenos, pero la evidencia científica actual indica que no existen tales riesgos y la mayoría de las sociedades científicas no la contraindican hoy en dia10.
Cuando la madre está tomando tratamiento, aproximadamente entre un 2 y un 6% de la isoniacida y un 1 a 11 % del resto de antituberculosos tienen riesgo de pasar a la leche(11). Teoricamente debería contraindicarse la lactancia materna en estas circunstancias, especialmente si el neonato está recibiendo también tratamiento, sin embargo, dado que habitualmente estas situaciones están relacionadas con situaciones de pobreza, los beneficios de la lactancia materna superan los posibles riesgos y se debe continuar con ella.
Las manifestaciones primarias de la enfermedad en el neonato son muy inespecíficas y pueden consistir en hepatoesplenomegalia, dificultad respiratoria, fiebre, letargia o irritabilidad, distensión abdominal, hiporexia, retraso en ganancia ponderal, tos, lesiones de piel o linfadenopatias entre otros7,8,11. Generalmente presentan un cuadro que asemeja una sepsis bacteriana u otras infecciones neonatales y suelen ser frutos prematuros y tener bajo peso al nacimiento, como en el caso de nuestro paciente. Debemos plantear el diagnóstico, diferencial de TB congénita, VIH en cuadros de sepsis o neumonía neonatal que no responden a tratamiento y con cultivos bacterianos negativos y mala evolución, en casos de fiebre y hepatoesplenomegalia, cuando la madre tiene un diagnóstico certero de TB y aparecen síntomas inespecíficos en el neonato y cuando existe recuento linfocitario alto en LCR y ausencia de bacterias en cultivo7. Otra dificultad diagnostica que a menudo se encuentre es el hecho de que se asocie habitualmente a la prematuridad, confundiéndose el cuadro con otras complicaciones de la misma, y posponiéndose más el diagnóstico.
Al igual que ocurrió en nuestro caso, las alteraciones en la radiografía de tórax pueden aparecer tras semanas de resultados normales, apareciendo de forma más tardía alteraciones en forma de diferentes patrones, como infiltrado bilateral, patrón neumónico, nódulos, adenopatías o patrón miliar, que es el más frecuentemente encontrado (hasta el 50% de los casos)(5). Las formas cavitadas son excepcionales(11). En muchas ocasiones los hallazgos conducen a la sospecha de otras patologías lo cual retrasa el diagnóstico, como en nuestro caso, en el cual tras la aparición de infiltrado algodonoso bilateral se pensó en una causa cardiaca, dados los diagnósticos de ductus permeable cardiaco, foramen oval y estenosis pulmonar que presenta el paciente y se administró tratamiento con furosemida.
En los estudios analíticos pueden aparecer alteraciones como elevación de marcadores de la inflamación (PCR> 40 mg/l 95%, VSG > 20 mm/h (61%), trombocitopenia (plaquetas < 100.000/mm380%) anemia (Hb < 10g/ dl 60%), leucopenia o leucocitosis, principalmente a expensas de neutrófilos o perfil hepático alterado entre otros8.
Para el diagnóstico de TB infantil, lo ideal son: los antecedentes epidemiológicos, clínicos, la demostración del bacilo, siendo los métodos de elección la baciloscopia de aspirado gástrico o traqueal y tinción de Zielh-Nielsen y el cultivo que suelen tener resultados positivos dada la gran carga bacilar habitual2. Además esta es la forma más barata y rentable de demostrar la infección.
RECOMENDACIONES DE APLICACIÓN DEL STEGEN, KAPLAN Y TOLEDO

Si la puntuación obtenida es igual o inferior a 2 se descarta el diagnóstico de TB, cuando es de 3 o 4 es sospechoso y debemos seguir investigando si existe el bacilo, si es de 5 o 6 es sugestivo de infección tuberculosa y debemos llevar a cabo una prueba terapéutica de modo que podamos valorar si el paciente mejora al recibir el tratamiento. Cuando la puntuación es igual o mayor a 7 podemos establecer el diagnóstico y debemos iniciar inmediatamente el tratamiento.
En nuestro caso, el recién nacido presentaba una puntuación de 6 puntos, 2 por clínica sugestiva, 2 por hallazgos radiológicos y 2 por existir antecedente de madre con tuberculosis, lo cual es sugestivo de la enfermedad y por lo cual se inicia la prueba terapéutica.
Aunque son frecuentes los falsos negativos, es recomendable solicitar la prueba de la tuberculina (PT), en caso de sospecha de TB, especialmente si nos encontramos ante un cuadro de semanas de evolución, ya que es un dato muy útil para el diagnóstico(6,8,11). En el neonato una induración de cualquier tamaño se considera positiva(11). Por su parte, las nuevas técnicas IGRA (interferón gamma reléase assay) tiene una menor rentabilidad diagnostica en neonatos por no tenerse estudios de evidencia (casos clínicos aleatorizados) que en niños de mayor edad, por lo que no se aplican de rutina.
Pero una vez que sabemos que el paciente presenta TB, debemos confirmar de qué manera se ha adquirido la infección, ya que eso tiene gran relevancia para la comprensión de la epidemiologia de la enfermedad. La TB congénita es la adquirida durante la gestación o el parto, y para ratificar su diagnóstico nos basamos en los criterios de Cantwell, descritos en 1994, de acuerdo a los cuales los recién nacidos deben tener lesiones tuberculosas confirmadas y cumplir uno de los siguientes(6,7).
Aparición de síntomas en la primera semana de vida.
Complejo primario o granulomas caseificantes hepáticos.
Infección tuberculosa placentaria o del tracto genital materno
Transmisión postnatal descartada mediante investigación exhaustiva de contactos (Combe)
Por tanto, aunque no se consiga localizar el foco primario, bien sea hepático, pulmonar o gastrointestinal, se puede plantear el diagnostico.
Transmisión postnatal, dado que el estudio de infección en el padre y el resto de familiares fue negativo y con la madre se tomaron medidas preventivas en el contacto. Sin embargo, no se pudo llegar a demostrar la presencia del bacilo, pues los resultados de las sucesivas pruebas fueron negativos. A pesar de esto, basándonos en la puntuación de Kaplan-Toledo y su respuesta favorable al tratamiento antituberculoso podemos decir que el diagnostico de Tb es prácticamente de alta sospecha, y el estudio de los familiares y contactos y el hecho de que presentara sintomatología desde la primera semana de vida, nos hacen pensar con alta seguridad que se trata de un caso de TB congénita.
Existen varios problemas a los que enfrentarse a la hora de establecer el tratamiento. No se han realizado estudios que validen el empleo de antituberculosos en lactantes como seguro o eficaz y se desconocen los procesos farmacocinéticas y las concentraciones que alcanzan estos fármacos en los distintos tejidos en este grupo etario13. Por otra parte, los neonatos pueden presentar dificultades para la deglución de fórmulas farmacéuticas sólidas y no disponemos de ellas especialmente preparadas.
En la practica el tratamiento que se emplea es similar al que se da en el lactante mayor6,9. Debe iniciarse a la mínima sospecha clínica, sin aguardar a la confirmación diagnóstica. En los niños no se recomienda el empleo de Etambutol por el riesgo de desarrollo de neuritis óptica, empleándose Isoniacida 10-15 mg/kg/día, rifampicina 10-20 mg/ kg/día y pirazinamida 20-40 mg/kg/día(7) por dos meses, mas siete meses de I + R a las dosis indicadas. En las formas graves prolongamos el tratamiento bio conjugado hasta los doce meses. Una vez finalizado el tratamiento se debe mantener un seguimiento del paciente durante al menos dos años.
Las medidas preventivas de la TB congénitas consisten fundamentalmente en evitar la infección materna o detectarla precozmente. Por supuesto, para evitar la infección en la mujer debemos seguir poniendo en marcha programas de acción frente a la tuberculosis y continuar reduciendo su incidencia, especialmente en áreas endémicas. A la hora de la detección precoz no nos vale con el screening clinico, ya que solo un 28% de los casos serian detectados de este modo(3). Por ello, en los países de alta endemia es vital llevar a cabo un despistaje activo sistemático de todas las mujeres embarazadas, realizando la prueba de la tuberculina y estudios ginecológicos exhaustivos en la busca de alteraciones endometriales de forma sistémica.(11) en caso de encontrarnos en zonas no endémicas, la guía de la Sociedad Española de Infectologia recomienda realizar el test de Mantoux cuando la gestante presente sintomatología sugestiva de TB, contacto con enfermo bacilifero o infección antigua con riesgo de progresión a forma activa(2) en caso del resultado de la prueba positivo es recomendable descartar una infección .por VIH, y a la inversa, una infección por VIH obligaría a descartar co-infección por M. tuberculosis(2) en cualquier caso, un resultado positivo en la PT obliga un estudio radiológico de la embarazada, que debe llevarse a cabo con la debida protección abdominal.
Cuando la madre padece infección tuberculosa latente y existe riesgo de progresión de la enfermedad.
En los neonatos no afectados de madres tuberculosas contamos con el tratamiento profiláctico con isoniazida, que debe mantenerse durante 6 meses (según el programa de control de TB). Solo cuando la infección materna no sea activa, la madre este recibiendo tratamiento adecuado, se cuente con al menos un cultivo negativo, se descarte existencia de infección en otros miembros de la familia y la madre no fuera bacilifera en el momento del parto se puede no instaurar el tratamiento con isoniacida y hacer un estrecho seguimiento del recién nacido. Antes de iniciar la profilaxis se debe descartarse existencia de infección fetal.
En cualquier caso siempre es recomendable la vacunación del neonato cuando existe antecedente familiar, la vacuna de la BCG tiene una eficacia preventiva del 50% para cualquier forma de TB, alcanzando hasta el 80% para las formas graves(11).
REFERENCIAS
1. Bergonzoli G, Castellanos LG, Rodriguez R, Garcia LM. Determinants of tuberculosis in countries of Latin America and the Caribbean. Pan Am J Public Health, 2061 ;39.
2. Baquero-Artigao F, Mellado Pena MJ, del Rosal Rabes T, Noguera Julian A, Gonce Mellgren A, de la Calle Fernandez-Miranda M, et al. Guia de la Sociedad Espanola de Pediatrica sobre tuberculosis en la embarazada y el recién nacido (I): Epidemiologia y diagnóstico. Tuberculosis congénita. An Pediatria.octubre de 2015;83(4):285.e1-285.e8.
5. Bates M, Ahmed Y, Kapata N, Maeurer M, Mwaba P, Zumla A. Perspectives on Tuberculosis in pregnancy. Spec Issue Commem World Tuberc Day 2015. Marzo de 2015;32:124-7.
6. Sugarman J, Colvin C, Moran AC, Oxlade O. Tuberculosis in pregnancy: an estimate of the global burden of disease. Lancet Glob Health. Diciembre de 2014;2(12):e710-6.
7. Bagla J, Sonwal P, Ramji S. Persistent pneumonia: Congenital Tuberculosis - a rare cause. Pediatr Infect Dis. Enero de 2011;3(1):58-60.
9. Del Rosal Rabes T, Banquero-Artigao F, Mendez-Echevarria AM, Mellado Pena MJ. Tuberculosis en lactantes menores de 3 meses. Enfermedades Infecc Microbiol Clinica [Internet]. Recuperado a partir de: http://www.sciencedirect.com/science/article/pii/SO213005X15001214 [ Links ]
10. Tejerina H, Diaz M, Cordero J, Gutierrez M, Conde Y. Tuberculosis congénita: presentación de un caso clinico y revisión de la literatura. Rev Soc Boliv Pediatria. 2015;54(1):14-7. [ Links ]
11. Mora-Bautista VM, Cala-Vecino LL. Tuberculosis congénita, tras un enemigo oculto. Infectio [Internet]. Recuperado a partir de: http://www.sciencedirect.com/science/article/pii/S0123939215000983 [ Links ]
12. Solozano Santos F. Tuberculosis congénita: un reto a vencer. Bol Med. Hosp. Infant México. Enero de 2015; 72 (1):3-4.
13. Baquero - Artiago F, Mellado Pena MJ, del Rosal Rabes T, Noruega Julian A, Gonce Mellgren A, de la calle Fernández - Miranda M, et al. Guía de la sociedad Española de Infectologia Pediátrica sobre tuberculosis en la embarazada y el recién nacido (ii): profilaxis y tratamiento. An Pediátrica octubre de 2015: 83(4): 286.e1 - 286.e7.
14. Chemsi M, Lahbabi M, Habzi A, Najdi T, Benomar S. Tuberculose congenitale chez le nouveaune premature: a propos J pediatrie Puericulture. Diciembre de 2010;23(6):340-4.
15. Diagnóstico de tuberculosis infantil (I) sistema de puntaje y algoritmo de manejo de contacto. Rev Cient Cienc Med. 2010;13(2). [ Links ]
16. Prineiro Perez R, Santiago García B fernandez Llamazares CM, Baquero Artiago F, Nruega Julián A, Mellado Pena MJ. El reto de la administración de antituberculosos en lactantes y preescolares. Proyecto magistral de pTBred. An Pediatria [Internet]. Recuperado a partir de: http://www.sciencedirect.com/cience/article/pii/S1695403315003318.














