Servicios Personalizados
Revista
Articulo
Indicadores
Links relacionados
Compartir
Revista Médica La Paz
versión On-line ISSN 1726-8958
Rev. Méd. La Paz v.16 n.1 La Paz 2010
ARTÍCULO DE REVISION
PROTOCOLO DIAGNÓSTICO TERAPÉUTICO DE LA SEPSIS Y SHOCK SÉPTICO
Dr. Oscar Vera Carrasco*
* Especialista en Medicina Crítica y Terapia Intensiva. Profesor de Postgrado del Instituto Nacional de Tórax. Profesor Emérito de la Facultad de Medicina de la Universidad Mayor de San Andrés. E-mail: oscar4762@yahoo.es
INTRODUCCIÓN
La sepsis es un síndrome clínico que se caracteriza por una respuesta inflamatoria sistémica (SRIS) desencadenada por un proceso infeccioso, el que produce una liberación masiva e incontrolada de mediadores proinflamatorios generados por una "disrregulación" de la respuesta inflamatoria normal, provocando un daño tisular generando y creando una cadena de eventos que incrementa y generaliza aún más dicho daño tisular.
En este síndrome existen distintos estadios de gravedad que van desde la sepsis leve al shock séptico, pasando por la sepsis grave, con una mortalidad de aproximadamente el 35%, la que puede llegar hasta un 60% en situaciones de sepsis grave o shock séptico.
DEFINICIONES
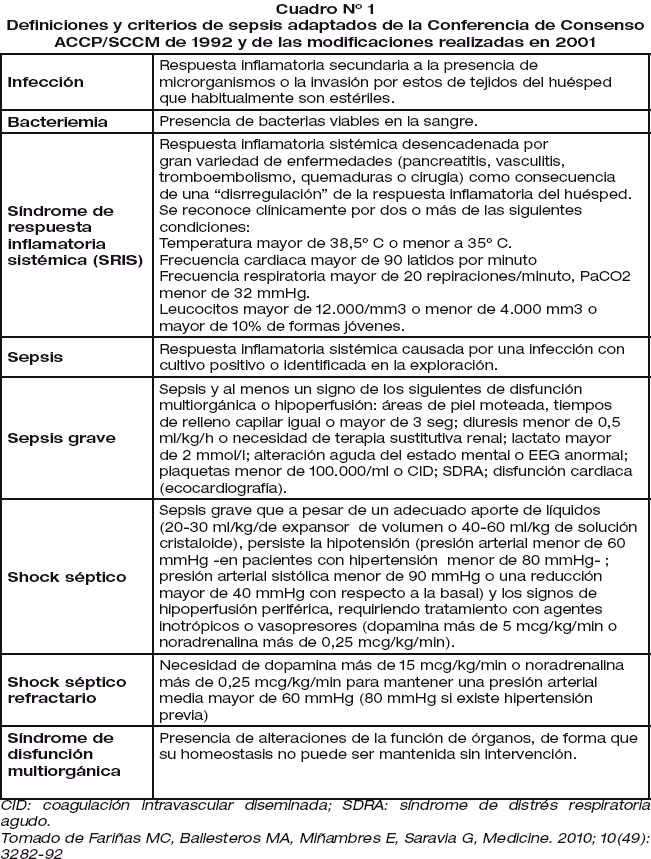
Con la finalidad de llegar a un consenso para definir y protocolizar las actuaciones diagnósticas y terapéuticas en los pacientes con sepsis, el año 1992 se han reunido la American College of Chest Physicians y la Society of Critical Care Medicine, las que fueron revisadas en 2001. Cuadro N° 1. Posteriormente, el 2005 se publicó una modificación práctica de estas definiciones incluyendo aquellas que son exactas de shock séptico.
ETIOLOGÍA
La causa de una bacteriemia o una sepsis puede ser cualquier microorganismo, pero la frecuencia con que lo hacen unos u otros es diferente y, lo que es más, ha variado en el curso de los años. En la década de 1960 los bacilos gramnegativos eran la causa más frecuente de bacteriemia y sepsis. Desde la década de 1980 se produjo un resurgimiento de los microorganismos grampositivos para la producción de estos cuadros.
En la actualidad los cocos grampositivos y los hongos han aumentado de forma significativa, probablemente debido a un incremento de los pacientes portadores de catéteres intravenosos y de prótesis, e inmunodeprimidos.
Los focos de origen más frecuentes son el tracto urinario, las vías respiratorias, la cavidad abdominal, las heridas quirúrgicas y los catéteres intravasculares. Es importante resaltar que en un 15 a 25% de los casos de bacteriemia se desconoce el foco de origen, y que el 30 a 40% de los casos de sepsis cursan con hemocultivos negativos, posiblemente debido a la utilización de antibióticos tanto en la comunidad o en el hospital.
CUADRO CLÍNICO
Las manifestaciones clínicas de las infecciones potencialmente mortales son diversas; pueden ser sutiles o manifestaciones localizadas o sistémicas. Conocer los signos y síntomas asociados con infecciones específicas permite reconocerlos de forma temprana e iniciar sin demora el tratamiento antibiótico empírico y de sostén. Sin embargo, la mayoría de las manifestaciones clínicas son inespecíficas. Aunque puede existir un cierto grado de incertidumbre en la evaluación de un paciente con sepsis, existen signos y síntomas que hacen que reconocerla no sea difícil. Estos son los signos sistémicos:
Fiebre-hipotermia
Hipotensión-taquicardia
Oliguria o anuria
Palidez-frialdad cutánea
Alteración del nivel de conciencia
La fiebre está presente en el 60% de los casos, pero puede estar ausente si el paciente recibe antiinflamatorios, tiene insuficiencia renal o es de edad avanzada. La hipotermia no es común, pero es un signo de mal pronóstico, asociándose a tasas de mortalidad elevada (60%).
La hipotensión está presente y se explica por una mala distribución del flujo sanguíneo y una hipovolemia debido a la extravasación capilar difusa. Puede ser una hipotensión absoluta (presión arterial sistólica menor de 90 mmHg). La inestabildad hemodinámica progresiva es la característica más destacada, siendo la taquicardia un signo principal: puede estar ausente si el paciente tiene trastornos de la conducción cardiaca, disfunción autonómica, recibe bloqueantes beta adrernérgicos o bloqueantes de los canales de calcio o tiene fiebre de origen medicamentoso.
La oliguria o anuria es consecuencia en parte de la derivación del flujo sanguíneo renal a otros órganos vitales y la depleción de volumen intravascular. La palidez y frialdad cutánea son una manifestación de los mecanismos de vasoconstricción que intentan compensar la disminución de la perfusión tisular y la reorientación del flujo sanguíneo de la periferia a los órganos vitales, manteniendo la perfusión coronaria, cerebral y esplácnica. Además de lo anterior, la piel puede ser el destino final de manifestaciones sépticas (exantemas o roseóla tífica), lo que puede servir de ayuda diagnóstica, como es el caso de la púrpura asociada a la coagulación intravascular diseminada (CID). La piel puede ser también un foco de sepsis.
Las alteraciones del nivel de conciencia varían desde un estado de agitación, confusión, delirio, obnubilación, hasta el coma. Pueden ser atribuidas a la hipotensión arterial o a la hipoxemia. La persistencia de la disfunción cerebral no explicada por otras causas se denomina encefalopatía séptica, cuya patogénesis probablemente multifactorial no es del todo clara.
Algunos de los signos y síntomas locales de infección se asocian con el foco específico de infección como los que se describen a continuación.
Las infecciones del SNC se pueden asociar con cefalea, convulsiones, meningismo o signos neurológicos focales. La alteración del estado mental es frecuente, pero no es específica de las infecciones del SNC, salvo en los casos de sepsis o shock séptico ya señalados anteriormente.
Las infecciones de las vías respiratorias, difusas o localizadas, pueden provocar disnea, taquipnea, tos producción de esputo o raramente, hemoptisis. Los signos auscultatorios del tórax, como estertores, roncus o sibilancias indican si el proceso es localizado o difuso. Los ruidos respiratorios disminuidos y la matidez a la percusión sugieren un derrame pleural.
Infecciones intraabdominales
puede causar dolor, distensión, náuseas y/o vómitos, diarrea y anorexia. La irritación del diafragma se puede manifestar como dolor lateral del cuello y la región proximal del hombro o puede causar hipo. El examen físico, los síntomas pueden ser dolor difuso o localizado a la palpación, signo de Blumberg, íleo o sangre en heces. La infección de una herida con signos de desgarro de la fascia puede indicar una infección intraabdominal por debajo de la fascia.
Las infecciones urinarias
pueden provocar dolor en el flanco abdominal, dolor a la palpación, disuria, hematuria y oliguria. Típicamente, una infección urinaria asociada con una sonda vesical no produce síntomas localizados.
• Las manifestaciones cutáneas
pueden ser consecuencia de una infección primaria de piel o faneras (ej. dolor, eritema e induración por celulitis, eritema en el borde de heridas, hiperestesia o secreciones purulentas, lesiones vesiculares por infección herpética) o infecciones sistémicas diseminadas (ej. pápulas induradas eritematosas o nódulos de ectima gangrenoso por bacteriemia, émbolos sépticos por endocarditis infecciosa, eritema macular difuso por síndrome de shock tóxico, púrpura fulminante simétrica distal por meningococemia.
DIAGNÓSTICO
En principio cabe señalar que, aunque el diagnóstico puede establecerse por las definiciones de consenso ya expresadas, en algunos casos es difícil diferenciar entre la presencia o ausencia de un cuadro séptico. El diagnóstico de SRIS, sepsis y shock séptico es fundamentalmente clínico, a pesar de los avances en los aspectos moleculares de la respuesta del huésped a la infección. La sepsis se diagnostica sobre la base de la historia clínica y los hallazgos de la exploración física -que son claves- apoyado por los resultados de pruebas de laboratorio o de imagen.
La historia clínica debe documentar la situación basal, las actividades recientes, el uso cercano de antimicrobianos o procedimientos invasivos, los cambios de medicamentos, posibles intoxicaciones, estados de inmunosupresión y las situaciones epidemiológicas (contactos con enfermos, viajes, hábitos, picaduras).
El examen físico debe estar dirigido hacia el descubrimiento de la gravedad, el tipo y causa del shock. Se debe sospechar sepsis cuando aparezcan signos precoces como taquipnea, escalofrios, ansiedad y malestar general. Buscar alteraciones cutáneas que pueden orientar la etiología del proceso; detectar celulitis por cocos grampositivos, lesiones necrotizantes por Staphylococcus pyogenes o anaerobios, ectima gangrenoso por bacilos gramnegativos, rash petequial por meningococemia u otras bacteriemias con CID.
Las pruebas de laboratorio pueden ayudar a identificar la causa del shock y deben efectuarse precozmente. Estas incluyen las siguientes: hemograma, ionograma (cloro, sodio, potasio, bicarbonato), NUS, creatinina, pruebas de función hepática, examen de orina, amilasa, lipasa, pruebas de coagulación, enzimas cardiacas, lactato sérico, gasometría arterial y determinación de tóxicos.
Los estudios de imagenología como la radiografía de tórax, radiografía de abdomen, TAC abdominal o cerebral son también de ayuda, al igual que el ECG y el ecocardiograma.
La tinción gram del material de focos de posible origen de la infección (esputo, orina, heridas) y cultivos de esas mismas muestras pueden orientar a la etiología. Para los hemocultivos, se recomienda extraer muestras al menos en dos sitios de venopunción (hasta un 50% de todos los hemocultivos son falsamente positivos, siendo realmente positivos en el 8,1 %)
DIAGNÓSTICO DIFERENCIAL
El diagnóstico diferencial de la sepsis debe plantearse con:
Otras causas de SRIS: pancreatitis aguda grave, politraumatismos, grandes quemados, enfermedades sistémicas en fase aguda (vasculitis, síndrome antifosfolípido primario o enfermedades autoinmunes); postoperatorio de cirugía cardiaca con circulación extracorpórea, necrosis tisulares extensas o lesiones inmunológicas.
Otras situaciones de shock como el cardiogénico o el hipovolémico.
Endocrinopatías (insuficiencia suprarrenal primaria y secundaria).
Misceláneas: aneurisma roto, anafilaxia, intoxicación, mastocitosis sistémica, déficit de tiamina o la administración de vasodilatadores.
TRATAMIENTO
Siguiendo las recientes directrices de la Surviving Sepsis Campaign el tratamiento de la sepsis y del shock séptico se basa en las siguientes medidas que deben realizarse en las primeras 6 y 24 horas desde el diagnóstico del cuadro séptico.
Medidas a implementar en las primeras 6 horas
Estas medidas se deben iniciar lo antes posible, independientemente dónde se encuentre el paciente (servicio de urgencias, una sala de hospital o UCI) con sepsis grave o shock séptico:
1. Medición del lactato sérico.
2. Obtención de hemocultivos antes de iniciar el tratamiento antibiótico.
3. Inicio precoz del tratamiento antibiótico (en la primera hora).
4. En presencia de hipotensión o lactato mayor a 4 mmol/l se debe iniciar la resucitación con un mínimo de 20 ml/kg de cristaloides. Además se pueden utilizar vasopresores durante y después de la resucitación con líquidos.
5. En presencia de shock séptico o lactato mayor de 4 mmol/l se debe medir la presión venosa central (PVC) y mantenerla igual o mayor de 8 mmHg. Es también deseable mantener una saturación venosa de O2 (SvcO2) igual o mayor de 70% o una saturación venosa mixta (SvO2) mayor de 65%. Si luego del uso de líquidos y vasopresores no se consigue una respuesta adecuada, debe efectuarse transfusión de hematíes si la hemoglobina es menor de 8 g/ dl (con hemoglobina igual o mayor de 8 g/dl la indicación de transfusión se limita al paciente con sangrado activo, acidosis láctica o cardiopatía isquémica) y/o administrar dobutamina (si el hematocrito es mayor de 30%).
Medidas a implementar en las primeras 24 horas
Para la ejecución de las medidas que se describen a continuación, habitualmente el paciente se encuentra en una UCI. No todas estas medidas son siempre necesarias.
- Corticoides
- Control del estado de glucemia
- Asistencia respiratoria mecánica (ARM) protectora
- Proteína C activada
Los corticoides se pueden administrar en dosis bajas en el shock séptico refractario en los pacientes que requieran vasopresores a pesar del tratamiento correcto con líquidos (hidrocortisona 50 mg cada 6 horas durante 5 días), los que se suspenderán cuando ya no se precisa vasopresores. La glucemia debe mantenerse por encima del límite inferior normal y por debajo de 150 mg/dl; estos niveles parecen asociarse a una menor mortalidad en pacientes graves. En los pacientes con ARM se utiliza un volumen corriente de 6 ml/kg de peso y una presión meseta igual o menor de 30 cm H20; este tipo de ventilación protectora disminuye la mortalidad en pacientes con sepsis y lesión pulmonar aguda o SDRA. Se recomienda la administración de Proteína C activada en la sepsis grave o shock séptico y alto riesgo de muerte; la dosis a utilizarse es de 24 mcg/kg/hora por vía endovenosa en goteo continuo y durante 96 horas; esta indicación precisa de disfunción aguda de al menos dos órganos y un score APACHE II mayor a 24 puntos.
La prioridad en el tratamiento de las sepsis es la reversibilidad de la hipotensión e hipoperfusión, seguida de un tratamiento empírico antibiótico precoz y otras medidas que se describen a continuación.
Estabilización hemodinámica
Es muy importante que la resucitación comience de forma precoz con el establecimiento de un acceso vascular adecuado (uno central y otro periférico) y el inicio de reposición de líquidos y medidas de soporte. El objetivo hemodinámico inicial es:
1. Una presión arterial media (PAM) de más de 65 mmHg.
2. Una presión venosa central (PVC) entre 8-12 mmHg.
3. Una diuresis de al menos 0,5 ml/kg/hora.
4. Una saturación venosa central de O2 igual o mayor de 70% o una saturación venosa mixta mayor de 65%.
5. Un lactato sérico menor de 4 mmol/l.
Si luego de la administración inicial de 2 a 3 litros de cristaloides o 1 a 1,5 litros de coloides, la PVC es mayor de 8 mmHg y persiste la PAM menor de 65 mmHg o no se consiga mantener una adecuada perfusión a los órganos, se recomienda preferentemente el uso de noradrenalina a una dosis inicial de 0,04 mcg/kg/min, incrementando de acuerdo a la respuesta hemodinámica, hasta un máximo de 4 mcg/kg/min o dopamina a razón de 5 mcg/kg/ min y aumentos de 5 mcg/kg/min (cada 10 minutos) hasta un máximo de 20 mcg/kg/min. La adición de inotrópicos se efectuará basándose en la persistencia de lactato sérico elevado o en la presencia de oliguria o gasto cardiaco bajo a pesar de la resucitación con volumen. Considerar el empleo de dobutamina en dosis de 5 mcg/kg/min, aumentando la dosis cada 10 minutos hasta un máximo de 20 mcg/kg/min si el problema reside en la disfunción del ventrículo izquierdo y un gasto cardiaco bajo.
Tratamiento antimicrobiano empírico
Debe iniciarse de manera precoz -de forma ideal en la primera hora- y efectiva, después de la obtención de muestras para cultivos -hemocultivos, urocultivo- y de los posibles focos de infección. El conocimiento del foco y perfil de resistencia de la flora local facilita la elección del antimicrobiano efectivo. En situaciones de extrema gravedad debe iniciarse el tratamiento de forma urgente antes de las tomas microbiológicas, ya que en pacientes sépticos con hipotensión se ha demostrado que cada hora adicional sin antibiótico aumenta el riesgo de muerte en un 7,6% durante las primeras 6 horas.
La elección del tratamiento antimicrobiano debe basarse en: a) una exploración física adecuada en busca de un posible foco infeccioso, así como una historia clínica detallada en la que se incluyan reacciones adversas previas a fármacos, enfermedades de base asociadas, utilización previa de antibióticos, viajes; b) valoración de la epidemiología y resistencias locales; c) gravedad y/o estadio de inmunosupresión del paciente y d) que la infección sea adquirida en la comunidad o en el hospital. Cuadros N°2 y N°3.
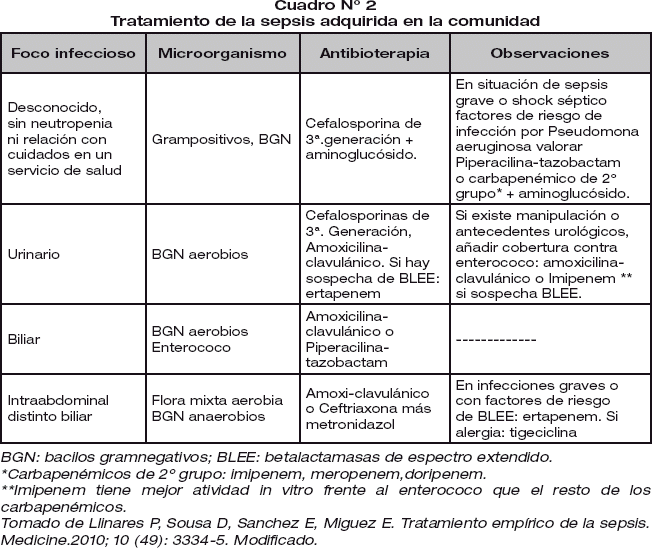
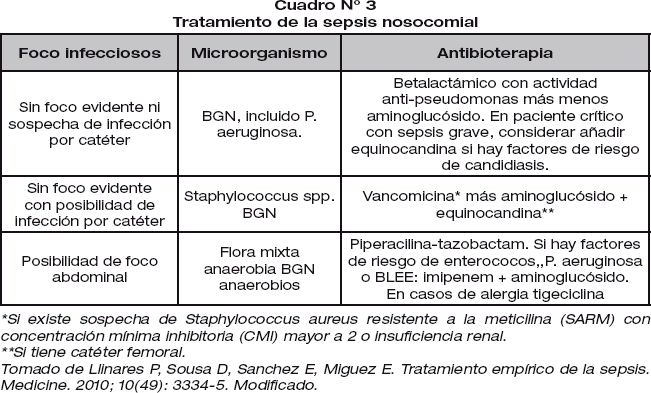
En general y salvo clara identificación del foco séptico, se recomienda emplear antibióticos de amplio espectro, desescalando en función del resultado de los cultivos. La combinación de antibióticos de forma empírica está recomendada cuando existe la sospecha de infección por Pseudomona aeruginosa, en los pacientes neutropénicos o en pacientes con shock séptico, esto con el objeto de ampliar el espectro o disminuir la selección de cepas resistentes en infecciones por patógenos multirresistentes.
Por último, cabe remarcar que el tratamiento antibiótico debe revaluarse a las 48 a 72 horas para adecuarse a los resultados microbiológicos o intentar estrechar el espectro. Si la evolución es favorable y en los cultivos no se identifica P. aeruginosa puede retirarse el aminoglucósido entre el tercer y el quinto día, en el caso de que se hubiera utilizado inicialmente.
Otras medidas terapéuticas
En estos pacientes, como en cualquier paciente crítico además de todo lo anterior, se debe considerar la intervención quirúrgica, drenar todos los abscesos (aún en pacientes de extrema gravedad, no se deberá esperar que el paciente se estabilice) y reparar o extirpar los tejidos lesionados o isquémicos. La administración de bicarbonato de sodio debe estar reservada a la acidosis severa (pH menor de 7,15); la profilaxis de la trombosis profunda, de la úlcera de estrés (con inhibidores de la bomba de protones o bloqueantes de los receptores H2) y una adecuada sedación, analgesia, control de la fiebre y ventilación mecánica (para reducir la demanda de O2) son también parte del manejo y tratamiento de estos pacientes. Es aconsejable iniciar lo más pronto posible la nutrición enteral si no existen contraindicaciones como isquemia mesentérica, obstrucción intestinal o cirugía abdominal reciente.
REFERENCIAS
1. Bone RC, Balk RA, Cerra FB, Dellinger RP, Fein AM, Knaus WA, et al. Definitions for sepsis and organ failure and guidelines for the use of innovate therapies in sepsis. The ACCP/SCCM Consensus Conference Committee, American College of Chest Physicians/Society of Critical Care Medicine. Chest.1992; 101:1644-55. [ Links ]
2. Fariñas MC, Ballesteros MA, Miñambres E, Saravia G. Sepsis y shock séptico. Medicine. 2010; 10 (49): 3282-92. [ Links ]
3. Annane D, Bellissant E, Cavaillon JM. Septic shock. Lancet. 2005; 365: 63-78. [ Links ]
4. Vincent JL, Sakr Y, Sprung CL, Rainieri VM, Reinhart K, Gerlach H, et al. Sepsis in european intensive care units: results of the SOAP study. Crit Care Med. 2006; 34: 344-53. [ Links ]
5. Dellinger RP, Levy MM, Carlet JM, Bion J, Parker MM, Jaeshke R, et al. Surviving sepsis campaing: international guidelines for management of severe sepsis and septic shock: 2008. Crit Care Med. 2008; 36: 296-327. [ Links ]
6. Sprung CL, Annane D, Keh D, Moreno R, Singer M, Freivogel K, et al. CORTICUS Study Group. Hydrocortisone therapy for patients with septic shock. N Engl Med. 2008; 358:111-24.
7. McLean B, Zimmermann JL. Infecciones potencialmente mortales: Diagnóstico y selección de Antibióticos. En: Fundamentos de cuidados críticos en soporte inicial. Tercera edición en español. Cuarta edición en inglés. Impreso en Buenos Aires-Argentina. 2007; 11-1, 11-20.
8. Llinares P, Sousa D, Sánchez E, Miguez E. Tratamiento empírico de la sepsis. Criterios de instauración terapéutica, Criterios de respuesta. Criterios de sustitución farmacológica y/o asociación. Medidas de control clínico. Algoritmo de decisiones. Medicine. 2010; 10 (49): 3334-6 [ Links ]
9. Annane D, Bellissant E, Bollaret PE, Briegel J, Confalonieri M, De Gaudio R. Corticosteroids in the treatment of severe sepsis and septic shock in adults. A systemic review. JAMA. 2009; 301: 2362-75. [ Links ]
10. Ortis-Leyba C, Márquez-Vacaro JA. Sepsis. En: Montejo JC, Garcia de Lorenzo, Ortiz-Leyba, Bonet A. Manual de Medicina Intensiva. 3a.edición. Madrid-España. Elsevier. 2006; 323-30. [ Links ]
11. Mikkelsen ME, Mitiades AN, Gaieski DF, Goyal M, Fuchs BD, Shah CV, et al. Serum lactate is associated with mortality in severe sepsis independient of organ failure and shock. Crit Care Med. 2009; 37 (5): 1670-7. [ Links ]
12. Claessens YE, Dhainaut JF. Diagnosis and treatment of severe sepsis. Crit Care. 2007:11 Suppl 5: S2. [ Links ]
13. Garcia-Gil D, Mensa J. Sepsis grave. Shock séptico. En: Garcia-Gil D. Terapéutica Médica en Urgencias 2008-2009. Buenos aires-Argentina. Editorial Médica Panamericana. 2009; 218-21. [ Links ]
14. Rusell JA. Management of sepsis. N Engl J Med 2006; 355:1679-1713. [ Links ]
15. Marshall JC, Reinhart K. International Sepsis Forum. Biomarkers of septic shock. Crit Care Med. 2009; 37: 2290-8. [ Links ]














