Cuadernos Hospital de Clínicas
versión impresa ISSN 1562-6776
Cuad. - Hosp. Clín. vol.53 no.1 La Paz 2008
ASEGURANDO LA CALIDAD
Protocolo diagnóstico terapéutico de la preeclampsia grave y eclampsia
Dr. Oscar Vera Carrasco
INTRODUCCIÓN
La preeclampsia y sus complicaciones son la primera causa de muerte materna en países en desarrollo como el nuestro. La incidencia de preeclampsia en los países desarrollados es del 5-8 %, y la de eclampsia del 0,2% del total de embarazos, y es más frecuente en primíparas o en pacientes con enfermedades vasculares (hipertensión arterial, alteraciones renales o diabetes mellitus). En conjunto, representan el 17% de la mortalidad materna durante el embarazo. La mortalidad perinatal es del 15%, aumenta con la multiparidad, la gravedad de la preeclampsia y la menor edad gestacional, y generalmente es debida a abruptio placentae, asfixia fetal o complicaciones de la prematuridad. Aproximadamente mueren 600.000 mujeres por año debido a eclampsia en el mundo, de las cuales el 99% pertenecen a países en desarrollo.
El objetivo de la presentación del presente protocolo es hacer conocer nuestra experiencia sobre el manejo y tratamiento de esta importante patología en la Unidad de Terapia Intensiva del Instituto Nacional de Tórax (centro de referencia para el manejo de la eclampsia y otras complicaciones obstétricas de los servicios de salud de las ciudades de La Paz y El alto), la bibliografía internacional revisada y algunas de las conclusiones de un reciente seminario realizado el presente año sobre el tema en nuestra Facultad de Medicina, donde participaron especialistas y docentes de Obstetricia del Hospital de la Mujer, el centro Materno Infantil de la CNS, Terapia Intensiva, Nefrología y representantes del SEDES La Paz .
DEFINICIONES
-
Preeclampsia: hipertensión gestacional [presión arterial sistólica (PAS) mayor de 140 mmHg (o incremento de 30 mmHg) o presión arterial diastólica (PAD) igual o mayor de 90 mmHg (o incremento de 15 mmHg), que comienza entre la semana 20 de gestación y las 24 horas post parto], más proteinuria (igual o mayor de 0,3 g/l en una muestra de orina de 24 horas o mayor de 1 g/l en una muestra aislada) y edema periférico.
-
Preeclampisa severa o grave: PAS igual o mayor de 160 mmHg, PAD igual o mayor de 110 mmHg o PAM igual o mayor de 120 mmHg, proteinuria igual o mayor de 5 g/día y edema generalizado. Presenta además alguna de las siguientes características: oliguria menor a 500 ml/día o creatinina sérica mayor a 2 mg/ dl, alteraciones visuales y cefalea, cianosis y edema pulmonar, disfunción hepática (dolor epigástrico o en hipocondrio derecho y TGO elevado), trombocitopenia (menor a 100000/ml) y eclampsia.
-
Eclampsia: es la preeclampsia que cursa con convulsiones, coma o ambos. Es infrecuente antes de la 20ª semana y, si aparece antes, hay que sospechar una mola hidatiforme o un síndrome antifosfolípido.
ETIOPATOGENIA
La etiopatogenia aun es desconocida. Se involucran factores inmunológicos (la exposición previa a antígenos paterno-fetales protege) y genéticos (maternos y paternos). Parece iniciarse por una defi ciente implantación del trofoblasto, con insufi ciente angiogénesis e isquemia placentaria, que provocan la liberación de mediadores y sustancias citotóxicas productoras de disfunción endotelial, la cual cursa con alteraciones del tono vascular, de la permeabilidad y de la expresión procoagulante,
En consecuencia, son muchos los mecanismos que se han sugerido como causantes de la preeclampsia, entre ellos la anormal placentación, disfunción neurológica, inmunocomplejos en placenta y otros órganos, metabolismo anormal de las prostaglandinas, daño endotelial, factores citotóxicos contra las células endoteliales, predisposición genética, vasoespasmo y volumen plasmático reducido en la enfermedad severa. Los factores de riesgo para el desarrollo de preeclmpsia (Cuadro 1) producen las siguientes alteraciones:
-
En el sistema cardiovascular: hipertensión arterial (por aumento de las resistencias vasculares sistémicas), hipovolemia, edema agudo de pulmón (por disminución de la presión oncótica secundaria a la proteinuria, por alteración de la permeabilidad o por fallo cardiaco).
-
Endoteliosis renal: proteinuria y disminución del filtrado glomerular, que no suele llevar por sí solo a insuficiencia renal aguda y que produce en muchas ocasiones hiperuricemia como única alteración.
-
En el sistema nervioso: encefalopatía hipertensiva y edema (por disminución de la presión oncótica y la lesión endotelial), hemorragias o isquemia, que se expresan por cefaleas, convulsiones, etc.
-
Necrosis hepatocelular, hemorragia, rotura hepática o infarto.
-
Otras alteraciones maternas: pulmonares (edema agudo de pulmón, alteraciones en la V/Q y edema de vía aérea superior), hematológicas (trombopenias, coagulación intravascular diseminada, síndrome de HELLP), oculares, etc.
-
Insuficiencia uteroplacentaria que puede provocar prematuridad, peso bajo y abruptio placentae.
Cuadro 1. Factores de riesgo para el desarrollo del preeclampsia
| Mola Hidatídica (más del 70%) Hidrops fetal o hidropesía fetal (> 50%) Preeclampsia o eclampsia previas (> 50%) Diabetes insulino dependiente (> 50%) Embarazo múltiple (30%) Historia familiar de preeclampsia. |
CUADRO CLÍNICO
La triada clásica de la preeclampsia es: hipertensión arterial sistémica, proteinuria y edema. La hipertensión debe ser confirmada por dos tomas separadas por al menos 6 horas, siempre que la urgencia lo permite. Aparece sobre todo después de la 20ª semana de gestación. Las convulsiones, tipo gran mal, son las que marcan la diferencia entre la preeclampsia y la eclampsia.
DIAGNÓSTICO
El diagnóstico es clínico, el mismo que se confirma con exámenes de laboratorio y de gabinete (Cuadro 2). El criterio para hacer el diagnóstico de eclampsia es la aparición de convulsiones en una embarazada que muestre preeclampsia después de la vigésima semana de la gestación o durante las primeras 48 horas después del parto. Se describieron casos hasta 10 días post parto. La evolución de la eclampsia puede ser gradual, pero el inicio real de las convulsiones generalizadas puede ser repentino y constituir una urgencia gravísima de tipo médico. Se debe estar atento a la aparición de cefalea, visión borrosa, fotofobia, dolor epigástrico o en el cuadrante superior derecho del abdomen e hiperreflexia.
Cuadro 2. Diagnóstico de la preeclampsia severa y eclampsia
| Historia Clínica (general y ginecológica)
|
La preeclampsia grave requiere monitorización hemodinámica estricta, la que debe mantenerse 24 a 48 horas después del parto, ya que la mayoría de las complicaciones aparecen en este periodo. Pueden requerirse TAC o RM para confirmar el edema cerebral u otras alteraciones.
DIAGNÓSTICO DIFERENCIAL
Debe realizarse con disfunciones renales, puede confundirse si cursa sola o principalmente con proteinuria; hipertensión crónica, aquella que empieza antes del embarazo o la hipertensión del embarazo que no presentó signos de preeclampsia o persiste después de 12 semanas post parto; enfermedades neurológicas asociadas con edema cerebral; patologías cardiopulmonares, y más específicamente con otras causas de alteraciones enzimáticas como el hígado graso del embarazo, hepatitis viral y colelitiasis; trombocitopenia debida a purpura trombocitopénica trombótica (PTT), la que se caracteriza por presentar fiebre, hemólisis intravascular, falla renal, trombocitopenia y alteraciones neurológicas; lupus eritematoso sistémico, que se diferencia por marcadores serológicos.
MANEJO Y TRATAMIENTO
-
El único tratamiento definitivo de la preeclampsia grave es la extracción fetal y placentaria, la que resuelve los síntomas en 48 a 72 horas, a excepción de las complicaciones graves como la hemorragia cerebral, la necrosis renal cortical y el fallo cardiaco. La extracción fetal está recomendada ante el empeoramiento materno con desarrollo de algún criterio de preeclampsia grave. Sólo excepcionalmente se tratará de forma conservadora para ganar maduración fetal. La extracción fetal también está recomendada en casos de sufrimiento fetal.
-
Si el feto es muy inmaduro, la estabilización de la paciente y la observación, si es posible, son los mejores abordajes.
-
El reposo en cama y un tratamiento con soluciones por vía parenteral deben ser iniciados.
-
La presión arterial debe controlarse con vasodilatadores.
-
En ausencia de edema pulmonar, los diuréticos deben evitarse, ya que pueden disminuir más el volumen sanguíneo circulante y el flujo sanguíneo al útero.
-
El tratamiento estándar como profilaxis de la actividad convulsiva es el sulfato de magnesio.
-
Deben mantenerse registros detallados de los líquidos administrados y eliminados. Dado que la función renal suele afectarse, un aumento del agua corporal total puede causar edema pulmonar. En casos poco frecuentes, si se permite el desarrollo de hiponatremia puede producirse edema cerebral.
-
Debe mantenerse de forma constante el equilibrio hidroelectrolítico post parto para prevenir la hipovolemia y la hipoperfusión renal.
-
Cabe señalar que incluso en la preeclampsia leve, la diplopía puede indicar el desarrollo de edema cerebral. Puede utilizarse en esta situación el tratamiento estándar con monitol, con o sin furosemida.
-
Los pacientes con preeclampsia grave pueden desarrollar edema pulmonar y SDRA como en cualquier otro paciente crítico. Las indicaciones para el soporte ventilatorio mecánico son las mismas en estos pacientes.
-
La coagulación intravascular diseminada (CID), especialmente la asociada al Síndrome HELLP, puede requerir un gran volumen de transfusión de productos sanguíneos. En la preeclampsia, debido a la vasoconstricción y al aumento del riesgo de edema pulmonar, a menudo se prefieren los crioprecipitados al plasma fresco congelado (PFC). Esto reduce el volumen de productos sanguíneos infundidos.
-
El tratamiento del Síndrome HELLP es parecido al dado para la eclampsia severa. Debe estabilizarse a los pacientes, comprobar y corregir los perfiles de la coagulación y evaluar el bienestar y la madurez fetal. Los fetos mayores de 35 semanas o con pulmones maduros deben ser preparados para el parto, que puede llevarse a cabo por vía vaginal en la mayoría de los casos. La inmadurez fetal se asocia al riesgo de CID, insuficiencia renal aguda o rotura hepática y hematoma subcapsular cuyo manejo puede ser expectante. El reposo en cama, los líquidos vía intravenosa y los antihipertensivos son esenciales (Fig. 1).
TRATAMIENTO ANTIHIPERTENSIVO
-
Deben tratarse las hipertensiones arteriales (HTA) graves (> 160/105) y las que se acompañan de lesión orgánica (hipertrofi a ventricular izquierda, insufi ciencia renal, edema de pulmón, edema cerebral y hemorragia cerebral).
-
El objetivo es alcanzar una PA de 140 – 155/90 105. No debe reducirse la PA más del 20 – 30%, para evitar insuficiencia uteroplancentaria.
-
Fármacos antihipertensivos:
-
La Hidralazina (relajante del músculo liso arterial), es el antihipertensivo de elección. Se inicia con 5 mg vía I.V., y se puede repetir cada 20 minutos hasta una dosis máxima de 40 mg.
-
El Labetabol (bloqueante adrenérgico alfa y beta), es efectivo y seguro. Iniciar con 10 a 20 mg vía I.V., y se repite duplicando la dosis cada 20 minutos hasta una dosis total de 300 mg, o bien se inicia una perfusión a 1 – 2 mg/minuto. Se debe evitar en caso de bradicardia, asma bronquial, insuficiencia cardiaca o bloqueo aurículo-ventricular.
-
El Nifedipino (relajante muscular y uterino), potencia la acción del sulfato de magnesio. Dosis 20 mg, cada 12 horas por vía oral (comprimidos de acción sostenida).Debe evitarse el uso por vía sublingual.
-
Otros tratamientos menos utilizados son: Nitroglicerina intravenosa a razón de 10 mg/minuto. Cuando la hipertensión arterial no responde a los anteriores fármacos quizá sea necesario otro más potente, como el Nitroprusiato de sodio, vasodilatador potente que requiere corrección previa de la volemia; comenzar con 0,25 mcg/kg/minuto, incrementando cada 5 minutos hasta el control de la PA o llegar a 3 mcg/Kg/min., sin prologar la infusión más de 30 minutos para evitar la toxicidad fetal por cianuro.
No se debe utilizar los IECA (por fetopatía e IRA) ni los antagonistas de los receptores de la angiotensima II.
TRATAMIENTO ANTICONVULSIVANTE
El Sulfato de magnesio es el fármaco de elección para el tratamiento y profilaxis de la eclampsia. La dosis es de 4 g (diluido en 10 ml de dextrosa al 5% o solución salina isotónica, dependiendo el uso de estas soluciones como diluyentes de la presencia de edema cerebral y/o cifras tensionales arteriales) perfundidos en 4 minutos. Si se repite la convulsión en un término menor de 2 horas, se podría repetir el bolo intravenoso de 2 a 4 g.
Como profilaxis se administra la misma dosis, pero más lentamente (4 g en 15 minutos).
En ambos casos debe mantenerse una perfusión de 1 a 3 g/hora (diluido en solución de dextrosa al 5% o solución salina isotónica) hasta 24 horas después del parto.
Vigilar: PA, reflejos (rotuliano), frecuencia respiratoria y cardiaca, diuresis (mayor 0,5 ml/Kg/hora); si es factible determinar la concentración de magnesio en sangre (Cuadro 3).
La infusión rápida de Sulfato de Magnesio puede ocasionar diaforesis, sudor o mareos (por vasodilatación e hipotensión), nauseas, cefaleas, debilidad muscular y palpitaciones.
Cuadro 3. Efectos adversos del magnesio según los niveles de Mg sérico
| Magnesio sérico (mEq/l) | Efectos |
| 1,5 – 2 4 – 8 8 – 10 10 – 17 > 20 | Niveles fisiológicos Rango terapéutico Pérdida de reflejos profundos Relajación muscular, depresión respiratoria, bloqueo A – V. Paro cardiaco |
En caso de intoxicación, suspender la infusión de sulfato de Mg y administrar gluconato de calcio, una dosis de 1g I.V., lento diluido (en 5 minutos) e instaurar las medidas necesarias de soporte vital.
El Diazepan cuando es utilizado como anticonvulsionante puede causar depresión del SNC en la madre y en el feto, además hipotonía en este último.
En cuanto a la Fenitonia, este fármaco es menos eficaz que el sulfato de magnesio.
Fig.1.
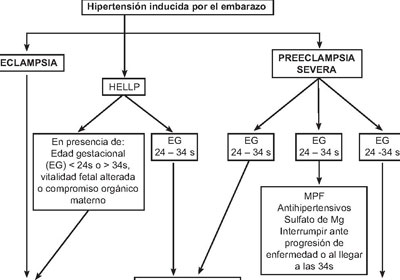
Interrupción del embarazoMPF (Maduración pulmonar fetal) Antihipertensivos Sulfato de Mg Interrupción del embarazo a las 48 h. Interrupción del embarazo
REFERENCIAS
1. Sibai B, Dekker G, Kupfermin N. Preeclampsia. Lancet 2005; 365: 785-99. [ Links ]
2. Lain KY, Roberts JM. Contemporary concepts of the pathogenesis and management of preeclampsia. JAMA 2002; 287: 3183-6. [ Links ]
3. American College of Obstetrician and Gynecologists. ACG practice bulletin Diagnosis and management of preeclampsia and eclampsia. Int J Ginaecol Obstet 2002; 77: 67-75 [ Links ]
4. Sanchez-Sanchez SM, Figueira-Iglesias JC. Hipertensión arterial asociada al embarazo. En: Montejo JC, Garcia de Lorenzo A, Ortiz-Leyba, Bonet A. Manual de Medicina Intensiva. 3ª. edición. Madrid. Editorial Elsevier 2006; 535-9. [ Links ]
5. Magpie Trial Follow-Up Study Collaborative Group. The Magpie Trial: a randomized trial comparing magnesium sulphate with placebo for pre-eclampsia. Outcome for children at 18 months. BJOG 2007; 114: 289-99. [ Links ]
6. Moon ME, Luchette FA, Critchlow JF. Problemas obstétricos en la UCI. En: Irwin RS, Rippe JM. Cuidados Intensivos. 3ª edición. Madrid. Editorial Marbán 2002; 714-7. [ Links ]
7. Vera-Carrasco O. Eclampsia y otras complicaciones obstétricas. En: Vera-Carrasco O. Terapia Intensiva: Manual de Procedimientos de Diagnóstico y Tratamiento. 2ª Edición. La Paz (Bolivia). Impresiones Gráfi cas “Virgo” 2003; 208-20.
8. Das Neves A, Golubicki JL, Vasquez D. Manejo de la enfermedad hipertensiva del embarazo. En: Wainsztein NA, San Román E. Algoritmos en Medicina Crítica Trauma y Emergencias. 1ª edición. Buenos Aires 2008; 148-9. [ Links ]
9. Magee LA, Chan C, Waterman EJ. Hydralazine for treatment of severe hypertension in pregnancy: mataanalysis.BMJ 2003; 327: 955-60. [ Links ]
10. Steingrub JS. Pregnancy-associated severe liver dysfunction. Crit Care Clin 2004; 20: 763-76. [ Links ]












 uBio
uBio 

