Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista de la Sociedad Boliviana de Pediatría
versión On-line ISSN 1024-0675
Rev. bol. ped. v.50 n.1 La Paz 2011
EDUCACION MEDICA CONTINUA
Displasia del desarrollo de la cadera
Developmental dysplasia of the hip
Ac. Dr. Eduardo Mazzi Gonzales De Prada*
*Profesor Emérito de Pediatría. Facultad de Medicina. U.M.S.A. La Paz. Medico de Planta. Hospital del Niño "Ovidio Aliaga Uría". La Paz.
Ex-Presidente. Sociedad Boliviana de Pediatría.
Correo electrónico: doctormazzi@gmail.com
Introducción
La displasia del desarrollo de la cadera (DDC), denominada también displasia de la cadera y que algunos autores todavía la denominan luxación congénita de la cadera, es una alteración en el desarrollo y relación anatómica de los componentes de la articulación coxo-femoral que comprende al hueso iliaco, fémur, cápsula articular, ligamentos y músculos.
La DDC puede ser secundaria a causas intrínsecas y/o extrínsecas, que condicionan una relación anormal de la cabeza femoral y el acetábulo.
La DDC es un proceso dinámico que muchas veces se resuelve espontáneamente y general la cadera se estabiliza hasta los dos meses de vida. El desarrollo de la cadera finaliza en la semana doce de gestación.
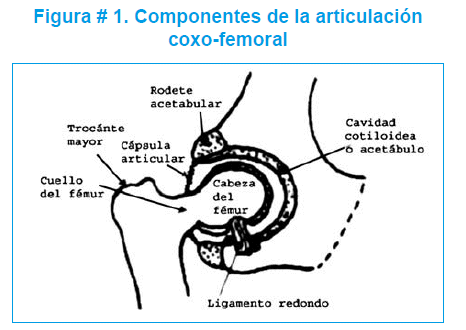
Esta patología ocurre en cualquier momento, desde la concepción hasta la maduración esquelética. La figura # 1, muestra los componentes de la articulación coxo-femoral.
Epidemiología
La DDC es una patología mundial con una incidencia variable de país a país. En las naciones desarrolladas la frecuencia es de aproximadamente 2-3 casos por cada 1.000 recién nacidos (RN) vivos y en aquellas en desarrollo varía entre 4-14 por cada 1.000 RN. Su frecuencia es mayor en el sexo femenino y es más frecuente en la cadera izquierda. En nuestro país la incidencia es alrededor de 4 casos por cada 1.000 recién nacidos vivos según el SNIS-2004.
En el Hospital del Niño "Ovidio Aliaga Uría" de la ciudad de La Paz, la consulta por DDC representa aproximadamente el 10 % del total de las consultas pediátricas.
Patogenia y etiología
No existe una causa única que explique la DDC y en más del 50% de casos la etiología es desconocida. Al nacimiento, la articulación de la cadera es más "luxable" que "luxada". La DDC suele desarrollarse después del parto y por lo tanto es postnatal y no congénita. Al contrario la luxación teratológica de la cadera ocurre durante la vida intrauterina y por lo tanto es de origen congénito.
La DDC está determinada por múltiples factores que actúan sobre la cadera o su aparato de sostén, el cual, puede ser normal o presentar laxitud aumentada y ocasionar un desarrollo y relación anatómica anormal. La DDC puede ser única o bilateral.
Aunque los factores genéticos y hormonales juegan un papel importante en su etiología, actualmente se considera que la causa primaria es la restricción intrauterina de los movimientos fetales al final de la gestación.
La DDC izquierda es más frecuente debido a que la mayoría de los fetos al final de la gestación se sitúan en posición occipitoanterior izquierda y colocan la cadera izquierda contra la columna vertebral de la madre generando una presión adicional sobre la misma e incrementando la susceptibilidad a luxarse. La DDC tiene además una incidencia mayor en los neonatos nacidos en presentación de nalgas o por operación cesárea.
Factores de riesgo
Entre los factores de riesgo o causales debemos considerar aquellos predisponentes y precipitantes.
1.- Causales predisponentes
Los factores más importantes son los siguientes:

2.- Causales desencadenantes
Incluyen a factores mecánicos y hormonales (fetos del sexo femenino son más sensibles a las hormonas maternas que pueden inducir laxitud de los ligamentos coxofemorales). Mencionamos los factores más importantes:
A. Factores mecánicos

B. Factores hormonales

Sintomatología clínica
Al nacimiento no existe signo-sintomatología característica y ocasionalmente pueden observarse una extrema flaccidez o rigidez de las extremidades, de manera que un examen clínico inicial puede conducir a errores; por lo tanto, como la DDC no siempre se detecta en el periodo neonatal, los niños menores de un año deben ser examinados en forma sistemática en cada consulta pediátrica para detectar esta patología.
Tardíamente o cuando el niño ya camina, ayudan a sospechar la enfermedad: la asimetría de pliegues glúteos o inguino-crurales, las extremidades con longitud desigual, la marcha de pato, la cojera, el caminar de puntillas y una lordosis lumbar acentuada.
Examen físico
La exploración en el neonato debe ser cuidadosa y gentil con la madre y el hijo, éste debe estar tranquilo y relajado en un ambiente tibio, en decúbito dorsal sobre una mesa de exploración firme. Se necesita paciencia y mucha experiencia. Recordar, que la DDC es una anomalía que está presente en los primeros días de vida o desarrollarse posteriormente. Iniciar el examen en busca de signos de irregularidades del macizo craneano, secundarios a la restricción intrauterina como ser la plagiocefalia, dolicocefalia, etc., además puede demostrarse tortícolis, escoliosis o deformidades de los pies (pie bot, pie talo).
El lado afectado suele exhibir más vernix en el pliegue inguinal que es más profundo que el lado sano.
Maniobras diagnosticas
El examen clínico para verificar la abducción de las caderas se evalúa con la pelvis afianzada, agarrando ambas piernas y colocando la punta de los dedos sobre los trocánteres mayores. Las caderas son flexionadas 90 grados y suavemente y en forma simultánea se abduce progresivamente al máximo posible. Una cabeza femoral dislocada se siente al relocalizarse como un "chasquido" o sensación de resbalar durante la abducción. El "clic o chasquido " de la cadera puede ser normal en el lactante. A continuación se mencionan las maniobras diagnosticas más utilizadas:
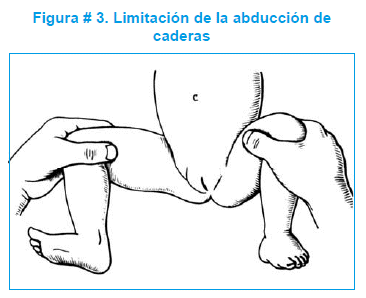
Limitación de la abducción. Esta maniobra es de suma utilidad después de los 12 a 14 días de vida, cuando el neonato ha recuperado su tonicidad normal y puede realizarla con facilidad el personal de salud. Es el signo más significativo en el lactante menor, considerándose limitación anormal cuando la abducción es inferior a los 60 grados. Figura # 3.
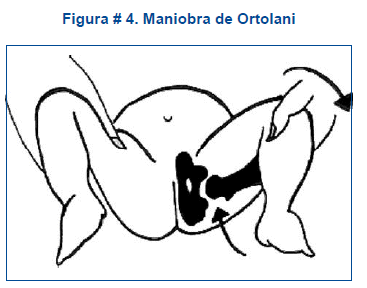
Maniobra de Ortolani. Es una prueba que se utiliza para detectar la luxación de la cadera. Se la realiza con el neonato en decúbito supino y relajado; se flexionan las caderas y rodillas y se unen las rodillas. Luego el examinador coloca una mano sobre cada rodilla del neonato, con el dedo medio sobre el trocánter mayor y el pulgar sobre la cara medial del muslo. Cuando se realiza la abducción, la cabeza del femur luxada se vuelve a deslizar en el acetábulo y se percibe un ruido audible o palpable "clanc" o "cloc" fuerte y notaremos el resalte del muslo que se alarga. Se debe recalcar que un clic (sin un "cloc" o "clanc" y sin movimiento de de la cabeza femoral) no indica luxación de la cadera. La maniobra de Ortolani traduce una luxación y coloca una cadera luxada nuevamente en el acetábulo. Maniobra útil sobre todo hasta los 3 o 4 meses de vida, ver figura # 4.
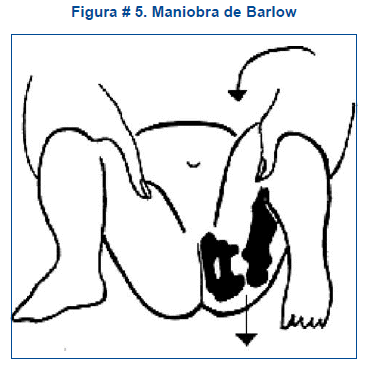
Maniobra de Barlow. Es una prueba a la inversa de la prueba de Ortolani. Cuando se unen las rodillas, se puede percibir el deslizamiento de la cabeza femoral fuera del acetábulo. Esta maniobra intenta comprobar la luxabilidad de una cadera puesto que impulsa una cadera luxable fuera del acetábulo, ver figura # 5.
Signo del telescopio. Al comprimir el muslo hacia arriba y abajo con las caderas flexionadas y aducidas, el examinador podría percibir una laxitud inusual en la cadera.
Signo de Galeazzi. Es tardío y se debe al acortamiento de una extremidad, se manifiesta por la distinta altura a la que se encuentran las rodillas cuando se juntan los pies del niño colocado en decúbito supino, estando flexionadas las caderas y rodillas. Figura # 6.

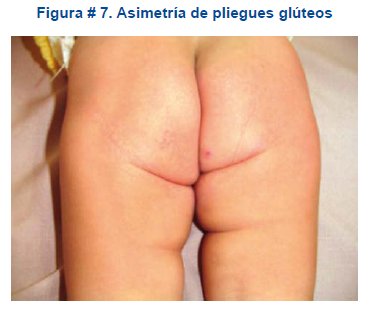
La asimetría de los pliegues glúteos o inguino-crurales. Es un signo no específico y generalmente tardío en casos de displasia unilateral; muchos niños normales la presentan y cobra importancia en el lactante mayor y niños mayores. Figura # 7.
Es importante considerar que el examen físico puede resultar equívoco en la detección de la DDC, aun en manos de profesionales experimentados; además en nuestro país como en otros en vías de desarrollo, la mayoría de los primeros exámenes neonatales son efectuados por médicos o personal paramédico sin experiencia en las diferentes pruebas diagnósticas, por lo que recomendamos que todos los niños sean sometidos a una pesquisa con el método de imágenes más adecuado.
Estudios imagenológicos
Exámenes radiológicos
Se aconseja realizar radiografía AP de pelvis con los miembros inferiores en posición neutral alrededor del tercer mes de vida, puesto que antes las estructuras cartilaginosas no son visibles a los rayos-x- y aún no se han producido cambios estructurales secundarios.
En una radiografía de caderas se trazan dos líneas de referencia. Una horizontal (Hilgenreiner) que une dos puntos marcados por el cartílago triradiado y otra vertical (Perkins) que se traza en forma perpendicular por el borde externo del acetábulo. Los parámetros radiológicos se los puede observar en la figura # 8 y los que se consideran con mayor frecuencia son:

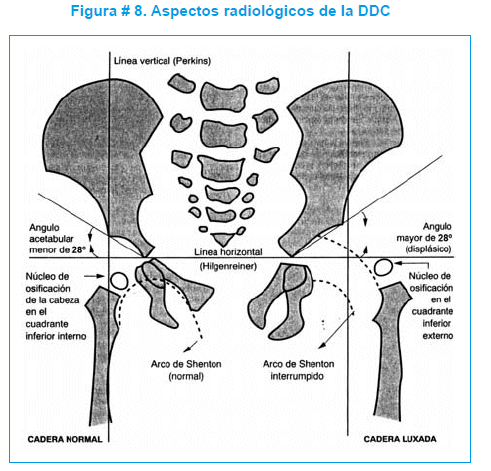
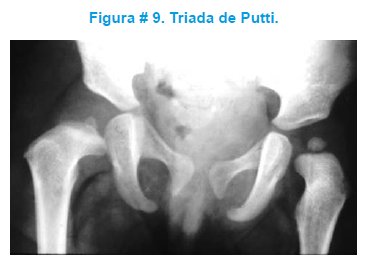
Igualmente se puede valorar la triada de Putti (figura # 9) que considera los siguientes parámetros:

Exámenes ecográficos
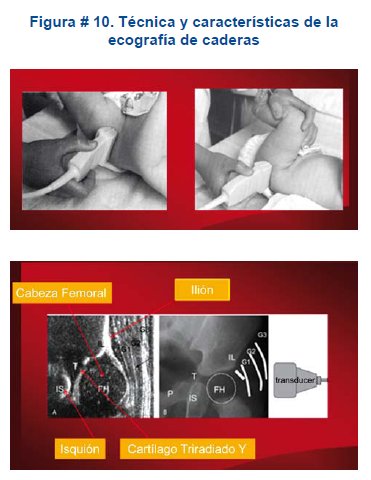
Los exámenes de ecografía efectuados por personal experimentado se aconsejan realizarlos antes del tercer mes de vida y se recomienda tanto el estudio ecográfico estático como el dinámico (de tiempo real) para el diagnóstico temprano de la DDC; ya que evalúa la estabilidad de la cadera y el desarrollo del acetábulo. En el estudio estático, se utiliza la clasificación de Graf, que apoyada en la morfología sonográfica del acetábulo óseo y de la cabeza femoral, determina la normalidad o anormalidad de la cadera y el estudio en tiempo real incrementa aun mas las posibilidades diagnósticas. Ver figuras # 10 y # 11.

En nuestro medio, recomendamos efectuar en forma rutinaria, una radiografía a todos los niños alrededor del tercer mes de vida, puesto que todavía no contamos en muchos centros médicos con la suficiente experiencia ni con el equipo de ultrasonido adecuado. Además la radiografía tiene la ventaja de ser un método sencillo, de bajo costo, fácil interpretación y disponible en la mayoría de nuestros hospitales.
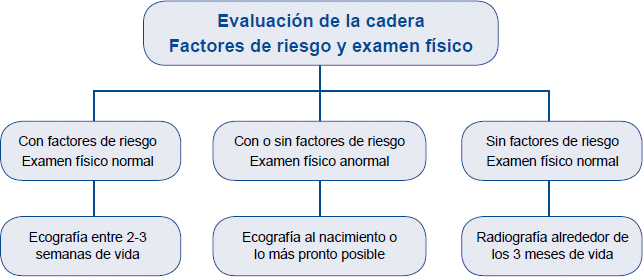
Flujograma de manejo
Normas internacionales aplicadas a países con las facilidades apropiadas, coinciden en recomendar lo siguiente:
Diagnóstico diferencial
Podemos diferenciar la DDC habitual y la displasia teratológica.
A. DDC habitual. Comprende los siguientes estadios:

Estos diferentes grados son procesos evolutivos y secuenciales de la misma patología, de manera que sin manejo y tratamiento tempranos, progresan a las formas mas graves con secuelas permanentes.
B.DDC o luxación teratológica. Sucede durante la vida intrauterina y está presente al nacimiento, generalmente se asocia a otras anomalías congénitas, como ser: pie equino varo, escoliosis postural, mielomeningocele, tortícolis, enfermedades neuromusculares, etc.
Tratamiento
El tratamiento lo realiza el especialista y debe individualizarse dependiendo de la edad del paciente y la gravedad de la lesión, en general el manejo recomendable, es el siguiente:
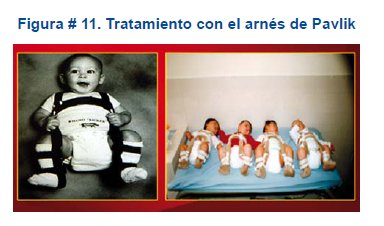
Menores de 6 meses de vida. Colocar el arnés de Pavlik o la férula de Frejka. El tratamiento consiste en la colocación del arnés, con el propósito de mantener la cadera con una flexión entre 90 y 110 grados y una abducción entre 50 y 70 grados, por 3 a 4 meses. Si no se reduce se indica la reducción quirúrgica cerrada. Figura #12.
De 6 a 18 meses. Generalmente se sugiere la reducción quirúrgica cerrada
Posterior a los 18 meses. Se indica la resección quirúrgica a cielo abierto.
Prevención
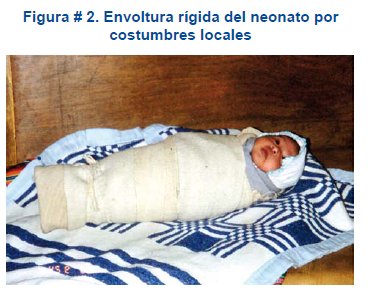
Desde el nacimiento, se recomienda mantener al neonato con las caderas en abducción mediante el uso de dos pañales o un pañal grueso, cargar al niño en la modalidad canguro, evitar la envoltura rígida del niño y realizar una exploración física rutinaria y constante durante el primer año de vida.
Pronostico
El diagnóstico temprano de la DDC es importante y determinante en su tratamiento y pronóstico. Si el diagnóstico se realiza antes de los seis meses de edad, existe 90 a 95% de probabilidades de curación con el tratamiento conservador.
Complicaciones y secuelas
El diagnostico tardío o manejo inadecuado de la DDC, conduce a: necrosis avascular de la epífisis de la cabeza femoral, recidiva de la luxación, subluxación residual, displasia del acetábulo, osteoartritis, artrosis y deambulación claudicante.
Referencias
1. Arce JD, García C. Displasia del desarrollo de caderas . Radiografía o ultrasonografía? A quienes y cuándo?. Rev Chil Pediatr 2000; 71:354-6. [ Links ]
2. Bache CE. Sonographic surveillance of children with mild stable hip dysplasia reduced the need for active treatment. Arch Dis Child Educ Pract E. 2010. Localizable en: http://ep.bmj.com/content/early/2010/11/25/adc.2010.193227.full.html [ Links ]
3. Cabrera P, Mazzi E. Características de la displasia de la cadera en desarrollo en el Hospital del Niño "Dr. Ovidio Uría Aliaga". Cuadernos 2004; 49: 167-71. [ Links ]
4. Calderón MV. Ecografía en la displasia de la cadera en desarrollo. En: Mazzi E, Sandoval O, eds. Perinatología. 2da ed. La Paz; Elite Impresiones; 2002. p.639-42. [ Links ]
5. Committee on Quality Improvement, Subcommittee on developmental dysplasia of the hip. American Academy of Pediatrics. Clinical practice guideline. Early detection of developmental dysplasia of the hip. Pediatrics 2000; 105:896-905. [ Links ]
6. Fuentes CE. Displasia de la cadera en desarrollo. En: Mazzi E, Sandoval O, eds. Perinatología. 2da ed. La Paz; Élite Impresiones; 2002.p.631-8. [ Links ]
7. Mazzi E. Displasia de la cadera. En: Tamayo L, Mazzi E, Díaz M, Aranda E, Sandoval O, Bartos A, Peñaranda RM, Quiroga C, eds. 4ta ed. Texto de la Cátedra de Pediatría. La Paz: Elite Impresiones; 2010.p. 318-22.
8. Goldberg MJ. Early Detection of developmental hip dysplasia: Synopsis of the AAP Clinical Practice Guideline. Pediatr Rev 2001; 22: 131-4. [ Links ]
9. Rosendahl K, Dezateux C, Fosse KR. Immediate treatment versus sonographic surveillance for mild hip dysplasia in newborns. Pediatrics 2010; 125: e9-16. [ Links ]
10. Strahlman S. Displasia del desarrollo de la cadera. En: Mclnerny TK, ed. Tratado de Pediatría. American Academy of Pediatrics. Bs. As.: Editorial medica panamericana; 2011.p.2265-6. [ Links ]
11. Onostre R. Displasia del desarrollo de la cadera en un centro de atención primaria. Rev Soc Bol Ped 2009; 48: 3-6. [ Links ]
12. Torneo LA. Displasia de la cadera en desarrollo. En: Mazzi E, Aranda E, Goldberger R, Tamayo L, eds. Normas de Diagnóstico y Tratamiento en Pediatría. 3ra. ed. La Paz: Élite Impresiones; 2003.p.363-4. [ Links ]
13. Wilkinson AG, Wilkinson S. Neonatal hip dysplasia: A new perspective. Neo Reviews 2010; 11: e349-e362. [ Links ]














