Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista de la Sociedad Boliviana de Pediatría
versión On-line ISSN 1024-0675
Rev. bol. ped. v.47 n.1 La Paz ene. 2008
ARTICULOS DEL CONO SUR - CHILE
Morbidity and mortality of newborns with birth weight less than 1 500 g: experience from a local hospital part of the Vermont Oxford Network
Adolfo Llanos M.1 y Grupo Hospital Sótero del Río1-2
1. Neonatólogo Servicio de Recién Nacidos Hospital Dr. Sótero del Río.
2. Grupo Hospital Sótero del Río: María C. Pinzón (Médico), Angélica Alegría (Médico), Elisa Jiménez (Médico), Marcela Díaz (Médico), Enrica Pittaluga (Médico), Silvia Zenteno (Médico), Carolina Gandolfi (Médico), Fernando Arredondo (Médico), Héctor Pérez (Médico), Luisina Martínez (Médico), Miguel Gallardo (Médico), Miguel Vergara (Médico), Ana María Fontannaz (Médico), Patricia Mena (Médico).
Correspondencia a: Dr. Adolfo Llanos Martínez. E-mail: allanos@inta.cl
(1) Artículo original de Chile, publicado en Revista Chilena de Pediatría: 2006; 77: 363-74 y que fue seleccionado para su reproducción en la XII Reunión de Editores de Revistas Pediátricas del Cono Sur. Bolivia 2007.
Resumen
La creación de redes de cuidado intensivo neonatal permite aplicar metodologías de “benchmarking”, las cuales están diseñadas para realizar análisis comparativo de indicadores de morbimortalidad relevantes entre las unidades participantes con el objetivo final de mejorar la calidad del cuidado intensivo neonatal. En el año 2004 el hospital Sótero del Río (HSR) se unió a la red internacional del Vermont Oxford (VON). Objetivo: Presentar los resultados comparativos de morbilidad y mortalidad del HSR en el primer año de participación en la red. Material y Métodos: La población evaluada incluyen todos los recién nacidos vivos con peso al nacer entre 501 y 1 500 g Información de morbimortalidad relevante se registra prospectivamente siguiendo metodología y defi niciones estandarizadas por la red VON. Resultados: 38.895 recién nacidos se ingresaron ala red; 124 pertenecen al HSR. La sobrevida total fue menor en el HSR (73%) comparada con VON (85%). Las tasas de requerimiento de 02 a las 36 semanas (51%) y HIV severa (16%) en el HSR son superiores a los valores observado en el percentil 75 del VON. Las tasas de ROP severa (5%) y ECN (4%) se encuentran entre los valores de los rangos intercuartiles del VON, mientras que infección nosocomial (2%) es inferior al percentil 25 de la red. Conclusión: Los resultados permiten evaluar las ventajas de pertenecer a una red internacional principalmente de unidades localizadas en países desarrollados, que ofrece metodologías para el registros de información y análisis estadístico de indicadores relevantes de alta calidad, en identificar áreas del cuidado neonatal que requieren mejorarse y así mejorar la calidad
Rev Soc Bol Ped 2008: 47 (1); 35-45: Benckmarking, mortalidad, neonato, recién nacido, red, morbilidad).
Summary
The implementation of neonatal intensive care networks allows the implementation of “benchmarking” methodologies, designed to perform comparative analysis of relevant outcomes, in order to improve the quality of medical care in neonatal intensive care. Hospital Sótero del Río (HSR) joined the Vermont Oxford Network (VON) in 2004. Objective: presentation of results related to neonatal morbidity and mortality during the first year of participation in the network. Method: population evaluated include newborns with birth weight between 501 and 1500 g. Relevant information on morbidity and mortality is prospectively registered, following methodologies and definitions standardized for all VON participant units. Results: 124 out of 38,895 admissions in VON belong to HSR. Survival was lower in HSR compared to VON (73% vs 85%). The observed rate of 02 dependence at 36 weeks (51%) and severe intraventricular hemorrhage (16%) in HSR are higher than the 75 percentile for VON. Rates of severe ROP (5%) and necrotizing enterocolitis (4%) are within the interquartile range values (p25-p75), whereas the rate of nosocomial infection (2%) falls below the 25 percentile. Conclusions: Results outstand the advantages of being part of an international network that offers high quality statistical analysis of relevant information.
Rev Soc Bol Ped 2008: 47 (1); 35-45: Benchmarking, morbidity, mortality, newborn, network).
Introducción
La necesidad de mejorar la sobrevida y al mismo tiempo disminuir la morbilidad del recién nacido de muy bajo peso al nacer (RNMBPN, menor de 1.500 g) se plantea como uno de los desafíos de la neonatología en Chile1. Aunque este grupo constituye sólo el 1% de todos los nacimientos, ellos explican 2,3 alrededor del 40% de todas las muertes infantiles. Además, más de la mitad de los que sobreviven al alta hospitalaria lo hacen con complicaciones como hemorragia intra cerebral, retinopatía del prematuro, displasia broncopulmonar, enterocolitis necrosante e infecciones intra-hospitalarias, hospitalizaciones prolongadas, entre otras patologías que afectan la calidad de vida del individuo y su familia y demandan una cantidad importante de recursos médicos. Acciones dirigidas ha mejorar la sobrevida sin morbilidad en el recién nacido menor de 1.500 g, tendrían un impacto en la salud pública de países en post-transición epidemiológica como Chile4.
En Chile, el cuidado intensivo neonatal ha logrado importantes avances en desarrollo tecnológicos y en la especialización del equipo de salud a niveles que le permiten ofrecer un manejo del neonato crítico con estándares cercanos o iguales a países desarrollados4. La disminución en la mortalidad neonatal observada en Chile durante la década del 90, la cual es atribuible a una mejor sobrevida del menor de 1.500 gramos sustentaría esta aseveración5. En este escenario, adquiere relevancia el implementar medidas dirigidas a mejorar la calidad de atención médica por sobre inversión de desarrollo en tecnología. Esto último basado en la experiencia de países desarrollados, donde en los últimos 10 años no se han producido avances tecnológicos que impacten la sobrevida del recién nacido de muy bajo peso al nacer. Por otro lado, las unidades de recién nacidos de estos países evidencian una gran variabilidad en los indicadores de morbimortalidad que estarían determinadas por diferencias en las prácticas clínicas y la calidad de atención6.
La implementación de redes informáticas de unidades de recién nacidos han surgido como una alternativa efectiva para mejorar la sobrevida sin morbilidad del prematuro menor de 1.500 g, redes que aplican el concepto de “benchmarking”, que implica una evaluación comparativa de indicadores de morbi-mortalidad relevantes permitiendo a las unidades monitorizar su propio desempeño en el tiempo y al mismo tiempo compararse con otras unidades de características similares. La presencia de un número relativamente limitado de condiciones patológicas comunes hace de las unidades de cuidado intensivo neonatal una población apropiada para el uso de metodologías de “benchmarking”, cuyo objetivo final es la búsqueda continua y sistemática de las mejores prácticas clínicas, e implementarlas en todas las unidades logrando así la máxima calidad y eficiencia7-9. Varias publicaciones sustentan la efectividad de crear redes conjuntamente con procesos de mejoría de la calidad que identifican e implementan las mejores prácticas clínicas en optimizar áreas del cuidado intensivo neonatal en áreas críticas como infecciones intrahospitalarias, displasia bronco pulmonar y nutrición10,11.
Desde el año 2004 el Servicio de Recién Nacidos del Hospital Sótero del Río (HSR) pertenece a la base de datos de la red Vermont Oxford Network (VON) para el RNMBPN. Esta red se implementó en los Estados Unidos desde el año 1989 y actualmente participan 504 unidades, 433 (86%) de éstas localizadas en Estados Unidos, 49 (10%) en Europa, 7 (1,3%) en Canadá y 15 (3%) principalmente de Asia y Medio Oriente. El HSR es la única unidad chilena participante.
El objetivo de este artículo es presentar la experiencia del HSR en su primer año de participación en el VON. Por ser una unidad de referencia del sistema público en Chile, los resultados de este análisis constituyen una oportunidad para evaluar la factibilidad de participar en redes de cuidado intensivo neonatal de países desarrollados y extender esta experiencia a otros servicios de recién nacidos del país. Adicionalmente se presentan resultados de indicadores de calidad del cuidado intensivo neonatal que puedan servir de referencia para otras unidades.
Material y Métodos
Población de estudio y registro de la información
La población objetivo incluye todo recién nacido vivo con peso al nacer entre 501 y 1.500 g y con edad gestacional menor de 37 semanas, nacidos en el hospital o trasladados a la unidad durante los primeros 28 días de vida. Los datos se registran en dos tiempos, a los 28 días y al alta hospitalaria. Para el grupo que fallece en sala de parto o antes de las primeras 12 horas se utiliza un registro acortado. La información de prematuros con traslados internos (otras áreas del hospital como pediatría) o externos (otros hospitales o centros de cuidado crónico) y re-ingresos a la unidad se mantienen hasta el alta a domicilio, o hasta el primer año de vida (sí permanece hospitalizado).
La información obtenida se incluye en las siguientes áreas: 1) características demográficas/maternas: Control prenatal (al menos una visita de control), corticoides prenatales (al menos 1 dosis), sexo, peso al nacer, edad gestacional (semanas y días), presencia de malformaciones congénitas con compromiso vital (se ofrece un listado de malformaciones con su código); 2) sala de parto y resucitación: tipo de parto, APGAR al 1´ y 5´, intervenciones (oxígeno, presión positiva con máscara, con tubo endotraqueal, masaje cardíaco, epinefrina, surfactante en sala de parto); 3) indicadores de morbilidad: presencia de síndrome de dificultad respiratoria (SDR), neumotórax, enfermedad pulmonar crónica (EPC) (definida con suplemento de oxígeno a los 28 días de vida y 36 semanas de edad post-concepcional), conducto arte rioso persistente (DAP) sintomático, sepsis connatal o intrahospitalaria (sólo con hemocultivo o cultivo de LCR positivo), enterocolitis necrosante (ECN) etapa II o mayor, perforación intestinal única (no asociada a ECN), evaluación con ecografía transfontanelar y presencia de hemorragia intracerebral en sus diferentes grados y leucomalacia periventricular (LPV), evaluación fondo de ojo y presencia de retinopatía del prematuro (ROP); 4) intervenciones clínicas: uso de oxígeno, presión continua de la vía aérea (CPAP) nasal, ventilación mecánica convencional y de alta frecuencia, administración de surfactante (edad de administración primera dosis), uso de indometacina, corticoides post-natales para profilaxis o tratamiento de EPC; 5) intervenciones quirúrgicas: cirugía de DAP, de ROP, de ECN, otras cirugías mayores; 6) condición al alta: vivo (incluye las opciones alta domiciliaria o traslado a otro hospital) y fallecido. Para el recién nacido vivo al alta se registra información sobre suplemento de oxígeno o requerimiento de monitor cardiorres piratorio al egreso además del tipo de alimentación recibida.
El registro de información se realiza siguiendo la metodología establecida por el VON para los centros participantes que incluye implementar un equipo liderado por un neonatólogo que coordine todas las actividades relacionadas con la identifi cación de los pacientes elegibles, además del registro y envío de la información utilizando un software desarrollado específicamente por el VON y construido en sistema Microsoft Access (Software eNICQ Versión 2004, Copyright © Vermont Oxford Network, Inc.) Este programa contiene diversas herramientas con información de status que facilita el seguimiento en el ingreso de la información, con sistema de validación de la información registrada y que realiza además un envío sin cronizado de los datos a través de la web.
Análisis de Resultados
Las variables e intervenciones evaluadas se analizan para todo el grupo y por categorías de peso utilizando las tasas no ajustadas obtenidas para el HSR y para todos los recién nacidos registrados en el VON. Información adicional evalúa la posición del HSR con respecto a las unidades de la red mediante el registro del percentil que le corresponde a la tasa del HSR en el conjunto de todas las tasas reportadas por las unidades. Adicionalmente se presentan las tasas que corresponden al percentil 25-75 o rango intercuartil (IQ) de la red. Valores dentro de este rango IQ indican que la tasa de la unidad se encuentra dentro de los dos cuartiles medios que corresponde al 50% de los hospitales de la red.
El denominador para el cálculo de las tasas relacionadas con características generales de la población, uso de surfactante e infección connatal incluye todos los pacientes registrados. La definición de pequeño para edad gestacional (PEG) se realiza sobre la base de pesos al nacer por debajo del percentil 10 utilizando las curvas de crecimiento intrauterino obtenidas de la base de datos de natalidad de los Estados Unidos año 2001 y 2002. El cálculo de las tasas para los indicadores de morbilidad (SDR, neumotórax, ECN, DAP sintomático) y manejo ventilatorio (O, CPAP, CPAP profi láctico, ventilación 2 mecánica convencional y de alta frecuencia) se calculan con la población que ingresa a la unidad en el denominador, es decir no se incluyen los prematuros que fallecen en sala de partos. Las tasas de HIV y ROP se establecen para el grupo a quien se le realiza el examen respectivo. Las infecciones tardías se definen sobre la base de aislamiento del germen en cultivos de sangre o LCR obtenidos después del tercer día de vida y por lo tanto, sólo aplica para la población con sobrevida mayor de tres días. Las categorías de análisis incluyen la infección bacteriana considerando Staphylococcus coagulasa negativo separadamente o en conjunto (nosocomial), e infección por hongos.
El análisis de EPC considera requerimiento de oxígeno a los 28 días y 36 semanas de edad post-concepcional. Evaluación adicional define EPC basado en un algoritmo que permite incluir en el análisis prematuros dados de alta (domicilio o transferido) antes de las 36 semanas. Así pacientes dados de alta antes de las 34 semanas sin suplemento de oxígeno se incluyen en el computo y se codifi ca como No EPC; en caso de requerir O2 a la edad indicada se sacan del computo por la dificultad de predecir si continuaran con O2 hasta las 36 semanas.
Datos de morbilidad en el grupo que sobrevive al alta hospitalaria se analizan para los indicadores principales. Se incluye un nuevo indicador que resulta de la presencia de mortalidad y/o morbilidad significativa (incluye HIV severa, EPC, ECN, neumotórax, infección tardía, LPV, y estancia hospitalaria extremadamente prolongada).
El promedio de estancia hospitalaria inicial se establece para cada una de las condiciones al alta que corresponden a la hospitalización en el HSR (domicilio, transferido, fallecido). Para los pacientes transferidos, se presenta además la hospitalización total que incluye la estancia en los otros hospitales hasta el alta hospitalaria final. Análisis adicional incluye la determinación de la estancia hospitalaria ajustado para diferentes factores predictivos mediante el uso de modelos de co-varianza que determinan la media geométrica del tiempo de hospitalización y el 95% IC para cada hospital. Este modelo se utiliza para categorizar hospitalización extremadamente prolongada, la cual se define basado en una duración de hospitalización que exceda el límite superior del 90% del intervalo de confianza que le corresponde a cada individuo según el modelo predictivo.
Análisis ajustado por mezcla de casos
Con el objetivo de controlar por la mezcla de casos y ajustar por diferencias en riesgo entre las poblaciones tratadas en las instituciones participantes, se realizan análisis adicionales sustentados en la estimación del valor Observado (O) y Esperado (E). El número de casos E para cada unidad se obtiene de un análisis multivariado utilizando un modelo que ajusta por la presencia de los siguientes indicadores de riesgo: edad gestacional, pequeño para edad gestacional, presencia de malformaciones congénitas y severidad, embarazos múltiples, APGAR al minuto, sexo, parto vaginal y lugar de nacimiento (interno vs externo). Adicionalmente, se realiza procedimiento de reducción “shrinkage” que ajusta el 95% IC a valores más cercano a la media de la red. Esto permite obtener valores más estables en tiempo, al reducir la imprecisión que resulta de la variación aleatoria de la media, principalmente en hospitales con reducido número de ingresos. Para cada variable se establecen los valores O y E, se analizan utilizando: 1) la Relación Estandarizadas de Morbilidad y Mortalidad (SMR, por sus siglas en inglés Standardized Morbidity and Mortality Ratios), y 2) la determinación de la diferencia O – E. En establecer el SMR se utilizan todos los registros de la red obtenidos en un periodo de 3 años. Valores de SMR superiores o inferiores a 1 indicarían que el número de casos O es mayor o menor al E respectivamente. Si el 95% intervalo de confianza del SMR no incluye el valor de 1 sugiere que la relación O/E de la unidad es significa ti vamente diferente. La diferencia O-E, por otra parte nos brinda información sobre el número de casos en exceso o por debajo del valor que predice el modelo multivariado.
Los resultados que se presentan proceden del reporte anual correspondiente a los ingresos del año 2004, que envía el VON a las unidades participantes. “Annual NICU Quality Management Report for Hospital Sótero del Río, 2004” (Copyright © Vermont Oxford Network, Inc).
Resultados
En el periodo de análisis, desde el 1º de enero al 31 de diciembre del 2004, se ingresaron a la base de datos del VON un total de 38.895 prematuros con pesos entre 501 y 1.500 g de los cuales 124 fueron del HSR. Este número de ingresos corresponde al cuartil superior de la red (figura 1).
La proporción de nacimientos internos fue mayor en el HSR (96%) que en el VON (84%). El número de recién nacidos que fallecen en sala de partos y que no ingresan a la unidad fue de 10% en el HSR y 2,7% en el VON; la mayor diferencia corresponde al grupo menor de 750 gramos (HSR 41% vs VON 10,9%). El resultado comparativo de características generales de la población e indica dores de morbimortalidad seleccionadas se presenta en la tabla 1.
Características generales
La comparación de las características generales muestra al HSR con cifras en el cuartil superior de la red en uso de esteroides prenatales (prematuros < 34 semanas de edad gestacional) (HSR 91% vs VON 77%; percentil 90) y presencia de malformaciones congénitas (HSR 9% vs VON 5%; percentil 87). Solamente 3% de las unidades presentan tasas de partos múltiples iguales o inferiores al 10% observado en el HSR. Las tasas de control prenatal (98%, percentil 73), cesáreas (64%, percentil 28), y PEG (23%, percentil 73) se encuentran dentro del tercil medio de la red. El porcentaje de pacientes con APGAR < 3 al 1´ y 5 ´ fue mayor en el HSR con 32% y 17% comparado con un 25% y 9% en la red respectivamente. La proporción de pacientes a quienes no se le administraron maniobras de reanimación, ya sea con el criterio de no-viable o por condiciones óptimas al nacer fueron tres veces más altas en el HSR (22%, percentil 94, vs 7% en VON). Los resultados de indicadores seleccionados por categoría de peso se presentan en tabla 1.
Prácticas clínicas complicaciones y morbilidad
El diagnóstico de SDR se realizó en el 61% (percentil 17) de los ingresos a la unidad, una tasa menor al 74% del VON. La tasa de neumotórax fue del 4% que corresponde al percentil 46. La frecuencia en el uso de terapias respiratorias incluyendo suplemento con oxígeno, CPAP, y conexión a ventilación mecánica en algún momento durante la hospitalización, se encuentran en el rango IQ de la red. La implementación de CPAP nasal profiláctico es más frecuente en el HSR (52%, percentil 80) vs VON (35%), con tasas de uso en los percentiles más altos para los grupos de más bajo peso al nacer. Por otro lado, el porcentaje de recién nacidos conectados a VM después de CPAP profiláctico es mayor en el HSR 61% (percentil 75) comparado con el VON, tasa 35% y rango IQ para las unidades participantes entre el 29% y el 60% (tabla 1). La tasa de administración de surfactante presenta cifras dentro del rango IQ del VON para todos los grupos de peso, excepto para el grupo entre 501-750 g en quiénes la tasa de administración de surfactante fue de 45% correspondiendo al percentil 4 del VON. Con respecto a la proporción de pacientes con edad de administración superior a 2 horas, el valor observado en el HSR es de 37% que corresponde al percentil 85 de la red.
La prevalencia de patología pulmonar crónica definida por requerimiento de oxígeno a los 28 días, a las 36 semanas y según el algoritmo de EPC para el menor de 33 semanas de edad gestacional fue de 52%, 51% y 44% respectivamente. La tasa de requerimiento de oxígeno a los 28 días está dentro del rango IQ, no así el oxígeno a las 36 semanas, que corresponde al percentil 83 y el oxígeno utilizando el algoritmo de EPC corresponde al percentil 89. El porcentaje de pacientes dados de alta con oxígeno domiciliario fue 19% comparado con 15% para la red. Excepto por el grupo entre 501-750 g todos los demás grupos de peso presentan tasa en el cuartil superior.
Otras patologías de importancia como presencia de DAP (35%, percentil 49), ECN (4%, percentil 40), y ROP III y IV (5%, percentil 33) se encuentran dentro de los rangos IQ de la red. La frecuencia de cualquier hemorragia intraventricular (35%) y en su forma más severa 3 y 4 (16%) están por encima del percentil 75. En lo que respecta a la pa to logía infecciosa, la tasa de infección nosocomial (sepsis bacteriana y/o sepsis por Staphylococcus epidermidis) es 3% (percentil 12) comparado con 12% en la red. La tasa de sepsis por hongos fue de 1% en el HSR y 2% en la red. La frecuencia en uso de indometacina, cirugía por DAP y perforación intestinal es superior al percentil 75, no así cirugía por ECN y ROP los cuales se encuentran dentro de los rangos IQ del VON.
De los 124 recién nacidos, 58% (percentil 18) egresaron desde el HSR a sus casas, 24% fallecieron en el hospital (percentil 94) y 18% de los pacientes se transfirieron a otras instituciones. La evaluación de la sobrevida total del grupo, que incluye el grupo de transferidos a otros hospitales, se muestra en la tabla 1. Esta fue del 73% (percentil 4) comparada con 85% en el VON. Por grupo de peso, el único grupo con sobrevida dentro del rango IQ es el grupo con
peso al nacer entre 1.251 y 1.500 g. Con respecto a la nutrición al alta del HSR, 69% de los recién nacidos enviados a casa se fueron con alguna cantidad de leche materna (sólo leche materna 4%, leche materna y fórmula artificial 65%) comparado con 44% del VON (sólo leche materna 9%, leche y fórmula 35%).
Estadía hospitalaria
En pacientes con alta domiciliaria desde el HSR el promedio de estadía hospitalaria fue de 71,5 días comparados con 60,7 días en el VON. El percentil que corresponde a este valor indica que 89% de las unidades de la red presentan estancias iguales
o inferiores a la del HSR en el grupo que se envía a su casa. Por otro lado, en el grupo que fallece el promedio de estancia hospitalaria es inferior en 10 días comparado con el grupo de fallecidos del VON. Con respecto a los 22 pacientes transferidos a otras instituciones, la estadía hospitalaria para 15 recién nacidos que permanecieron en otros hospitales fue de 133 días (percentil 95) y en 6 que reingresaron a la unidad del HSR la estadía total fue de 130 días (percentil 93). El valor corregido con modelo de regresión múltiple reveló una estancia hospitalaria total para los sobrevivientes de 77 días (95% IC 72, 81) que corresponde al percentil 99; es decir que el 99% de las unidades tienen estancias hospitalarias más cortas después de corregir por mezcla de casos.
Morbilidad en sobrevivientes
Los principales indicadores de morbilidad presentes en el grupo que sobrevive se presentan en la tabla 2. Solamente la enfermedad pulmonar crónica, HIV severa y LPV son superiores al percentil 75. Un 33% de los sobrevivientes no presentaron ninguna morbilidad en los indicadores evaluados, esto corresponde al percentil 9 de la red.
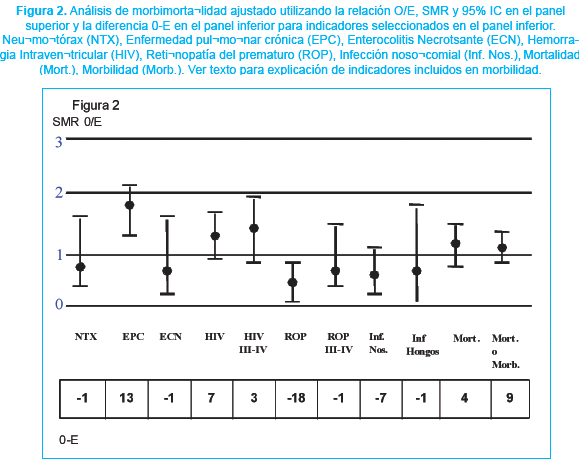
Análisis ajustado por riesgo
La figura 2 muestra el análisis O y E expresado como SMR (parte superior) y la diferencia resultante (parte inferior). Dentro de las enfermedades con valores observados superiores a los esperados la EPC destaca como la de peor desempeño alcanzando un SMR significativamente superior y un exceso de casos de 13. La presencia de HIV y HIV III-IV presenta diferencia O-E de 7 y 3 respectivamente con SMR que no alcanza a ser significativo al igual que mortalidad y la combinación muerte y morbilidad. La patología infecciosa incluyendo la ECN y la presencia de ROP son las de mejor comportamiento.
Discusión
La experiencia de “benchmarking” que se reporta de comparar trazadores epidemio lógicos de morbilidad y mortalidad de una población de recién nacidos de muy bajo peso al nacer tratados en un hospital del sistema público con unidades de recién nacidos de países desarrollados constituye la primera de este tipo realizada en Chile. Otros análisis similares, como el de la red de unidades de recién nacidos del cono sur (NEOCOSUR) al cual también pertenece el HSR, esta limitado a unidades de la región12. Los resultados ofrecen información útil sobre los indicadores de morbimortalidad que requieren mejorarse destacando la sobrevida total, HIV severa y LPV, enfermedad pulmonar crónica y estadías hospitalarias prolongadas. Otras causas de morbilidad importante como sepsis nosocomial, enterocolitis necro sante y ROP aparecen dentro de los rangos de la red. El análisis de los indicadores una vez ajustados por riesgo muestran solamente la EPC con relación O/E significativa mente superior. Con respecto a las prácticas clínicas destacan diferencias en reanimación en sala de parto, terapias respiratorias como uso de surfactante y CPAP profiláctico y tratamiento del DAP.
Los resultados de la información prenatal muestran un elevado número de pacientes con control prenatal y una elevada prevalencia del uso de corticoides prenatales, indicadores de calidad del cuidado perinatal que estarían a la altura de países desarrollados y reflejarían los avances del cuidado perinatal en Chile durante los últimos años destacados en una reciente publicación5. Otros datos interesantes lo constituyen la mayor prevalencia de malformaciones congénitas con pobre pronóstico vital y la menor proporción de embarazos múltiples en esta población. La presencia de leyes que penalizan el aborto comparado con países de Norteamérica y Europa, donde es permitido, explicaría una mayor prevalencia de malformaciones congénitas. La baja tasa de partos múltiples, aproximadamente 1/3 a la de la red, refl ejarían una población donde las técnicas de reproducción asistida no se emplean frecuentemente. Es reconocido que los embarazos múltiples incrementan el riesgo de prematurez13,14.
Los datos de reanimación en sala de partos muestran diferencias importantes principalmente en la proporción de RN en quienes no se administró soporte cardiorrespiratorio. Estas diferencias pueden ser consecuencias de diferencias en las políticas de reanimación del servicio, que limitan intervención a prematuros extremos con peso menor de 650 g y edad gestacional menor de 24 1/6 semanas. Lo anterior reflejaría además la baja sobrevida en el grupo de menor peso al nacer en el HSR con sólo 15% comparado con 55% en la red.
Los resultados del análisis de las prácticas clínicas relacionadas con el manejo de la patología pulmonar y la presencia de enfermedad pulmonar crónica se identifica como una de las áreas donde existe mayor diferencia con el VON. Los resultados en general refl ejan prácticas que favorecen el uso de CPAP temprano y no el surfactante profiláctico. El uso de CPAP como alternativa del surfactante profiláctico, se identifica como uno de los tratamientos propuestos dentro de prácticas clínicas de ventilación gentil para reducir daño pulmonar15,16. Sin embargo, la alta proporción de recién nacidos que requieren conexión a ventilación mecánica después de CPAP y la demora en la administración del surfactante comparado con las unidades del VON señalan un área que necesita evaluarse y mejorarse. Los efectos benéficos de la administración temprana de surfactante y la implementación de metodo logías dirigidas a disminuir el tiempo de administración han sido recientemente publicadas10,17.
La EPC se identificó como el indicador de morbilidad de mayor relevancia con un SMR significativamente superior al de la red y una diferencia O-E de 13 casos. La tasa de EPC de nuestro hospital es 2 veces superior a la observada en el percentil 25% de la red (HSR 46%, VON 16%). Más aún, la incidencia de O2 a las 36 semanas de 51% de edad postconcepcional es superior a la reportada en el ámbito nacional de 10 a 40%1. La EPC es una patología multifactorial que incrementa su prevalencia con el aumento de la sobrevida de los más pequeños. Así por ejemplo, la administración tardía de surfactante podría ser un factor contribuyente, aunque su relación con EPC no ha sido demostrada17. La preferencia por CPAP profiláctico y la baja prevalencia de patología infecciosa no estarían a favor de un incremento en la EPC. Otras morbilidades asociadas como DAP y neumotórax están dentro de los rangos de la red. El uso de corticoides post-natales, terapia que ha demostrado efecto en la prevención, es menos frecuente en el HSR lo cual podría explicar parte de las diferencias pero no en la magnitud encontrada. Por otro lado, diferencias en los criterios utilizados para definir la necesidad de oxígeno suplementario se menciona como una de las principales razones explicando la gran variabilidad en la prevalencia de EPC18. En nuestra unidad la necesidad de oxígeno suplementario se estableció en el periodo de análisis siguiendo el algoritmo recomendado por el comité de broncopulmonar del MINSAL en el programa de oxígeno domiciliario (www.minsal.cl). Este algoritmo se basa en la medición de saturometría continua en diferentes situaciones a todo prematuro menor de 1.500 g y/o < 32 semanas con criterios de alta y recibiendo menos de 1lt/min de O2 por naricera. La presencia de > 10% del periodo evaluado con saturaciones menores a 93% o al menos 1 episodio con saturación menor de 85% indica suplementación con O21. Recientemente el uso de una evaluación “fisiológica” para definir EPC demostró tener un efecto significativo en disminuir la variabilidad y la frecuencia de EPC a las 36 semanas en RNMBPN pertenecientes a la red de unidades del Nacional Institute of Child Health and Human Development. Aunque los criterios que definen una oxigenación óptima no han sido establecidos, el resultado de este estudio plantea la necesidad de evaluar nuestras practicas clínicas para definir necesidad de oxígeno19,20 .
La menor incidencia de infecciones noso comiales (hemocultivo positivo) fue un resultado positivo del HSR. Aunque un bajo rendimiento de los hemocultivos puede ser una explicación, la presencia de una baja incidencia de ECN, enfermedad usualmente asociada a un pobre control de infecciones, estaría a favor de un control adecuado de las infecciones. Durante los últimos dos años se han implementado políticas de control de infecciones intra-hospitalarias que incluyen educación y control del lavado de mano, uso de clorhexidina y colocación de dispensadores de alcohol gel al lado de todas las cunas de cuidado intensivo que facilitarían el cumplimiento de las normas y podrían ser responsables de un buen desempeño en esta área21. Una mayor prevalencia de nutrición con leche materna, como se puede inferir de información del uso de leche materna al alta, HSR 69% vs 44% en el VON, podría explicar los buenos resultados en infecciones, principalmente en ECN.
La menor sobrevida del grupo total destaca dentro de las áreas que requieren evaluarse y mejorarse. El análisis ajustado por riesgo, que identifica un exceso de sólo 4 muertes en el HSR, sugiere una población de mayor riesgo como causa del exceso de mortalidad. Una mayor proporción de recién nacidos dentro del grupo de menor peso, con malformaciones congénitas severas, PEG, y con APGAR < 3 al 1´ sustentan un mayor riesgo. Adicionalmente, nuestros mejores resultados de sobrevida en la misma población en años previos, 80% en el 2002 y 81% en el 2003, sustentarían un exceso de riesgo en el 2004. A lo anterior se suma la política de la unidad de no intervenir en la población con peso inferior a 650 gramos y edad gestacional < 24 1/6 semanas. Sin embargo, preocupa niveles bajos de sobrevida en grupos de menor riesgo nacidos con peso > de 750 g. Con indicadores de prácticas antenatales como cuidado prenatal y uso de corticoides prenatales dentro de rangos óptimos, no se anticipan intervenciones ante natales que impacten en la sobrevida, diferentes a mantener los niveles de cobertura alcanzados. Especial atención debería colocarse entonces a evaluar prácticas relacionadas con monitoreo durante el parto y la toma de decisiones con respecto a la vía del parto; reanimación en sala de parto, uso de surfactante y manejo ventilatorio, regulación de temperatura, manejos de hipotensión y drogas vaso-activas, manejo del DAP, entre las más relevantes. Mejoría en estas áreas también impactarían en mejorar la morbilidad asociada principalmente a HIV y EPC en los pacientes que sobreviven.
La baja prevalencia de cualquier ROP se explicaría por un subdiagnóstico de los grados más leves y una menor sobrevida en los grupos de mayor riesgo de ROP, más que una diferencia real con el VON. Sin embargo, nuestra incidencia de ROP umbral y la necesidad de cirugía estaría dentro del rango de la red.
La estancia hospitalaria prolongada se identifica como uno de los indicadores con peor desempeño de nuestra unidad, con 99% de las unidades con tiempos de hospitalización en sobrevivientes menores que los nuestros, aún después de corregir por diferencias en la mezcla de casos. La importancia del problema se puede resaltar en términos de exceso de costos. Así por ejemplo, sólo en costo día de hospitalización, el promedio de 11 días más de hospitalización observados en 72 pacientes con alta domiciliaria desde la unidad y de 60 días más en 22 pacientes trasladados y dados de alta desde otras instituciones o del mismo hospital cuando reingresan suman un total de 1.320 días camas. Esto representan en costo día cama aproximadamente $106 millones de pesos al año (Arancel FONASA día cama intermedio de URN de $ 50.000, año 2005). Esto sin incluir otros costos médicos directos relacionados con uso de oxígeno, medicamentos, entre otros, y costos indirectos para los padres como gastos de transporte, alimentación, lucro cesante etc. Lo anterior enfatiza la necesidad de disminuir la morbilidad relacionada a la presencia de EPC, la cual se ha reportado como una causa importante de hospitalizaciones prolongadas, principalmente en el grupo de menos de 1.000 g22. Otros factores no relacionados con las prácticas médicas que pueden afectar la estancia hospitalaria como dificultad para trasladar pacientes a servicios pediátricos, demora en obtener oxígeno domiciliario, problemas sociales entre otros podrían tener un rol en explicar hospitalizaciones prolongadas y ameritan ser evaluados.
Una de las limitaciones de la validez de análisis comparativos de indicadores ha sido la dificultad para corregir por diferencias en riesgo (mezcla de casos) entre las unidades participantes23-25 además de la imprecisión de los resultados (CI amplios) principalmente en unidades con escaso número de participantes. El análisis ajustado del VON, que incluye la relación y diferencia de O y E, se obtiene sobre la base de un modelo multi variado obtenido de todos los ingresos sobre un periodo de 3 años, (población benchmarking) y corrige además por el número de ingresos de la unidad utilizando una técnica de reducción (“shrinkage”). Lo anterior permite un mayor poder de precisión en la evaluación de las diferencias de los centros y por lo tanto, da mayor confia bilidad en la información.
La creación de redes de unidades de cuidado intensivo neonatal que permiten la implementación de prácticas de “bench marking” es considerado una práctica con gran potencial en mejorar la sobrevida y disminuir la morbilidad del recién nacido de 6,9,26 bajo peso al nacer en la era post-surfactante. Las unidades de recién nacidos chilenas han alcanzado desarrollos tecnológicos que la ubican en el ámbito de países desarrollados, y por lo tanto, su patrón de comparación (benchmarking) debería dirigirse a unidades con mejores indicadores. La experiencia aquí publicada de un hospital del sistema público sugiere evaluar la participación en el VON de otras unidades Chilenas, y aprovechar así las ventajas que ofrece no sólo pertenecer si no también aprender de una red consolidada con aproximadamente 38.000 registros al año que registra información de morbimortalidad relevante, que dispone de metodologías estandarizadas y fáciles de implementar, que ofrece además análisis estadísticos de calidad fáciles de interpretar y experiencia en el desarrollo de actividades dirigidas a mejorar la calidad del cuidado neonatal.
Referencias
1. Palomino MA, Morgues M, Martínez F: Mana gement of infants with chronic lung disease of prematurity in Chile. Early Hum Dev 2005; 81: 143-9. [ Links ]
2. Szot M: Mortalidad infantil en Chile: 1989-1998. Rev Chil Pediatr 2002; 73: 164-8. [ Links ]
3. Kaempffer AM, Medina E: Análisis de la mortalidad infantil y factores condicionantes: Chile 1998. Rev Chil Pediatr 2000; 71: 405-12. [ Links ]
4. Morgues M, HenrÍquez MT, Tohá D, et al: Sobrevida del niño menor de 1 500 g en Chile. Revista Chilena de Obstetricia y Ginecología 2002; 67: 100-15. [ Links ]
5. González R, Merialdi M, Lincetto O, et al: Re duc tion in Neonatal Mortality in Chile Between 1990 and 2000. Pediatrics 2006; 117: e949-e54.
6. Rogowski JA, Staiger DO, Horbar JD: Variations In The Quality Of Care For Very-Low-Birthweight Infants: Implications For Policy. Health Aff 2004; 23: 88-97. [ Links ]
7. Horbar JD: The Vermont Oxford Network: evidence-based quality improvement for neona tology. Pediatrics 1999; 103: 350-9. [ Links ]
8. Girish SV, Leaf AA: International benchmarking in neonatal intensive care: the Vermont-Oxford Network. Clinical Governance Bulletin 2003; 3: 8-10. [ Links ]
9. Sankaran K, Chien LY, Walker R, Seshia M, Ohlsson A, Lee SK: Variations in mortality rates among Canadian neonatal intensive care units. CMAJ 2002; 166: 173-8. [ Links ]
10. Horbar JD, Carpenter JH, Buzas J, et al: Colla borative quality improvement to promote evidence based sur factant for preterm infants: a cluster randomised trial. BMJ 2004; 329: 1004. [ Links ]
11. Ayne NR, Carpenter JH, Badger GJ, Horbar JD, Rogowski. J: Marginal increase in cost and excess length of stay associated with nosocomial bloodstream infections in surviving very low birth weight infants. Pediatrics 2004; 114: 348-55. [ Links ]
12. Very-low-birth-weight infant outcomes in 11 South American NICUs. J Perinatol 2002; 22: 2-7. [ Links ]
13. Martin JA, Kochanek KD, Strobino DM, Guyer B, MacDorman MF: Annual summary of vital statistics 2003. Pediatrics 2005; 115: 619-34. [ Links ]
14. Luke B, Martin JA: The rise in multiple births in the United States: who, what, when, where, and why. Clin Obstet Gynecol 2004; 47: 118-33. [ Links ]
15. Burch K, Rhine W, Baker R, et al: Implementing potentially better practices to reduce lung injury in neonates. Pediatrics 2003; 111: e432-e6. [ Links ]
16. Upadhyay A, Deorari AK: Continuous positive airway pressure - a gentler approach to ventilation. Indian Pediatr 2004; 41: 459-69. [ Links ]
17. Soll RF, Morley CJ: Prophylactic versus selective use of surfactant in preventing morbidity and mortality in preterm infants. Cochrane. Database. Syst Rev 2001; CD000510. [ Links ]
18. Bancalari E, Claure N, Sosenko IR: Broncho pulmonary dysplasia: changes in pathogenesis, epidemiology and definition. Semin Neonatol 2003; 8: 63-71. [ Links ]
19. Alsh M, Engle W, Laptook A, et al: Oxygen delivery through nasal cannulae to preterm infants: can practice be improved? Pediatrics 2005; 116: 857-61. [ Links ]
20. Walsh MC, Yao Q, Gettner P, et al. Impact of a phy siologic definition on bronchopulmonary dys plasia rates. Pediatrics. 2004;114: 1305-11. [ Links ]
21. Bischoff WE, Reynolds TM, Sessler CN, Edmond MB, Wenzel RP: Handwashing compliance by health care workers: The impact of introducing an accessible, alcoholbased hand antiseptic. Arch Intern Med 2000; 160: 1017-21. [ Links ]
22. Michael CC, Oh W, McDonald S, et al: Prolonged hospital stay for extremely premature infants: risk factors, center differences, and the impact of mortality on selecting a bestperforming center. J Perinatol 2005; 25: 650-5. [ Links ]
23. Richardson D, Tarnow-Mordi WO, Lee SK: Risk Adjustment for Quality Improvement. Pediatrics 1999; 103: e255. [ Links ]
24. Tyson J, Kennedy K: Variations in mortality rates among Canadian neonatal intensive care units: interpretation and implications. CMAJ 2002; 166: 191-2. [ Links ]
25. Marshall G, Tapia JL, D’Apremont I, et al. A new score for predicting neonatal very low birth weight mortality risk in the NEOCOSUR South American Network. J Perinatol 2005; 25: 577-82.
26. Brown MS, Ohlinger J, Rusk C, Delmore P, Ittmann P: Implementing potentially better practices for multidisciplinary team building: creating a neonatal intensive care unit culture of collaboration. Pediatrics 2003;111: e482-e8. [ Links ]