Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Revista de la Sociedad Boliviana de Pediatría
On-line version ISSN 1024-0675
Rev. bol. ped. vol.43 no.3 La Paz Aug. 2004
ARTICULOS DEL CONO SUR - ARGENTINA
Validación de la prueba nacional de pesquisa de trastornos de desarrollo psicomotor en niños menores de 6 años(1)
Pascucci MC1, Lejarraga H2, Kelmansky D3, Álvarez M4, Boullón M5, Breiter P6, Breuning S6, Brik G6, Campany L7, Contreras M5, Convertini G6, Cugnasco I5, Czornyj L8, D'Anna C4, Echeverría H5, Estévez E5, Farizano M7, Fejerman N8, Frankel J7, Jaitt M4, López B9, Manzitti J9, Martín H8, Medina C10, Moretti J11, Navoni MJ10, Patín D3, Prieto ME6, Segura M8, Salvia M4, Prozzi V2, Salamancco G9, Splívalo G11 y Waisburg H5
1. Hospital Nacional de Pediatría "Prof. Dr. Juan P. Garrahan"(HNPJG). Servicio de Crecimiento y Desarrollo. Adscripto del Servicio Nacional de Rehabilitación y Promoción de la Persona con Discapacidad. Ministerio de Salud de la Nación.
2. (HNPJG). Servicio de Crecimiento y Desarrollo. Centro Colaborativo de OMS.
3. Instituto de Cálculo. Facultad de Ciencias Exactas de la U.B.A.
4. (HNPJG). Residentes.
5. (HNPJG). Servicio de Clínicas Interdisciplinarias.
6. (HNPJG). Servicio de Otorrinolaringología.
7. (HNPJG). Area de Consultorio de Bajo Riesgo.
8. (HNPJG). Servicio de Neurología.
9. Htal. de Niños "Dr. Ricardo Gutiérrez". Consultorio de Niños Sanos.
10. (HNPJG). Servicio de Oftalmología.
11. (HNPJG). Servicio de Salud Mental.
Correspondencia: Dr. Horacio Lejarraga.
Servicio de Crecimiento y Desarrollo.
Hospital Nacional de Pediatría "Prof. Dr. Juan P. Garrahan".
Combate de los Pozos 1881. (1245) Ciudad de Buenos Aires.
(1) Artículo original de Argentina. Publicado en Archivos Argentinos de Pediatría, 2002; 100:374-85 y que fue seleccionado para su reproducción en la VIII Reunión de Editores de Revistas Pediátricas del Cono Sur. Brasil 2003.
Resumen
Introducción. El uso de una prueba de pesquisa en los primeros años de vida permite la detección temprana de retrasos en el desarrollo psicomotor y su tratamiento oportuno. En la Argentina contamos con una Prueba Nacional de Pesquisa preparada en base a un estudio nacional. El objetivo del trabajo fue validar la prueba, comparando sus resultados con evaluaciones diagnósticas, realizadas en forma simultánea por varios servicios del Hospital Garrahan.
Pacientes y métodos. Se seleccionó una muestra de 106 niños de 0 a 5,99 años que concurrían al área de bajo riesgo del Hospital. Se realizaron los siguientes estudios diagnósticos: evaluación del desarrollo psicomotor (Bayley II), examen neurológico, salud mental, coeficiente intelectual (Wechsler, Terman), conducta adaptativa (Vineland), lenguaje (prueba de Gardner receptiva y expresiva, ITPA), audición (emisiones otoacústicas, audiometría tonal, PEAT), examen visual. Se utilizó el DSM-IV como referencia de trastornos del desarrollo. Se evaluó la sensibilidad y especificidad obtenidas según la aplicación de diferentes puntos de corte (número de ítems fracasados).
Resultados. El mejor punto de corte se estableció en un ítem tipo A o 2 tipo B, con una sensibilidad del 80%, especificidad: 93%, valor predictivo positivo: 94%, valor predictivo negativo: 77%, porcentaje de coincidencia: 85%. Fue inesperada la elevada prevalencia de problemas de desarrollo encontrada en la muestra: 57%. La prueba es capaz de detectar problemas en las cuatro áreas del desarrollo, incluidos trastornos del lenguaje.
Conclusión. Los resultados confirman a la Prueba Nacional de Pesquisa como un instrumento válido para ser usado en el primer nivel de atención para el reconocimiento de niños con sospecha de sufrir trastornos del desarrollo. Asimismo, el trabajo de información permite establecer diferentes puntos de corte y constituye un instrumento útil para su aplicación en la práctica pediátrica.
Palabras clave:
Arch Argent Pediatr 2002; 100: 374-85: Pesquisa, desarrollo psicomotor, discapacidad, validación.
Summary
The use of a screening test in the first years of life allows the early detection of delays of psychomotor development and its treatment, thus contributing to improve the prognosis of the child with special needs. In Argentina, a screening test for detecting developmental problems in children under 6, made with local children and data is available (PRUNAPE). A validation procedure for this test was carried out on 106 children attending at low risk outpatient clinic in Hospital Garrahan.
The test was administered to the children together with a battery of diagnostic examinations and studies, performed by experienced specialists from different Hospital services: psychomotor development, neurology examination, mental health, intellectual quotient (Wechsler, Terman), adaptive behaviour (Vineland), language (Gardner expressive and receptive, ITPA), hearing (otoacustic emissions, audiometry, BERA), vision. The DSM IV was used as a reference for developmental problems. Using as a failure criterion to the PRUNAPE, the failure of performing correctly one type A item or two type B item, sensitivity of the test was 80%, specificity, 93%; positive predictive value, 95%; negative predictive value, 77%; overall agreement, 85%. A very high prevalence of developmental problems was found: 57%. PRUNAPE was found to be capable of detecting a wide range of problems. These results confirm PRUNAPE as a valuable instrument for early detection of developmental problems in paediatric practice at the primary care level.
Key words:
Arch Argent Pediatr 2002; 100: 374-85: screening test, psychomotor development, validation, handicapped children.
Introducción
Los trastornos del desarrollo constituyen un grupo importante de problemas pediátricos, entre los que se encuentran los problemas del lenguaje, retraso mental, hipoacusias, trastornos visual es, etc. La importancia dada a este grupo de problemas es creciente(1-3) debido al incremento de su prevalencia relativa entre los problemas de salud infantil, al punto de que forman parte del grupo de trastornos denominados "la nueva morbilidad". La mayoría de estos problemas de desarrollo pueden ser causa de discapacidad en la vida adulta, y está probado que su detección temprana permite, en muchos casos, aplicar acciones terapéuticas y de apoyo que mejoran sustancialmente su evolución(4-9). Para llevar a cabo la detección oportuna de estos problemas es útil y necesario someter al niño a pruebas objetivas, diseñadas especialmente para su detección, llamadas de pesquisa, destinadas a ser aplicadas en consultorios de pediatría general, jardines de infantes, etc. Como todos los estudios desarrollados para este fin, se trata de pruebas sencillas destinadas a detectar individuos probablemente enfermos en una población presuntamente sana.(10) Se han confeccionado pruebas de este tipo en muchos países,(11-26) pero estos instrumentos requieren siempre ser sometidos a pruebas de validación antes de ser implementados. Usar una prueba sin conocer su sensibilidad y especificidad es tan peligroso como el uso de cualquier otro instrumental o intervención médica sin esta información esencial.
Entre 1988 y 1994, el Servicio de Crecimiento y Desarrollo del Hospital Nacional de Pediatría "Prof. Dr. Juan P. Garrahan", convocó a más de 200 pediatras que llevaron a cabo la evaluación del desarrollo psicomotor de 3.573 niños sanos de todo el país.(27) Como resultado de este trabajo, se logró la construcción de un verdadero instrumento que tomó el nombre de Prueba Nacional de Pesquisa (PRUNAPE).(28-35) Esta prueba ya ha comenzado a aplicarse en muchos ámbitos del país. No obstante, antes de recomendar su uso generalizado, debería cumplir con las características descriptas para las pruebas de pesquisa y que constituyen su validación.
El objetivo de este artículo es presentar los resultados de las pruebas de validación a las que fue sometida la PRUNAPE, que incluyen la evaluación de la sensibilidad, especificidad y valores predictivos, información esencial para su recomendación a nivel nacional como prueba de pesquisa de trastornos del desarrollo.(36-45)
Material y Métodos
La Prueba Nacional de Pesquisa (PRUNAPE)
La PRUNAPE es un conjunto de ítems de desarrollo estandarizados en niños sanos de 0 a 5,99 años y graficados en barras que representan los percentilos 25, 50, 75 y 90 de la edad de cumplimiento de tales ítems.(29) Para aplicar la prueba, primeramente se calcula la edad cronológica o corregida (en caso de que su edad gestacional sea inferior a 40 semanas y por debajo de los 2 años). Luego de trazar sobre el gráfico la línea de la edad cronológica, quedan delimitados dos tipos de pautas: aquellas cuyo borde derecho (percentilo 90°) se encuentra completamente a la izquierda de la línea, denominadas de tipo A, y las pautas que son atravesadas por la línea en la zona sombreada de la barra (percentilos 75° a 90°), que son las de tipo B. El incumplimiento de una pauta de tipo A es siempre de mayor riesgo que el incumplimiento de una pauta de tipo B, ya que, por definición de percentilo,(35) las primeras son aprobadas por más del 90% de la población general. En el presente trabajo y en todos los niños estudiados, se tomaron tres pautas del tipo A por cada una de las áreas y todas las del tipo B que son atravesadas por la línea de edad, comenzando por cualquiera de las cuatro áreas en las que se encuentra dividida la prueba y sin orden preestablecido.(29) Si un niño fracasaba en una de las pautas ubicadas a la izquierda de la línea de edad se continuaron tomando pautas de edades inferiores hasta completar tres aprobadas en cada una de las cuatro áreas. Todos los pacientes que fracasaban en alguna pauta de la PRUNAPE, fueron citados nuevamente en un promedio 15 días después para repetir la prueba. El fracaso o aprobación de cada pauta se registraron debidamente en las planillas usadas a tal fin. En todos los casos, la misma profesional, con experiencia en la toma de pruebas de este tipo y autora del presente trabajo (MCP) aplicó la prueba de pesquisa. Con posterioridad, los niños fueron sometidos a las pruebas diagnósticas (véase más adelante).
Inicialmente, ni los padres ni el equipo encargado de los estudios diagnósticos recibían información sobre el resultado de la prueba de pesquisa. Los padres recibieron la información sobre las evaluaciones de la pesquisa y diagnósticas al final de su participación, así como también de la conducta a seguir en cada caso.
Muestra de estudio
La muestra de estudio se obtuvo en el consultorio de Bajo Riesgo del Hospital Garrahan. A este consultorio concurren niños derivados desde el área de Orientación, que es el primer contacto del paciente con el Hospital. Son derivados los niños con patología menor, generalmente estacional, con evolución predecible, sin enfermedad crónica de fondo, que en la mayoría de los casos no requieren estudios complementarios.(46) Entre los cuadros más frecuentes que se ven en este consultorio se incluyen, por ejemplo, las infecciones agudas de vías respiratorias altas, problemas de piel, etc. Se dieron instrucciones a los médicos que atienden este consultorio, de seleccionar un niño por día (el primero identificado en ese día), que llenara los criterios de inclusión. En ocasiones, los médicos del consultorio de bajo riesgo estaban muy ocupados en la tarea asistencial y la selección fue hecha personalmente por uno de nosotros (MCP).
A los fines de contar con niños de todas las edades dentro del rango de 0 a 5,99 años, se dividió a este rango en 6 intervalos, de 0,01 a 1,00 años (23 niños), de 1,01 a 2,00 (18), de 2,01 a 3,00 (12), de 3,01 a 4,00(15), de 4,01 a 5,00 (21) y de 5,01 a 5,99 (17), cuidando de que hubiera en cada intervalo un mínimo de cuatro niños y un máximo de 12. Cuando se alcanzaba este número máximo, se cancelaba el reclutamiento de niños de ese intervalo etario. Los criterios de inclusión fueron los siguientes: todo paciente que presentó la edad requerida según el protocolo (menor de 5,99 años) y que no poseía ninguna de las condiciones de exclusión (véase más adelante). Se incluyeron niños con peso de nacimiento inferior a 2.500 g en un porcentaje aproximado del 10% debido a que esa es la cifra de bajo peso de nacimiento en la Argentina.(47) También se incluyeron gemelares y adoptados. Los criterios de exclusión fueron: presencia de enfermedad crónica asociada con retraso de desarrollo, como parálisis cerebral, síndromes malformativos y enfermedades agudas el día del examen, que impidieran la correcta evaluación de su desarrollo, tales como síndromes febriles, otitis, etc.
Ingresaron inicialmente al protocolo de investigación 132 niños, el máximo número que se pudo obtener con los recursos humanos disponibles. De ellos, fueron excluidos 26 (19,6%) por las siguientes causas: en dos (1,5%) por falta de colaboración del niño en la realización de las pautas de desarrollo desde el inicio de la prueba y luego de varios intentos. Uno de los pacientes (0,75%) fue excluido debido a que fue derivado del interior del país para realizar la PRUNAPE con diagnóstico de probable retraso madurativo (véanse las condiciones de exclusión). La exclusión de estos pacientes no alteró de ningún modo los resultados estadísticos del trabajo.(36) Los 23 pacientes restantes (17,4%) fueron excluidos por cumplimiento parcial del protocolo de estudios diagnósticos. Las causas del incumplimiento se vincularon a dificultades prácticas, como falta de tiempo de la madre para concurrir los días establecidos por diferentes motivos (trabajo, escuela o enfermedad de los otros hijos, etc.) y la falta de disponibilidad de tiempo en los diferentes servicios del hospital para llevar a cabo los estudios diagnósticos (genético, ambliopía, sordera, microcefalia, enfermedad neurológica, infección de SNC, etc.). La muestra final de estudio fue de 106 niños (53 varones y 53 mujeres) de 0 a 5,99 años, con 23 menores de 1,01 años; 18 de 1,01 a 2,00; 12 de 2,01 a 3,00; 15 de 3,01 a 4,00; 21 de 4,01 a 5,00 y 17 mayores de 5,00 años.
Ruta de los pacientes
Todos los niños seleccionados fueron inicialmente entrevistados en el Servicio de Crecimiento y Desarrollo (C y D), explicándose a los padres los objetivos del trabajo, su importancia y los estudios a los que el niño iba a ser sometido en caso de aceptación. Si los padres aducían limitaciones económicas para participar, se le entregaba la suma de $ 5, 10 o 15 en concepto de viáticos, según la distancia de residencia y el tiempo que debían pasar en el Hospital. La gran mayoría de los padres recibieron este viático.(36,48) Todos los padres firmaron el consentimiento informado, preparado con la colaboración de la Dirección de Asuntos Legales y el Comité de Etica del Hospital Garrahan. En el Servicio de C y D se recogió la siguiente información: datos personales, antecedentes perinatales, antecedentes personales, indicadores de necesidades básicas insatisfechas (NBI),(49) nivel de educación materna, trabajo del padre. Luego de esto, se aplicó la Prueba Nacional de Pesquisa, y después de ella los niños se remitieron a los servicios mencionados más adelante, a los efectos de administrarles los estudios diagnósticos. Como paso final, los niños volvían a C y D a los fines de registrar todos los resultados y, en caso de haberse detectado algún problema de desarrollo, organizar la atención médica correspondiente.
Administración de la PRUNAPE
Se administró la PRUNAPE a los 106 participantes. A cada niño se le tomaron los ítems indicados por la prueba, incluyéndose en esta evaluación tanto los del tipo A como los del tipo B. Los criterios de aprobación y fracaso de cada ítem se precisaron en detalle en el manual correspondiente.(29) Todos los pacientes que fracasaban en algún ítem de la PRUNAPE, fueron citados nuevamente, en promedio, en 15 días para efectuar una nueva toma de toda la prueba. El resultado del cumplimiento de cada ítem se registró debidamente, sin tomarse decisión alguna sobre el número de ítems fracasados necesarios para definir si un niño aprobaba o no la prueba. Luego de la toma de la PRUNAPE, el niño era acompañado por los autores de este trabajo a los distintos servicios del Hospital a realizar los estudios diagnósticos.
Estudios diagnósticos
Una vez finalizada la administración de la PRUNAPE, el paciente fue acompañado en forma sucesiva a cada uno de los servicios del Hospital para practicarle los estudios diagnósticos previstos. Los especialistas, que no recibían información alguna acerca del resultado de la pesquisa, eran profesionales de planta del hospital de reconocida experiencia clínica. A los fines de la validación, los resultados de los estudios diagnósticos se clasificaron como normales o patológicos. Todos los estudios diagnósticos requeridos se efectuaron en el Hospital Garrahan por cuenta y cargo de esta institución. El informe final de los estudios se entregó por escrito a los padres, junto con los estudios e interconsultas realizados. Los casos patológicos y según el nivel de complejidad de la patología, se trataron en el Hospital Garrahan o en el centro de derivación correspondiente. La definición de problemas de desarrollo se realizó teniendo en cuenta la bibliografía internacional(43-45) y los criterios establecidos en base al DSM-IV, referencia universalmente aceptada.(50)
Desarrollo psicomotor, coeficiente intelectual y conducta adaptativa. Se evaluaron en el Servicio de Clínicas Interdisciplinarias. En los niños menores de 3,5 años, se aplicó la prueba de Bayley II;(51) el paciente se clasificó como patológico cuando obtuvo un puntaje en uno de los dos índices (Mental y Psicomotor) por debajo de 2 desvíos estándar (69 puntos o menos). En los niños de 3,5 a 4,0 años, el coeficiente intelectual se evaluó con la prueba de Terman(52) y en los de 4,01 a 5,99 años, con la prueba de Inteligencia para Preescolares de Wechsler (WPPSI).(53) En los de 3,5 años o mayores se evaluó la conducta adaptativa con la prueba de Vineland.(54) Se consideró patológico un puntaje obtenido por debajo de 2 desvíos estándar de la prueba de origen (media: 100 puntos, 1 DE: 15 puntos). El diagnóstico de retraso mental se realizó en todos los pacientes que presentaron un coeficiente intelectual por debajo de 2 DE (de la prueba de origen) y una de las áreas de la prueba de Vineland con resultado patológico.(50)
Lenguaje. Se evaluó en todos los niños del grupo de 3,51 a 5,99 años en el Servicio de Clínicas Interdisciplinarias. Se seleccionaron pruebas formales y observaciones clínicas del comportamiento espontáneo. Las pruebas empleadas fueron: Prueba de Gardner Receptiva de figura-palabra,(55) punto de corte: 2 DE del esperado para la edad cronológica corregida (según el estándar). Prueba de Gardner Expresiva de figura-palabra,(56) punto de corte: 2 DE del esperado para la edad cronológica corregida. Prueba de Habilidades Psicolingüísticas (ITPA)(57) con la finalidad de evaluar áreas o subniveles (lexical, morfoló-gico, sintáctico, fonológico y pragmático) se utilizó algunas de las subescalas de la ITPA, en versión para hispanoparlantes de TEA, cuya extensión hace ardua la aplicación de la escala completa.
Examen neurológico completo. Se llevó a cabo en el Servicio de Neurología, por profesionales con considerable experiencia clínica. El paciente se clasificó como patológico si presentaba algún signo clínico o estudio anormal para su edad.
Cuando el especialista lo consideró necesario se requirieron estudios complementarios como tomografías computadas, resonancias magnéticas, potenciales evocados, etc.(58) Se utilizaron los criterios de normalidad y patología del DSMIV.(50)
Evaluación de salud mental. Se evaluó en el Servicio de Salud Mental. En todos los niños se realizó una entrevista de aproximadamente 60 minutos de duración, de acuerdo con un formulario orientador sobre los temas a tratar (sueño, juegos, alimentación, mascotas, etc.) Se consideró patológico si cumplía todos los criterios requeridos por el DSM-IV.(50,59)
Evaluación de la audición. Se realizó en el Servicio de Otorrinolaringología del Hospital. En los niños menores de 2 años se utilizó como instrumento inicial el registro de emisiones otoacústicas.(60,61) Cuando el resultado de las otoemisiones acústicas se consideró dudoso o patológico, se efectuaron potenciales evocados de tronco encefálico.(58) Si el paciente era colaborador, sobre todo a partir de los 2 años, fue evaluado con audiometría de tonos puros (a través del juego).(62-66) El paciente se clasificó como patológico si presentaba, como mínimo, el diagnóstico de hipoacusia leve de un oído y moderada del otro. Los pacientes con hipoacusias leves unilaterales o bilaterales, independientemente de su origen, no se incluyeron en el trabajo como patológicos.
Evaluación de la visión. La realizaron oftalmólogos de planta del Servicio de Oftalmología del Hospital. Se realizó examen de actitud visual, reflejos rojo, de convergencia y pupilares, versiones, cover test, uncover test, cover test alternado, cover test muy cercano, biomicrosco-pia, agudeza visual y refracción con ciclopejía. La valoración de la agudeza visual con métodos convencionales se realizó, según la colaboración del paciente, aproximadamente desde los 2 años y medio, con la cartilla de Lighthouse para lejos y cerca, o el cartel de Snellen.(67,68) Se consideró patológico todo paciente que, según el criterio clínico, presentaba un vicio de refracción o estrabismo que pudiera afectar el desarrollo psicomotor.
Asistencia de los pacientes
Al finalizar los estudios diagnósticos, que en general requirieron, en promedio, 2 a 3 días de concurrencia al Hospital, se realizaron informes finales por escrito a los padres, junto con los estudios e interconsultas realizadas. Los casos patológicos se trataron en el Hospital o en el centro asistencial convenido con los pacientes, según el grado de complejidad del problema.
Métodos de validación de la PRUNAPE
Pesquisa es la detección de individuos probablemente enfermos en una población presuntamente sana; diagnóstico, en cambio, es la caracterización de la enfermedad con miras a efectuar un tratamiento.(29)
La validación de la prueba consiste en la evaluación de la relación entre los resultados de la pesquisa y los de las pruebas diagnósticas. Hay cuatro resultados posibles: casos positivos por pesquisa y positivos por diagnóstico (a), positivos por pesquisa y negativos por diagnóstico (b), negativos por pesquisa y positivos por diagnóstico (c), y negativos por pesquisa y por diagnóstico (d). La fórmulas y resultados posibles de acuerdo a la literatura(69-72) son: sensibilidad (Se)= a/a + c; especificidad (Es)= d/b + d; valor predictivo positivo (VPP)= a/a + b; valor predictivo negativo (VPN)= d/c + d; proporción de falsos positivos (FP)= b/a + b; proporción de falsos negativos (FN)= c/c+d; porcentaje de coincidencia (PC)= a + d/a + b + c + d; y coeficiente Kappa (K), que mide las diferencias de las coincidencias con respecto a las que se obtendrían por azar = proporciones de coincidencias observadas proporciones de coincidencias esperadas/1 proporciones de coincidencias esperadas.(73)
Puntos de corte de la PRUNAPE
En el presente trabajo, se entiende por punto de corte al número de ítems de la PRUNAPE en los que un niño debe fracasar para ser clasificado como sospechoso. Se trata del mismo concepto que el establecimiento de un percentilo determinado en un gráfico de crecimiento para definir la baja estatura.(35) Para establecer este punto de corte, una vez que se contó con los resultados de la PRUNAPE y de los estudios diagnósticos de los 106 niños estudiados, se calculó la sensibilidad (S) y la especificidad (E) que se obtendría si se estableciera como límite de normalidad el fracaso de un ítem de la PRUNAPE, de dos ítems, de tres, y así sucesivamente. Se calcularon estos dos indicadores (S y E) para los ítems tipo A, B y para ambos ítems combinados. A los fines de establecer el resto de los indicadores de validez, se seleccionó el punto de corte que brindaría mejores valores de sensibilidad y especificidad. Los programas empleados fueron Epidat(70) y Epistat.(72)
RESULTADOS
Los resultados de este trabajo se muestran en tres partes: el establecimiento de puntos de corte, la validación y el perfil de los problemas de desarrollo detectados. La muestra final está constituida por 106 niños y su composición se ha detallado en material y métodos.
Establecimiento de puntos de corte
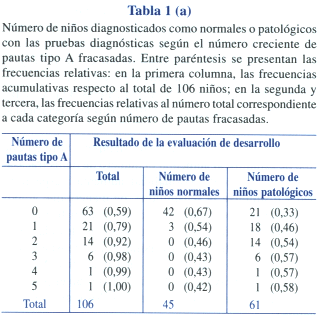
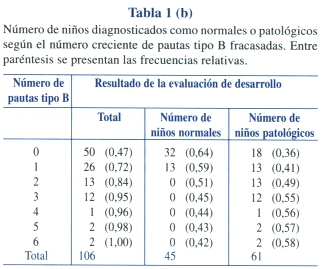
La Tabla 1 (a y b) muestra el número y porcentaje de niños que fracasó en una, dos, tres y más pautas tipos A y B de la PRUNAPE en toda la muestra y los resultados de las pruebas diagnósticas en cada subgrupo. De acuerdo con lo esperado, hay un número total decreciente de niños normales a media que aumenta el número de pautas fracasadas. A mayor número de pautas fracasadas, aumenta la frecuencia relativa de niños con resultados patológicos en las pruebas diagnósticas. También puede observarse que hay niños que no fracasan en ninguna pauta tipo A, pero que tienen resultados patológicos en las pruebas diagnósticas (21 niños de un total de 61). Por otro lado, a partir del fracaso en 2 pautas tipo A o más, todos los niños tienen estudios diagnósticos patológicos.
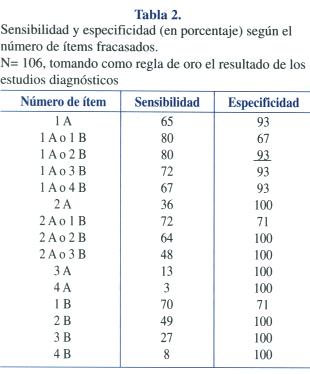
Con estos resultados, se calculó la sensibilidad y especificidad que se obtendría si se estableciera un número determinado de pautas A o B fracasadas. Los resultados se muestran en la Tabla 2. Obsérvese que si se considera anormal fracasar en un ítem tipo A, se obtiene una sensibilidad de 65% y una especificidad de 93%. Si, en cambio, fijamos como criterio de fracaso de la PRUNAPE el fracaso de dos ítems tipo A, la sensibilidad sería menor, del 36% y la especificidad ascendería al 100%. Con los ítems tipo B sucede algo similar; si consideramos anormal fracasar en un ítem, la sensibilidad es de 70% y la especificidad de 71%, y a medida que aumentamos el número de ítems, baja la sensibilidad y aumenta la especificidad, como es de esperar. Sin embargo, cuando se consideran ambos ítems en forma combinada, se observan algunos cambios. Por ejemplo, si establecemos como anormal fracasar en un ítem A o en un ítem B (1 A o 1 B combinados), la sensibilidad es de 80% y la especificidad, de 67%, mientras que si establecemos como anormal fracasar en un ítem A o en 2 ítems B (1 A o 2 B), la sensibilidad permanece en 80% pero la especificidad asciende a 93%.
Merece destacarse que, tal como siempre ocurre en este tipo de estudios, al aumentar el número de ítems fracasados como criterio de anormalidad, aumenta la especificidad y disminuye la sensibilidad, de manera que ambos indicadores deben siempre considerarse en forma conjunta. El punto de corte que muestra más elevada sensibilidad y especificidad corresponde al que considera sospechoso todo niño que fracasa en 1 pauta tipo A o en 2 del tipo B (subrayado en Tabla 2). Este fue el punto de corte elegido para calcular el resto de los indicadores de validez.
Validación de la Prueba Nacional de Pesquisa
La validación se realizó eligiendo como punto de corte, como criterio de anormalidad, el fracaso en un ítem tipo A o en 2 del tipo B. Con este criterio, se obtuvieron los siguientes resultados, que se muestran en la Tabla 3. Como podemos observar, con la PRUNAPE la sensibilidad fue de 80%. Esto significa que se estima que, de cada 100 pacientes patológicos, la prueba detectará como sospechosos a 80. La especificidad de 93% significa que se estima que, de cada 100 pacientes normales, la prueba clasificará como normales a 93 y sólo los 7 pacientes restantes serán erróneamente clasificados como sospechosos. Ambos indicadores eran esperables, ya que en base a ellos fue que se seleccionó el punto de corte. El valor predictivo positivo de 94% significa que, de cada 100 niños que la prueba detecte como sospechosos, serán diagnosticados como patológicos 94 de ellos; expresado de otra forma, significa que el niño que fracasa en la PRUNAPE tiene un 94% de probabilidad de tener un resultado patológico en los estudios diagnósticos. El valor predictivo negativo de 78% expresa que, de cada 100 pacientes que la PRUNAPE clasifique como normales, 78 serán efectivamente normales en los estudios diagnósticos; en otras palabras, todo niño que aprueba la PRUNAPE tiene un 78% de probabilidades de tener pruebas diagnósticas normales.
El porcentaje de coincidencia de 86% expresa que en 86 de cada 100 pacientes coinciden los resultados de sospechoso o normal entre la PRUNAPE y los estudios diagnósticos. El coeficiente Kappa es de 0,718; este valor expresa la relación entre el porcentaje de coincidencia que se obtuvo (observadas) y el porcentaje de coincidencia que se obtendría si los resultados se hubieran obtenido al azar (esperadas).(73) Un valor de 0 (cero) expresa independencia entre el resultado de la prueba y el diagnóstico verdadero.
Se calculó la sensibilidad y especificidad de la prueba para detectar problemas de lenguaje exclusivamente, obteniéndose los siguientes cifras: sensibilidad 80%, especificidad 96%.
Perfil de los problemas detectados
- Problemas detectados con pruebas diagnósticas de desarrollo psicomotor.Con la aplicación de la prueba de Bayley II, en 57 niños menores de 3,5 años evaluados, hubo 7 con retraso madurativo global, 2 con retraso mental y 6 con retraso psicomotor; 15 casos patológicos en total (26%).
- Problemas detectados con pruebas diagnósticas de inteligencia y conducta adaptativa. En el grupo de niños de 3,5 años a 5,99 las evaluaciones diagnósticas de desarrollo psicomotor comprendían las realizadas por Psicopedagogía y Clínica del Lenguaje (Servicio de Clínicas Interdisciplinarias). Psicopedagogía: con la aplicación de la prueba de Inteligencia (WPPSI o Terman) y la de Conducta Adaptativa de Vineland en 49 niños, se realizaron los siguientes diagnósticos: retraso mental leve: 5; moderado 1; total: 6 niños (12%).
- Problemas de lenguaje. Los 49 niños mayores de 3,5 años se evaluaron en la Clínica del Lenguaje del mismo servicio con la batería de pruebas mencionada en "Material y Métodos". De acuerdo con los resultados obtenidos y a la evaluación clínica, se realizaron los siguientes diagnósticos: retraso del lenguaje mixto: 7. Retraso del lenguaje expresivo: 13. Número total de pacientes patológicos: 20 (41%).
- Problemas neurológicos. Los siguientes diagnósticos se establecieron luego del examen clínico completo realizado a los 106 niños. Encefalopatía crónica no evolutiva: sin dismorfias: 8 (8 con síndrome piramidal, 1 con hemiparesia); con dismorfias: 4 niños. Total: 12 casos patológicos (11%).
- Problemas de salud mental. Luego de evaluar a los 106 pacientes, se observó que cumplía con todos los criterios para el diagnóstico de trastornos mentales codificados en el DSMIV el siguiente número de niños: trastorno reactivo del vínculo: 16; trastorno de ansiedad por separación: 10; trastorno de ansiedad por separación más enuresis: 2; trastorno de ansiedad por separación más encopresis: 1. Total de casos patológicos: 29 (27%).
- Problemas de visión. En los 106 niños evaluados se obtuvieron los siguientes diagnósticos: estrabismo convergente: 2; estrabismo divergente: 1; hipermetropía: 2; miopía: 1; astigmatismo miópico: 1; hipermetropía más astigmatismo: 1 niño. Número total de pacientes patológicos: 8 niños (8%).
- Problemas de audición. Todos los pacientes incluidos con diagnóstico de hipoacusia conductiva presentaban antecedentes de otitis de por lo menos 2 meses de evolución que justificaba su inclusión. En los 48 menores de 2,5 años se encontró: hipoacusia neurosensorial leve-moderada bilateral: 1; moderada bilateral: 1; moderada-grave: 1; hipoacusia conductiva: leve-moderada: 1; hipoacusia mixta: 2. En los 58 mayores de 2,5 años: hipoacusia conductiva leve-moderada: 2. Número total de pacientes patológicos: 8 (8%).
De los 61 pacientes diagnosticados como patológicos por las evaluaciones realizadas, 49 fueron detectados por la PRUNAPE como sospechosos, mientras que 12 de ellos constituyeron falsos negativos. Los problemas que constituyeron falsos negativos fueron: 4 con trastorno del lenguaje expresivo, 2 con ansiedad por separación, 1 con ansiedad por separación más enuresis, 1 con ansiedad por separación más encopresis, 1 con encefalopatía crónica no evolutiva, 1 con encefalopatía crónica no evolutiva más hipoacusia, 1 con hipoacusia neurosensorial y 1 con hipoacusia conductiva.
Discusión
La validación de las pruebas de desarrollo psicomotor requiere la participación de muchos especialistas de distintas áreas para realizar los diagnósticos necesarios a los niños que forman parte de la muestra seleccionada. Sin ellos, resulta imposible brindar bases estadísticas, empíricas o teóricas para fundamentar los criterios de riesgo que recomiendan.(13,42-44,74) En el presente trabajo, la existencia de todos los servicios necesarios concentrados en un solo hospital ha resultado de importancia decisiva para poder cumplir con la validación.
Nuestros resultados pueden ser comparados con los obtenidos por otras pruebas de pesquisa.
La Prueba de Pesquisa de Desarrollo de Denver (DDST), publicada en 1967, es una de las más usadas en el mundo;(14) fue validada en 1971,(75) aunque con muchas limitaciones; los niños que obtenían resultados denominados por los autores como "cuestionables", fueron clasificados como normales (lo que puede haber sido una fuente de sesgo importante), y en segundo lugar, la "regla de oro" que usaron los autores fue exclusivamente una sola prueba diagnóstica. La prueba de Denver se reestandarizó en el año 1992,(15) pero en esta nueva versión, los puntos de corte se establecieron "teniendo en cuenta la experiencia clínica de los investigadores".(15,76) Las bases que dieron origen a estos criterios nunca fueron publicadas, y es por ello que esta prueba ha sido objeto de varios cuestionamientos.(76-80)
En nuestras Guías para la evaluación del desarrollo psicomotor en el niño menor de seis años(29) los puntos de corte que se publicaron inicialmente se basaron en la literatura preexistente, porque en ese momento carecíamos de información propia, pero con los resultados del presente trabajo, estamos en condiciones de establecer los puntos de corte sobre bases estadísticas: los mejores resultados (sensibilidad 80%, especificidad 93%) se obtuvieron calificando como normal a un niño que apruebe todas las pautas tipo A o que fracase en no más de una pauta tipo B.
La posibilidad de contar con indicadores obtenidos con diferentes puntos de corte es de suma utilidad para ejecutores de programas de salud, debido a que les permite seleccionar el más adecuado de acuerdo con los objetivos, los recursos disponibles, las diferentes poblaciones donde se aplique la prueba, etc.
F. Glascoe, aplicando la prueba de Denver II con el mismo punto de corte que el empleado en el presente trabajo, obtuvo una sensibilidad de 83% y una especificidad de 43%, con un porcentaje de coincidencia de 50%.(77) El empleo de un instrumento que muestra tan baja especificidad implicaría la existencia de un alto porcentaje de falsos positivos, y su aplicación aumentaría el número de consultas hechas por los pediatras a los especialistas, causaría innecesaria preocupación a los padres y recargaría el sistema de salud.
Según Glascoe, la sensibilidad óptima para una prueba de pesquisa del desarrollo es de 80%, la especificidad, de 90% y el valor predictivo positivo, de 70%. Los estudios de validación realizados con otros instrumentos, como el Battelle(44) y el Profile II,(43) demuestran un 75% de sensibilidad con ambos instrumentos y una especificidad de 73 y 74%, respectivamente. Otros estudios emplearon métodos similares para la validación de una prueba de pesquisa. Por ejemplo, Isabel Lira se basó en la mayor sumatoria de la sensibilidad y especificidad obtenidas para establecer los puntos de corte de las pruebas de pesquisa empleados a los 15, 18 y 21 meses.(81)
Sobre la base de todos estos estudios, los resultados obtenidos en nuestra prueba deben considerarse satisfactorios y adecuados para uso en pediatría en el primer nivel de atención.
Es sabido que la prevalencia de problemas de desarrollo en una determinada población influye sobre algunos resultados de una validación,(82) especialmente sobre los valores predictivos y los falsos positivos y negativos. La sensibilidad y especificidad, en cambio, son independientes de la prevalencia.(37,38,42,71) En los casos de poblaciones de bajo riesgo (con baja prevalencia), la proporción de falsos positivos y el valor predictivo positivo tienden a ser menores que los obtenidos en los estudios de poblaciones de alto riesgo. Es necesario tener en cuenta que los estudios de validación requieren para su realización del hallazgo de cierto número de patologías que sólo se encuentra en poblaciones de alto riesgo.(77) En el presente trabajo hemos utilizado una muestra extraída de los consultorios externos del Hospital, que si bien representa un sector de demanda espontánea, se trata de una población hospitalaria de bajo nivel socioeconómico, en la que la frecuencia de trastornos del desarrollo supera ampliamente la hallada en la bibliografía local o internacional. Por ejemplo, el 12% de niños con retraso mental encontrado aquí es más elevado que el 1% hallado en la ciudad de Buenos Aires.(83) Debemos admitir que la alta prevalencia de problemas de desarrollo encontradas en esta muestra fue para nosotros un hallazgo inesperado. No obstante, esto no es, a nuestro modo de ver, un inconveniente, ya que es precisamente en grupos de alto riesgo (y por lo tanto de alta prevalencia de problemas de desarrollo) donde esta prueba debe ser administrada prioritariamente. Merece enfatizarse la amplia gama de problemas del desarrollo psicomotor que la prueba es capaz de detectar, incluidos trastornos del lenguaje, importante indicador predictivo de problemas del desarrollo.(84) En los grupos de niños de bajo riesgo, recomendamos aplicar la prueba una vez antes del año de vida y otra vez alrededor de los 4-5 años. En los grupos de alto riesgo (bajo peso, problemas genéticos, perinatales, etc.) recomendamos aplicarla una vez al año. Si se tienen en cuenta los recursos humanos y materiales con que cuenta el sistema de salud, la aplicación de esta prueba debería ser hecha tras el análisis cuidadoso de las conductas médicas que deben seguirse con los niños que fracasan en la PRUNAPE. Es riesgoso implementar un programa de pesquisa masivo si no se cuenta con los recursos para atender y equipar adecuadamente a los niños con problemas. Un aspecto de la PRUNAPE que interesa conocer es su capacidad de predecir el desempeño escolar del niño en el largo plazo. Esta evaluación se ha logrado con otras pruebas en otros medios,(85-87) pero es muy difícil de llevar a cabo porque requiere un estudio longitudinal a largo plazo y que tenga en cuenta las diferencias de nivel entre distintas escuelas.(88)
Conclusiones
- La elevada sensibilidad y especificidad, conjuntamente con el resto de indicadores epidemiológicos obtenidos en el presente trabajo, constituyen una evidencia científica suficiente para recomendar a la Prueba Nacional de Pesquisa como un instrumento adecuado para la detección oportuna de niños con trastorno de desarrollo psicomotor en el primer nivel de atención.
- Esta validez se obtuvo con el punto de corte que considera sospechoso a todo niño que fracasa en 1 pauta tipo A o en 2 del tipo B.
- El presente trabajo brinda, asimismo, información que permite a los tomadores de decisión en políticas de salud, elegir otros puntos de corte con menor o mayor sensibilidad o especificidad, adecuados a los recursos disponibles y a los objetivos de los diferentes programas.
- La PRUNAPE es capaz de detectar trastornos de las cuatro áreas del desarrollo.
- Con estos resultados consideramos que la PRUNAPE debe ser recomendada a nivel nacional para su aplicación por parte de los pediatras en el primer nivel de atención con los recaudos mencionados en la discusión.
- Recomendamos llevar a cabo en el futuro un estudio aplicando la PRUNAPE en poblaciones con baja prevalencia de trastornos de desarrollo.
Agradecimientos
Agradecemos la colaboración brindada por el Dr. Jorge O. Badaracco para la realización del trabajo, a los Dres. Ulises Questa y Alberto Manterola por el esclarecimiento de algunos aspectos estadísticos y epidemiológicos, a la Fundación Hospital de Pediatría, a la Dirección de Asuntos Legales y Comité de Ética del Hospital Garrahan, y a los especialistas del Hospital Garrahan que fueron interconsultados para el diagnóstico de los pacientes de este trabajo.
Bibliografía
1. Palfrey JS, Singer JD, Walker DK, Butler J. Early identification of children's special needs: A study in five metropolitan communities. J Paediatrics 1987; 111:651-659. [ Links ]
2. American Academy of Pediatrics. Committee on children with disabilities: Screening for developmental disabilities. Pediatrics 1986; 78: 526-528. [ Links ]
3. Blackman JA. Developmental screening infants, toddlers, and preschoolers in Levine, Carey and Crocker: Developmental Behavioral Pediatrics, 2 nd Ed. Saunders, 1992; 69, 617-623. [ Links ]
4. Blackman JA, Healy A, Ruppert ES. Participation by pediatricians in early intervention: impetus from public law 99-457. Pediatrics 1992; 89:98-102. [ Links ]
5. Egan DF, Illingworth RS, MacKeith. Developmental screening 0-5 years. Clin Dev Med 40;1969.
6. Dworkin PH, Shonkoff J, Leviton A, Levine MA. Training in developmental pediatrics. How practitioners perceive the gap. Am J Dis Child 1979; 133:709-712. [ Links ]
7. Smith RD. The use of developmental screening tests by primary-care pediatricians. J Pediatr 1978; 63:524. [ Links ]
8. Infant Health and Development Program. Enhancing the outcomes of low birth weight, premature infants. JAMA 1990; 263:3035-3042. [ Links ]
9. Bennett F, Guralnick M. Effectiveness of developmental intervention in the first five years of life, Ped Clin N Am 1991; 38(6):1513-1528. [ Links ]
10. Wilson JM, Jugner G. Principles and practice of screening for disease. Public Health Papers #34. Geneva: World Health Organization 1968. [ Links ]
11. Lansdown RG, Goldstein H, Shah PM, Orley JH, Guo Di Kaul KK, Kumar V, Laksanavicharn U, Reddy V. Culturally appropriate measures for monitoring child development at family and community level: a WHO collaborative study. Bul WHO 1996; 74(3):283-290. [ Links ]
12. De Graw C, Edell D, Ellers B, Hillemeier M, Liebman J, Perry C, Palfrey J. Public Law 99-457: New opportunities to serve young children with special needs. J Ped 1988; 971-974.
13. Glascoe FP, Martin ED, Humphrey S. A comparative review of developmental screening tests. Pediatrics 1990; 86(4):547-554. [ Links ]
14. Frankenburg W, Dodds JB. The Denver Developmental Screening Test. J Paed 1967; 71(2):181-191. [ Links ]
15. Frankenburg WK, Dodds J, Archer P, Shapiro H, Bresnick B. The Denver II: A major revision and restandardization of the Denver Developmental Screening Test. Pediatrics 1992; 89(1):91-97. [ Links ]
16. Bryant GM, Davies KJ, Newcombe RG. Standardization of the Denver Developmental Screening test for Cardiff children. Dev Med Child Neurol 1979; 21:353-364. [ Links ]
17. Sénecal J, Bouchard C, Roussey M, Defawe G. Une métode simple de surveillance du développment moteur et psychologique de l´enfant de trois á six ans: le DDST. Ann Pédiat 1982; 29:403-410. [ Links ]
18. Shapira Y, Harel S. Standardization of the Denver Developmental Screening test for israeli children. Isr J Med Sci 1983; 19:246-251. [ Links ]
19. Reiko U. Standardization of the Denver Developmental Screening Test on Tokyo children. Dev Med Child Neuro 1978; 20:647-656. [ Links ]
20. The Collaborative Study Group of Child Development Test. Restandardization of DDST from six cities in north China. Chin Med J 1986; 99 (2):166-172. [ Links ]
21. Frankenburg W, Dodds J, Archer P, Bresnick B, Maschka P, Edelman N, Shapiro H. Denver II. Technical Manual. Denver Developmental Materials. Denver, Colorado, USA. 1990. [ Links ]
22. Miller V, Onotera R. DDST: cultural variations in Southeast Asia children. J Pediat 1984; 104:481-482. [ Links ]
23. Fung KP, Lau SP. Denver Developmental Screening Test, cultural variables. J Pediat 1985; 106:343. [ Links ]
24. Lim HC, Chan T, Yoong T. Standardization and adaptation of the DDST and Denver II for use in Singapore children. Sing Med J 1994; 35:156-160. [ Links ]
25. Rodríguez S, Arancibia V, Undurraga C. Escala de evaluación del desarrollo psicomotor de 0 a 24 meses. Santiago de Chile: Galdoc, 1974. [ Links ]
26. República de Colombia, Ministerio de Salud: Escala abreviada de desarrollo, Manual de instrucciones. Bogotá: Editora Guadalupe, Colombia, 1991. [ Links ]
27. Lejarraga H, Krupitzky S, Giménez E, Diament N, Kelmansky D, Tibaldi F, Cameron N. The organization of a national survey for evaluating child psychomotor development in Argentina. Paed Perin Epidemiol 1997; 11:359-373. [ Links ]
28. Lejarraga H, Krupitzky S, Kelmansky D, Martínez E, Bianco A, Pascucci MC, Tibaldi F, Cameron N. Edad de cumplimiento de pautas de desarrollo en niños argentinos sanos menores de seis años. Arch.argent.pediatr 1996; 94(6):355-368. [ Links ]
29. Lejarraga H, Krupitzky S, Kelmansky D, Fejerman N, Pérez A, Bianco A, Martínez E, Giménez E, Tibaldi F. Guías para la evaluación del desarrollo en el niño menor de seis años. Buenos Aires: Ediciones Nestlé Argentina, 1996. [ Links ]
30. Lejarraga H, Pascucci C. La pesquisa de problemas de desarrollo psicomotor en pediatría: Revista del Servicio Nacional de Rehabilitación y Promoción de la Persona con Discapacidad, Ministerio de Salud y Acción Social, Año 7, N 1, 12-19, 1998.
31. Lejarraga H, Pascucci MC, Kelmansky D. Aplicación de la Prueba Nacional de Pesquisa en una población de niños normales. Bases para el establecimiento de criterios de riesgo de la PRUNAPE. Arch.argent.pediatr [en prensa]. [ Links ]
32. Pascucci MC, Lejarraga H. Detección temprana de trastornos de desarrollo en niños menores de seis años. Boletín Oficial del Ministerio de Salud. Servicio Nacional de Rehabilitación y Promoción de la Persona con Discapacidad. Boletín N 13, 3-5, 1998. [ Links ]
33. Lejarraga H, Pascucci C. Desarrollo psicomotor del niño. En: Hoy y Mañana: Salud y calidad de vida para la niñez argentina. Publicaciones CESNI, Centro de Estudios sobre Nutrición Infantil, Buenos Aires, Argentina, 223-250. 1999. [ Links ]
34. Lejarraga H, Pascucci C, D´Anna, Rosental C, Salamancco G. Implementación piloto de la Prueba Nacional de Pesquisa de trastornos de desarrollo psicomotor Prunape Resumen. Sociedad Argentina de Pediatría. Subcomisión de Investigación Pediátrica. Primer Encuentro Nacional de Investigación Pediátrica: trabajos seleccionados: 27 de Noviembre de 1998. Arch.argent. pediatr 1999; 97(1): 56.
35. Lejarraga H. ¿Qué son los percentilos? Rev Hosp Niños 1975; 17, 176-191. [ Links ]
36. Pascucci MC. Validación de la Prueba Nacional de Pesquisa de Trastornos de Desarrollo Psicomotor en niños menores de 6 años. Tesis de Doctorado presentada en la Facultad de Medicina de la U.B.A. Directores: Dres. Lejarraga H, Kelmansky D. 2000. [ Links ]
37. Cochrane A, Holland W. Validation of screening procedures. Brit Med Bull 1969; 27:3-8. [ Links ]
38. Rose G. Epidemiology for the uninitiated: screening. Brit Med Bull 1978; 2:1417-18. [ Links ]
39. Frankenburg WK. Selection of diseases and tests in pediatric screening. Pediatrics 1974; 54:1-5. [ Links ]
40. Frankenburg WK. Pediatric Screening Test. Charles C. Springfield: Thomas Co, 1985.
41. Hall DMB. Health for all children. A programme for child health surveillance. New York: Oxford University Press, 1989. [ Links ]
42. Frankenburg WK, Chen J, Thornton SM. Common pitfalls in the evaluation of developmental screening tests. J Ped 1988; 113(6):1110-1113. [ Links ]
43. Glascoe FP, Byrne KE. The usefulness of the Developmental Profile-II in Developmental Screening. Clin Pediat 1993; 32:203-208. [ Links ]
44. Glascoe FP, Byrne KE. The usefulness of the Battelle Developmental Inventory Screening Test. Clin Pediat 1993; 32:273-280. [ Links ]
45. Petersen MC, Kube DA, Palmer FB. Classification of 384 Arch.argent.pediatr 2002; 100(5) / Artículo original developmental delays. Sem Pediat Neurol 1998; 5(1):2-14. [ Links ]
46. Hospital de Pediatría Prof. Dr. J. P. Garrahan. Area Ambulatoria. Pág. 1. 1998.
47. Ministerio de Salud y Acción Social. Dirección de Estadísticas de Salud. Boletín del PNES N° 65. Buenos Aires. Junio, 1992. [ Links ]
48. Forman EN, Ekman Ladd R. Dilemas éticos en Pediatría. Una aproximación a través del estudio de casos. Supervisión técnica del Dr. Fernando Matera y D. Cohen. 1 Ed. Buenos Aires: Editorial Paidós, 1998. [ Links ]
49. INDEC: Instituto Nacional de Estadística y Censos: La pobreza urbana en la Argentina. Publicaciones INDEC. Buenos Aires. Argentina. 1990. [ Links ]
50. DSM IV. Manual Diagnóstico y Estadístico de los Trastornos Mentales. 4 Ed. Barcelona: Masson SA, 1995. [ Links ]
51. Bayley N. Scales of infant development. 2 Ed. Manual. The Psychological Corporation. USA. 1993. [ Links ]
52. Terman LM, Merrill MA. Medida de la inteligencia. Método para el empleo de las pruebas del Stanford Binet. 3 Revisión de versión de 1960. Formas L y M. Madrid: Espasa-Calpe, 1975. [ Links ]
53. Wechsler D. Test de Inteligencia para Preescolares (WPPSI). Manual. The Psychological Corporation. New York. USA. 1967. [ Links ]
54. Sparrow SS, Balla DA, Cicchetti DV. Vineland, adaptative Behavior Scales: A revision of the Vineland Social Maturity Scale by Edgar A. Doll. Interview Edition. Survey Form Manual. American Guidance Service. USA 1984. [ Links ]
55. Gardner M. Test de Gardner Receptivo de figura-palabra. Ed. Panamericana. 1987.
56. Gardner M. Test de Gardner Expresivo de figura-palabra. Ed. Panamericana. 1987. [ Links ]
57. Kirk SA, McCarthy JJ, Kirk WK. ITPA. Test Illinois de Aptitudes Psicolingüísticas. Manual. 2 Ed. Adaptación española: Ballesteros Jiménez S. y Cordero Pando A. Madrid: TEA Ediciones, 1989. [ Links ]
58. Fejerman N, Fernández Álvarez E. Neurología Pediátrica. 2 Ed. Buenos Aires: Editorial Médica Panamericana, 1997. [ Links ]
59. Zero to Three: National Center for Clinical Infant Programs: Diagnostic Classification: 0-3. Diagnostic Classification of Mental Health and Developmental Disorders of Infancy and Early Childhood. Second Printing. Washington. DC. 1995. [ Links ]
60. Watkins PM. Neonatal otoacustic emission screening and the identification of deafness. Arch Dis Child. 1996; 74, F16F25. [ Links ]
61. Windmill IM. Universal screening of infants for hearing loss: further justification. J Pediat 1998; 133:318-319. [ Links ]
62. Hall J, Mueller HG. Audiologists Desk Reference, Volumen I, Singular Publising Group INC. San Diego London. 1996. [ Links ]
63. Northern JL, Downs MP. La audición en los niños. Versión española de la segunda edición de la obra original norteamericana Hearing in Children publicada por Williams & Wilkins Company de Baltimore. Barcelona: Salvat Editores, 1981. [ Links ]
64. Portmann M, Portmann C. Audiometría Clínica. 3 ed. Barcelona: Toray-Masson, 1979. [ Links ]
65. Pasik Y, y col. Audioprótesis. Buenos Aires: El Ateneo, 1994. [ Links ]
66. Becker W, Heuz Naumann, Hans R, Pfaltz C. Otorrinolaringología. Manual ilustrado. 2 ed. Ed. Doyma. España. 1992.
67. Boother G. Postnatal development of vision in human and nonhuman primates. Ann Rev Neurosc 1985; (8):495-545. [ Links ]
68. Burian MB. Binocular vision and ocular motility. C.V. Mosby Co. Saint Louis. 1974. [ Links ]
69. Organización Panamericana de la Salud: Manual sobre el enfoque de riesgo en la atención maternoinfantil. Paltex. para Ejecutores de Programas de Salud. N° 7. 2 edición. 1999. [ Links ]
70. Organización Panamericana de la Salud. Xunta de Galicia. Epidat 2.0. Análisis Epidemiológico de Datos Tabulados, Versión 2.0 para Windows. Paltex. Washington, DC. 1998. [ Links ]
71. Friedland DJ, et al: Evidence-based Medicine. A Framework for clinical practice. Appleton & Lange. Stanford. USA. 1998.
72. True Epistat. Versión 5 para Windows. 1996. [ Links ]
73. Landis, Koch. The measurement of observer agreement for categorical data. Biometrics 1977; 33:159-174. [ Links ]
74. Thorpe HS. Developmental screening of preschool children: a critical review of inventories used in health and educational programs. Pediatrics 1974; 53:362-370. [ Links ]
75. Frankenburg WK, Camp B, Van Natta P. Validity of the Denver Developmental Screening Test. Child Devel 1971; 42:475-485. [ Links ]
76. Frankenburg W. Pediatrics, in reply to Letter to the editor: Does Denver II produce meaningful results? 1992; 90(3):478-479.
77. Glascoe FP, Byrne KE, Ashford LG, Johnson KL, Changg B, Strickland G. Accuracy of the Denver-II in developmental screening. Paediatrics 1992; 89(6):1221-1225. [ Links ]
78. Adesman AR. Is the Denver II developmental test worthwhile? Pediatrics 1992; 90(6):1009-1010. [ Links ]
79. Glascoe F, Byrne K. In replay to: Is the Denver II developmental test worthwhile? Letters to the editor 1992; 90(6):1010-1011.
80. Johnson KL, Ashford LG, Byrne KE, Glascoe FP. Does Denver II produce meaningful results? Paediatrics 1992; 90(3):477-478. [ Links ]
81. Lira MI. Construcción y evaluación de una técnica de rastreo de retrasos del desarrollo psicomotror (segundo año de vida). Rev Chil Pediatr 1992; 63(3):159-165. [ Links ]
82.Blackman JA, Bretthauer J. Examining high-risk children for learning problems in the health care setting. Pediatrics 1990; 86:398-404. [ Links ]
83. Fejerman N. Estudio de prevalencia de retardo mental en la población infantil de la ciudad de Buenos Aires. Tesis de Doctorado. Facultad de Medicina. Universidad de Bs. As. Argentina. 1970. [ Links ]
84. Stevenson J. Predictive value of speech and language screening. Dev Med Child Neurol 1984; 26:528-538. [ Links ]
85. Drillien CM, Pickering RM, Drummond MB. Predictive value of screening for different areas of development. Dev Med Child Neurol 1988; 30:294-305. [ Links ]
86. Haines CR, Broon JB, Granthan EB, Rajagopalan VS, Sutcliffe PV. Neurodevelopmental screen in the school entrant medical examination as a predictor of coordination and communciation difficulties. Arch Dis Child 1985; 60:1122-1127. [ Links ]
87. Camp BW, van Doorninck WJ, Frankenburg WK, Lampe JM. Preschool developmental testing in prediction of school problems. Studies of 55 children in Denver. Clin Pediat 1977; 16:257-263. [ Links ]
88. Casey PH, Swanson M. A pediatric perspective of developmental screening in 1993. Clin Pediat 1993; 32:209-212. [ Links ]