Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Revista de la Sociedad Boliviana de Pediatría
On-line version ISSN 1024-0675
Rev. bol. ped. vol.41 no.2 La Paz June 2002
COMUNICACIÓN BREVE
Tuberculosis miliar y ganglionar
Miliary and lynphadenitis tuberculosis
Drs.: Ricardo Arteaga Bonilla, Manuel Pantoja Ludueña, Samara Gorena Antezana
Caso clínico
Niño de 22 meses de edad, procedente de Guanay – La Paz, que ingresó a la sala de Infectología del Hospital del Niño "Dr. Ovidio Aliaga Uría" por un padecimiento de tres meses de evolución caracterizado por aumento de volumen en región cervical, tos productiva, pérdida de peso, fiebre intermitente. Figura # 1.
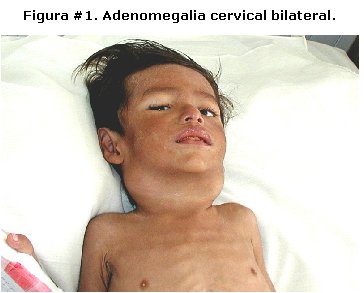
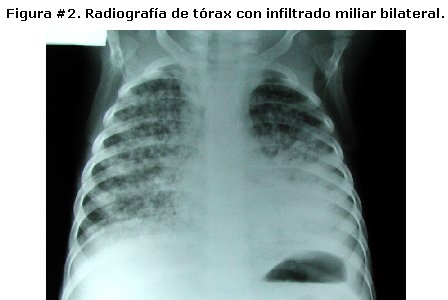
Cuenta con el antecedente de COMBE positivo y cuatro días antes de su hospitalización cursó con edema facial y en miembros inferiores. La exploración física de ingreso reveló malas condiciones generales, caquéctico y signos de dificultad respiratoria; en las regiones laterales del cuello se advirtieron dos masas de 5cm de diámetro, aspecto duro y móviles; al auscultar pulmones se encontraron estertores alveolares en ambos campos y abdomen globoso con discreto edema de pared que se extendía hasta miembros inferiores. La radiografía de tórax mostró infiltrado miliar bilateral. Figura # 2.
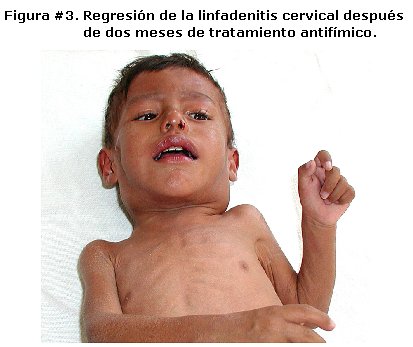
El PPD fue negativo; la baciloscopía de aspirado gástrico fue positiva (+++) y el cultivo del mismo desarrolló Mycobacterium tuberculosis. El paciente fue tratado con esquema antituberculoso según Normas Nacionales. La evolución fue favorable, disminuyendo la masa ganglionar cervical y mejorando su estado nutricional. Figura # 3.
Discusión
La asociación de tuberculosis ganglionar cervical y miliar constituye un padecimiento poco frecuente en nuestro medio, siendo más común la forma ganglionar pura o asociada a formas pulmonares no miliares.
Para enfatizar la poca frecuencia de esta asociación, presentamos los datos estadísticos de los pacientes que se hospitalizaron en el Hospital del niño por tuberculosis, en los últimos dos años. Durante el año 2001 se atendieron 67 niños con tuberculosis; 39 correspondieron a la forma extrapulmonar, dentro de este grupo 2 pacientes presentaron tuberculosis ganglionar y uno de ellos se asoció a la forma pulmonar no miliar. Durante el primer semestre del año 2002 se internaron cuatro pacientes con tuberculosis ganglionar cervical y solo uno se asocio a tuberculosis miliar, siendo el caso que motivo esta presentación.
Etiología y epidemiología
Mycobacterium tuberculosis es el agente causal de la tuberculosis. La Organización Mundial de la Salud estima que aproximadamente un tercio de la población mundial se encuentra infectado por Mycobacterium tuberculosis con 88 millones de casos nuevos entre los años 1990 a 1999 y se calcula que 30 millones de personas murieron durante este periodo, incluyendo 2.9 millones co-infectadas con virus de inmunodeficiencia humana1. En ese mismo periodo la incidencia mundial incrementó de 143/100.000 personas a 163/100.0002.
Manifestaciones clínicas
La linfadenopatía tuberculosa habitualmente compromete la cadena cervical y los nódulos linfáticos supraclaviculares. La diseminación del bacilo es por vía linfática o hematógena a partir del foco pulmonar.
La sospecha diagnóstica de esta rara asociación es frente a un paciente con adenomegalias cervicales, en ocasiones visibles como en el caso actual; asociado a fiebre, tos prolongada, deterioro del estado general y nutricional y sumado a datos clínicos sugerentes de tuberculosis miliar.3
Diagnóstico
El Centro de Control y Prevención de Enfermedades de Atlanta-USA postula que la definición de tuberculosis se basa en el aislamiento de Mycobacterium tuberculosis de cualquier espécimen clínico (caso confirmado) o cuando existen signos y síntomas clínicos con radiología compatible (caso clínico)4.
La identificación de Mycobacterium tuberculosis mediante cultivo, tinción BAAR o pruebas de DNA o reacción de pólimerasa en cadena (PCR) confirma el diagnóstico. El antecedente positivo de contacto cerrado y prolongado con pacientes tuberculosos (COMBE), incrementa la posibilidad diagnóstica.
La biopsia por aspiración con aguja del ganglio sospechoso representa otra medida útil en el diagnóstico de tuberculosis ganglionar, sin embargo la sensibilidad es de alrededor del 75% con un valor predictivo positivo de 98% y valor predictivo negativo de 66%5.
La reacción de Mantoux positiva mayor a 15 mm debe ser atribuida a infección por Mycobacterium tuberculosis y suele ser negativa en la mayoría de los niños desnutridos, como es el caso de nuestro paciente .
La radiografía de tórax es imprescindible para el diagnostico de tuberculosis miliar observándose en la proyección anteroposterior el clásico infiltrado en "grano de mijo" y la toma lateral permite identificar adenopatías mediastinales, siendo la tomografía computarizada de mediastino una prueba más sensible que la radiología simple de tórax para detectar linfadenopatias6,7.
Tratamiento
La quimioterapia de la tuberculosis activa debe ir dirigida a la erradicación del bacilo, por lo tanto el agente antimicrobiano debe ser bactericida y actuar tanto dentro de la célula como en el ámbito extracelular, evitando de esta manera la emergencia de microorganismos resistentes.
La terapia debe incluir cuatro agentes antituberculosos, en el hospital habitualmente empleamos isoniacida, rifampicina, pirazinamida y estreptomicina, sin embargo este último puede ser sustituido por etambutol. El esquema tetra-asociado debe ser administrado por espacio de dos meses y posteriormente continuar sólo con isoniacida y rifampicina por cuatro, cinco o siete meses más; en las formas extrapulmonares (meningitis, miliar, osteoarticular) la terapia podría prolongarse hasta doce meses8.
Referencias
1. Ampofo KK, Saiman L. Pediatric Tuberculosis. Pediatric Annals 2002;31:98-108. [ Links ]
2. Dolin P, Raviglione M, Kochi A. Global tuberculosis incidence and mortality during 1990-2000. Bull World Health Organ. 1994;72:213-20. [ Links ]
3. Starke JR. Tuberculosis. In: Feigin RD, Cherry JD, editors. Textbook of Pediatric Infectious Diseases. 4th ed. Philadelphia: W.B. Saunders Company;1998.p.1196-239.
4. Center for Diseases Control and Prevention. Case definitions for public health surveillance. MMWR 1990;39(RR-13):40. [ Links ]
5. Bem C, Patil PS, Elliott AM, Namaambo KM, Bharucha H, Porter JD. The value of wide-needle aspiration in the diagnosis of tuberculous lynphadenitis in Africa. AIDS 1993;7:1221-5. [ Links ]
6. Neu N, Saiman L, San Gabriel P, Whittier S, Knirsch C, Ruzal-Shapiro C, et al. Diagnosis of pediatric tuberculosis in the modern era. Pediatr Infect Dis J 1999;18:122-6. [ Links ]
7. Starke JR. Diagnosis of tuberculosis in children. Pediatric Infect Dis J 2000;19:1095-6. [ Links ]
8. American Academy of Pediatrics. Tuberculosis. In: Pickering LK, ed. 2000 Red Book: Report of the Committee on Infectious Diseases. 25ª ed. Elk Grove Village, IL: American Academy of Pediatrics; 2000:593-613. [ Links ]