Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Revista de la Sociedad Boliviana de Pediatría
On-line version ISSN 1024-0675
Rev. bol. ped. vol.41 no.1 La Paz Jan. 2002
EDUCACION MEDICA CONTINUA
Rinitis alérgica
Alergic rhinitis
Dres.: Alfredo Mendoza Amatller *, Gonzalo Mansilla Canelas **
* Pediatra alergólogo. Hospital del Niño “Dr. O. Aliaga”, La Paz – Bolivia
** Pediatra. Save the Children, La Paz - Bolivia
Definición
La rinitis alérgica es una reacción alérgica de la mucosa nasal mediada por anticuerpos IgE, los cuales afectan la mucosa nasal de individuos predispuestos genéticamente, desencadenada por la liberación de mediadores químicos de células previamente sensibilizadas por un antígeno,
Se define como la presencia de dos de los siguientes síntomas por más de una hora al día y por más de dos semanas: congestión nasal, rinorrea (incluyendo descarga post nasal), estornudos o prurito nasal.
Entre los alergenos más frecuentes tenemos: pólenes, esporas de mohos (penicilium, cladosporium, alternaria y aspergillus), ácaros (dermatophagoides pteronysinus, dermatophagoides farinae y dermatophagoides microceras), epitelio de animales (pelo, orina y saliva).
La rinitis alérgica a menudo está asociada con otros desórdenes crónicos tales como asma, disfunción de la trompa de Eustaquio y otitis media, rinosinusitis, poliposis nasal, conjuntivitis alérgica y dermatitis.
Epidemiología
La rinitis alérgica es la enfermedad crónica más común en niños, afecta a uno de cada 6 niños en los países desarrollados, afecta 10 al 40% de los niños; al igual que otras enfermedades alérgicas podría limitar la actividad diaria, con un impacto negativo sobre el comportamiento social y emocional, especialmente entre escolares y adolescentes que podría causar abstencionismo, escaso rendimiento escolar y dificultad de adaptación social. Los niños con rinitis alérgica pierden hasta 2 millones de días de escuela por año. Los costos directos de tratamiento han sido estimados en U$ 5,3 billones de dólares americanos por año.
Fisiopatología
Los factores relacionados al desarrollo de la enfermedad son: predisposición genética, familiaridad de primer grado para atopía, nacimiento en zonas de riesgo, exposición temprana a alergenos, valores altos de IgE plasmática o la alteración en el equilibrio linfocitario Th1/Th2, potenciada quizá por la baja exposición a infecciones o por el uso indiscriminado de antibióticos en la infancia.
El mecanismo inmunológico está mediado por el tipo I de hipersensibilidad inmediata. Los antígenos se unen al antígeno de histocompatibilidad clase II de las células presentadoras de antígeno de la mucosa nasal. En un individuo predispuesto ante la primera exposición al antígeno se sintetiza IgE, que se une a los basófilos y mastocitos, sensibilizándolos de manera que cuando se expone por segunda vez a éste, se liberan los mediadores de la reacción alérgica favoreciendo la infiltración de los basófilos y eosinófilos, originando además la degranulación del mastocito y la liberación de mediadores quimiotácticos y vasoactivos que provocarán la aparición de una crisis aguda o respuesta alérgica inmediata (a los 10-15 minutos de la exposición). Esta liberación de factores quimiotácticos provoca la aparición de hipereosinofília nasal, responsable principal de una segunda reacción o respuesta alérgica tardía (a las 4-8 horas) y la aparición de una inflamación crónica de la mucosa nasal.
Además de esta respuesta inmediata, mediada por mastocitos, que se produce en los primeros 30 minutos después de la exposición al alergeno, también hay una respuesta retardada que se produce 3-12 horas después de la exposición, mediada por la infiltración celular de células mononucleares, basófilos y eosinófilos. Los alergenos inducen la proliferación de linfocitos Th2 liberándose determinadas interleucinas (de las cuales las más importantes son la IL-4, 5 y 13) que promueven la formación de IgE mediante la estimulación de linfocitos B1.
Clínica
La rinitis alérgica se manifiesta por prurito nasal, estornudos, rinorrea, obstrucción nasal, y se acompaña a veces de otros síntomas como dolor de cabeza, alteración del olfato y síntomas conjuntivales, como lagrimeo y prurito ocular, es también común encontrar alteraciones del sueño, fatiga diurna, y alteración del rendimiento físico e intelectual.
En los niños los signos clásicos incluyen el saludo alérgico (llevar la mano hacia la nariz en respuesta al prurito y rinorrea), enrojecimiento de la piel debajo de uno o ambos ojos y pliegue alérgico (surco sobre el puente de la nariz causado por la repetición del saludo alérgico).
La repetida exposición al alergeno deteriora la mucosa nasal, resultando en hipersensibilidad, motivo por el cual los síntomas se presentan en respuesta a bajos niveles de alergenos o irritantes inespecíficos (perfumes, humo de tabaco, cambios bruscos de temperatura, etc.)
Los signos al examen nasal son: mucosa nasal pálida o hiperémica; abundante rinorrea (generalmente cristalina) y aumento de volumen de los cornetes. El examen físico también deberá descartar la presencia de pólipos nasales.
La rinitis alérgica con base al tipo de alergeno implicado se puede clasificar en:
- Rinitis alérgica estacional: Se presenta durante las estaciones de florecimiento de plantas. La rinitis alérgica estacional podría ser menos evidente cuando el individuo es sensible a muchos tipos de pólenes producidos en diferentes meses del año. Además de los signos nasales clásicos a menudo se acompaña de prurito agudo en los ojos, oídos y orofaringe.
- Rinitis alérgica perenne: Los mayores alergenos son: ácaro del polvo, epitelio de animales, mohos, alimentos. Los síntomas son los mismos de la rinitis alérgica estacional, pero la obstrucción nasal es generalmente aguda y el prurito ocular es leve. Esto puede causar respiración bucal, voz nasal, pérdida del olfato y gusto, disminución de la audición, tos crónica y epistaxis. Durante las crisis alérgicas, los pacientes refieren falta de energía y flacidez. En los niños con rinitis alérgica perenne la obstrucción nasal es generalmente atribuida a hipertrofia adenoidea que puede resultar en una adenoidectomia innecesaria e ineficaz
Exámenes complementarios
Citología nasal: Podría ayudar en la diferenciación de rinitis alérgica y de la rinitis no alérgica eosinofílica de otras formas de rinitis (vasomotora, infecciosa, etc.).
Pruebas para anticuerpos IgE específicos: Constituyen el estándar de oro para el diagnóstico de rinitis alérgica. La demostración de anticuerpos IgE específicos para alergenos conocidos mediante pruebas cutáneas de escarificación (prick test) o pruebas in vitro detectadas mediante pruebas de alergoabsorción de enzimas (EAST) o pruebas de radio alergo absorción (RAST), son de particular importancia en determinar si el paciente tiene rinitis alérgica.Las pruebas de escarificación cutánea son ampliamente usadas para la confirmación de hipersensibilidad clínica inmediata inducida por una gran variedad de alérgenos inhalantes y alimentarios. Estas pruebas son consideradas las más convenientes, las menos costosas y constituyen el método de cribado más específico para la detección de anticuerpos IgE en pacientes con apropiado historial de exposición.
Las pruebas cutáneas de punción son usualmente realizadas sobre la superficie volar del antebrazo, deberán ser leídas al pico de la reacción, generalmente 10-15 minutos después de la aplicación y finalmente el eritema y la ampolla deberán ser medidos de manera estándar.
Generalmente en lactantes y niños pequeños son necesarios pocas pruebas, esto debido a que es poco probable que se encuentren sensibilizados a muchos alergenos como los adolescentes o adultos. En pacientes pequeños, la sensibilización es más apta en reflejar una exposición intensa y prolongada a alergenos que se encuentran en las primeras etapas de la vida (alimentos, ácaro del polvo, mohos y epitelio de animales).
Técnicas especiales de diagnóstico: En casos seleccionados, técnicas especiales tales como la endoscopia nasal con fibra óptica y/o rinomanometría podrían ser de utilidad en la evaluación de pacientes que presentan síntomas de rinitis. Estas pruebas pueden requerir experiencia especial para una realización e interpretación adecuadas.
Pruebas inapropiadas: La dosificación de la “IgE total sérica”; cuenta periférica de eosinófilos; pruebas de citotoxicidad; provocación y neutralización mediante inyección intracutánea, subcutánea o sublingual y la medición de IgG4 específica e inespecífica no son apropiadas en el diagnóstico y evaluación de rinitis.
Diagnóstico diferencial
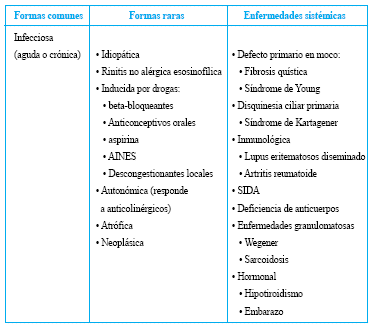
Manejo
El tratamiento de la rinitis alérgica incluye control ambiental con remoción del alergeno, antihistamínicos orales y locales, anticolinérgicos, cromoglicato disódico y nedocromil sódico tópicos, corticoides sistémicos y tópicos, antagonistas de los leucotrienos e inmunoterapia específica.
Control ambiental
Las medidas para evitar el alergeno son a menudo recomendadas antes o en asociación con el tratamiento farmacológico. En niños pequeños el control de los alergenos (ej. ácaro del polvo, epitelio de animales de pelo) es aún más importante que en los adultos, debido al riesgo del desarrollo de nuevas sensibilizaciones. El control ambiental estricto es necesario para reducir los síntomas y la necesidad de futuro tratamiento farmacológico. Al respecto una revisión sistemática de la literatura ha demostrado que las medidas destinadas a evitar el ácaro del polvo (uso de fundas para colchones, remoción de los juguetes de peluche y la limpieza diaria) resultan en una reducción significativa en la cantidad de ácaro del polvo en relación con los controles; con la consiguiente reducción de algunos síntomas de la rinitis.
El control del polen es a menudo imposible debido a su presencia universal en diferentes ambientes.
Antihistamínicos
Los antihistamínicos han demostrado ser efectivos en la reducción de prurito, estornudos y rinorrea; sin embargo estos fármacos tienen un pobre efecto objetivo sobre la congestión nasal.
La sedación y disminución de la capacidad son efectos colaterales indeseables y potencialmente peligrosos de los antihistamínicos de primera generación. Consecuentemente los de segunda generación que están asociados con menor o sin riesgo de estos efectos colaterales, deberían ser considerados antes. En los 5 últimos años se han realizado formulaciones con base a antihistamínicos de segunda generación no sedantes junto con descongestionantes alfa adrenérgicos que proveen beneficio casi inmediato pero de corta duración; sin embargo, al momento no existen estudios de seguridad con su uso en la población pediátrica.
Algunos viejos antihistamínicos no sedantes tales como el astemizol y terfenadina (retirados del mercado europeo y norteamericano en 1998) pueden causar prolongación del intervalo Q-T o arritmias ventriculares, especialmente cuando se produce sobredosis o con la administración concomitante de ciertos medicamentos (macrólidos, agentes anti-fúngicos del grupo de los azoles).
Los antihistamínicos orales recomendados son:
- cetirizina (jarabe)
- 5 mg diarios (2-6 años)
- 10 mg diarios (> 6 años)
- loratadina
- 5 mg diarios (peso < 30 kg, 2 – 12 años)
- 10 mg. Diarios (peso > 30 kg)
Los antihistamínicos intranasales son efectivos para el tratamiento de la rinitis alérgica. Estos agentes son apropiados para el tratamiento de primera línea y en contraste a los orales, podrían ayudar a reducir la congestión nasal. Sin embargo con el uso de estos fármacos algunos pacientes han presentado una significativa absorción sistémica asociada con sedación. Los únicos antihistamínicos locales aprobados para el uso en pacientes pediátricos son: azelastina (> 5 años) levocabastina (> 5 años).
Anticolinérgicos intranasales
Los anticolinérgicos intranasales si bien reducen la rinorrea, no tienen efecto sobre otros síntomas nasales. Aunque sus efectos colaterales son mínimos, en niños pequeños su uso ha sido asociado con sequedad de la membrana nasal.
Cromoglicato intranasal
El cromoglicato sódico, puede minimizar el prurito nasal, los estornudos, la rinorrea y la obstrucción nasal. Debido a que reduce la liberación de algunos mediadores químicos, es efectivo como agente preventivo. En niños, una importante limitación de la terapia con cromoglicato es su corta duración de acción, consecuentemente se recomienda su uso cuatro a seis veces por día, lo cual es prohibitivo para una buena adherencia. El cromoglicato tiene una excelente seguridad y actualmente está indicado incluso en menores de 2 años de edad.
Corticoides intranasales
Los corticoides constituyen la medicación más efectiva para el alivio de los síntomas de la rinitis alérgica (congestión nasal, rinorrrea, prurito y estornudos). Están indicados en la rinitis alérgica perenne y estacional así como en la rinitis no alérgica. Actúan localmente sobre la mucosa nasal, son rápidamente metabolizados, tienen una larga duración de acción y con excepción de la dexamentasona intranasal no producen efectos colaterales sistémicos clínicamente importantes.
Los corticoides intranasales muestran un mejor control de los síntomas con respecto a los antihistamínicos de segunda generación. Idealmente, los esteroides nasales deberían mostrar alta afinidad con el receptor local y baja biodisponibilidad sistémica, sin supresión del crecimiento a largo plazo en niños y adolescentes.
Los nuevos corticoides nasales incluyendo furoato de mometasona, fluticasona, dipripionato de beclometasona y budesonida han mejorado la relación riesgo-benefício comparado con los antiguos corticosteroides (dexametasona, triamcinolona, etc.). Sin embargo existen informes aislados de disminución del crecimiento óseo en niños que reciben corticoides locales.
Los siguientes corticoides intranasales recomendados son:
- furoato de mometasona (> 3 años)
- propionato de fluticasona (>4 años)
- flunisolida (>5 años)
- dipriopionato de beclometasona (>6 años)
La efectividad de los medicamentos descritos se muestra en la siguiente tabla:
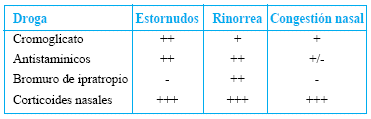
Debido a los efectos colaterales de los corticoides sistémicos por uso prolongado, tales como retardo el crecimiento, supresión del eje hipotálamo, hipofísis, adrenal, disturbios del comportamiento y cataratas subcapsulares; estos se deben manejados con cautela.
Inmunoterapia
La inmunoterapia alergeno-especifica representa el pilar del tratamiento de la rinitis alérgica y su eficacia ha sido confirmada por muchos estudios científicos. En los últimos años las vías de inmunoterapia por mucosa oral o nasal han ganado aceptación especialmente en niños y han sido validadas por la OMS, sin embargo la vía subcutánea es el único modo de terapia disponible en muchos países.
Una revisión sistématica de la literatura ha probado el beneficio de la inmunoterapia (IT) para rinitis alérgica; la cual puede mejorar la calidad de vida, disminuir el requerimiento de medicación especialmente en niños pequeños y probablemente en prevenir la progresión de rinitis alérgica a asma.
Documentar la sensibilización hacia el alergeno asociado con síntomas, es crucial antes de iniciar la IT y estos deben también ser de suficiente duración y severidad para garantizar la IT. Para los pacientes que reciben IT es esencial entender los principios del tratamiento, la frecuencia de inyecciones, la duración del tratamiento, los riesgos y signos de efectos adversos, la magnitud de la eficacia y esencialmente la adherencia del paciente a la terapia.
En cuanto a la duración del beneficio de la IT, los estudios realizados con este objetivo han demostrado que el beneficio persiste por más años (quizás toda la vida) en casos de polinosis en comparación con alergenos perennes.
Referencias
1. Berger WE. Treatment update: Allergic rhinitis. Allergy Asthma Proc 2001;22:191-8. [ Links ]
2. Coelho M, Saconato H, Castelo A. Topical nasal steroids for allergic rhinitis in children (Protocol for a Cochrane Review). In: The Cochrane Library, Issue 1.2002. Oxford: Update Software. 2002. [ Links ]
3. Dibildox J. Safety and efficacy of mometasone furoate aqueous nasal spray in children with allergic rhinitis: results of recent clinical trials. J Allergy Clin Immunol 2001; 108(S):54-8. [ Links ]
4. DuBuske LM. Appropriate and inappropriate use of immunotherapy. Ann Allergy Asthma Immunol 2001; 87( Suppl 1): s56-s67. [ Links ]
5. Durham SR et al. Consensus statement on the treatment of allergic rhinitis. Allergy 2999: 55 (2): 116-34.
6. Fireman P. Therapeutic approaches to allergic rhinitis: Treating the child. J Allergy Clin Immunol 20o0; 105: 616-21.
7. Moller C, Dreborg S, Ferdousi HA, Halken S, Host A, Jacobsen L, et al. Pollen immunotherapy reduces the development of asthma in children with seasonal rhinoconjunctivitis (the PAT-study). J Allergy Clin Immunol 2002; 109:251-6. [ Links ]
8. Palma-Carlos AG, Spinola-Santos A, Ferreira MB, Santos MC, Palma-Carlos ML. Immunotherapy in allergic rhinitis.. Allerg Immunol 2001; 33: 323-6. [ Links ]
9. Pedersen S. Assessing the effect of intranasal steroids on growth. J Allergy Clin Immunol 2001; 108( Suppl): s40-s4. [ Links ]
10. Rak S, Heinrich C, Jacobsen L, Scheynius A, Venge P. A doubleblinded, comparative study of the effects of short preseason specific immunotherapy and topical steroids in patients with allergic rhinoconjunctivitis and asthma. J Allergy Clin Immunol 2001;108:921-8. [ Links ]
11. Scadding GK. Corticosteroids in the treatment of pediatric allergic rhinitis. J Allergy Clin Immunol 2001;108( Suppl): s59-s64. [ Links ]
12. Schenkel EJ. Paediatric issues relating to the pharmacotherapy of allergic rhinitis. Expert Opin Pharmacother 2000; 1: 1289-306. [ Links ]
13. Sheikh A, Hurwitz B. House dust mite avoidance measures for perennial allergic rhinitis (Cochrane Review). In: The Cochrane Library, 1, 2002. Oxford: Update Software. The Cochrane Library, Issue 1, 2002. [ Links ]
14. The international study of asthma an allergies in childhood (ISAAC). Steering Commitee. Worldwide variation in prevalence of symptoms of asthma, allergic rhinoconjunctivitis and atopic eczema. Lancet 1998; 351: 1225-32. [ Links ]
15. van Cauwenberge P, Bachert C, Passalacqua G, Bousquet J, Canonica GW, Durham SR et al. Consensus statement on the treatment of allergic rhinitis. Allergy 2000; 55:116-34 [ Links ]