La neuromielitis óptica (NMO) es una entidad perteneciente, a un grupo de padecimientos desmielinizantes del sistema nervioso; descrito por Eugene Devic en 18941,2,3, y se caracterizada por hallazgos clínicos, imagenológicos y de laboratorio que constatan neuritis óptica, mielitis aguda con lesión longitudinal de más de tres segmentos medulares y seropositividad para anticuerpos IgG específicos, contra el canal de acuaporina 4 (AQP4 (AQP4-Ab))2,3. En la actualidad existe evidencia de la asociación con enfermedades autoinmunes (Lupus eritematoso sistémico 75%4, síndrome de Sjögren, miastenia grave, tiroiditis de Hashimoto , deficiencia de vitamina B12 por autoinmunidad y exposición tóxica, etc.)3,5.
En cuanto a la prevalencia mundial afectaba a, cinco personas por millón de habitantes por año y es de tres a nueve veces mayor en mujeres que en hombres, con una edad de aparición que varía desde la niñez hasta la adultez tardía (media de 20 a 50 años entre adultos y 4,5 años entre niños), la tasa de mortalidad es de aproximadamente el 33%3.
Se trata de un trastorno autoinmune gravemente discapacitante del SNC3, en algunos casos con una evolución desfavorable y pronostico malo para la función renal a pesar de un diagnóstico oportuno y tratamiento adecuado1.
Tradicionalmente, la NMO se ha diagnosticado con la clínica o criterios solos, pero recientemente los criterios de consenso han recomendado; combinando clínica, serológica y resultados de neuroimagen6. Siendo el estudio de imagen ideal para el diagnóstico, la resonancia Magnética Nuclear (RMN), que muestra lesiones en la sustancia blanca en tres o más segmentos vertebrales (a menudo difusos)1,7.
En cuanto al tratamiento, según diversos estudios, los síntomas suelen remitir con el uso de esteroides, seguido de análogos de purina o de alquilante1.
Presentamos el caso clínico de un adolescente de 14 años de edad con diagnóstico de Neuromielitis Óptica asociado a Nefritis Lupica Clase IV-G, debido a que es una patología poco frecuente a nivel mundial y origen poco conocido, lo que nos permitió realizar algunos comentarios al respecto.
Reporte de caso
Se trata de adolescente masculino de 14 años de edad conocido en el servicio de neurología desde el 2004 por regresión del desarrollo, caídas frecuentes, posteriormente imposibilidad para la deambulación, siendo diagnosticado de Enfermedad de Devic o Neuromielitis Óptica el 2008 por cumplir los siguientes criterios: Neuritis óptica, Mielitis aguda, resonancia magnética con lesión medular, Seropositividad para Anti AQP4. Por lo que amerito tratamiento con inmunomodulador de forma semestral en 3 ocasiones y actualmente en tratamiento con gabapentina, tizanidima y Calcitriol.
En agosto del 2019 empieza por presentar edema en miembros pélvicos con patrón de presentación intermitente con predominio en zonas declives, con fóvea, no doloroso, sin predominio de horario, sin atenuantes ni exacerbantes. Asimismo, se agregó dolor en región lumbar ocasional, asociado a fiebre de 38,4°C. En septiembre 2019 presencia de aftas orales, con examen general de orina con proteínas 500mg/dl, hematuria glomerular. Visto por nefrología en septiembre del 2019 por evidencia de proteinuria y hematuria, siendo revalorado por el servicio en octubre del 2019:
Laboratorios de Biometría hemática: Hemoglobina: 13,7gr/ dl, Hematocrito, 43%, Plaquetas 266mil, linfocitos 950mil. Química sanguínea: Creatinina sérica 0.8mg/dl. Complemento C3: 55mg/dl (83-177mg/dl), C4: 6mg/dl (15-45mg/dl). Inmunológicos: ANA 1:80 patrón homogéneo, Anti DNA positivo.
Examen General de Orina: Proteínas 500mg/dl, leucocitos 8-10XC, cilindros hialinos y granulosos, eritrocitos 20-25 por campo con 80/100 dismorficos.
Proteinuria 108mg.m2.hra, creatinuria 14mg/dl Ecografía renal octubre 2019: Riñón Izquierdo 10,4x45, Riñón Derecho 91x57 ambos en p 95 para la talla, con relación cortimedular conservada.
Según los criterios diagnósticos del Colegio Americano de Nefrología para lupus Eritematoso sistémico8 cumplió 6 de 11 por lo que se realizó biopsia renal 25 octubre 2019 con reporte de: Microscopia Óptica: Glomerulonefritis por complejos
inmunes con patrón Membranoproliferativo (Figura 1).
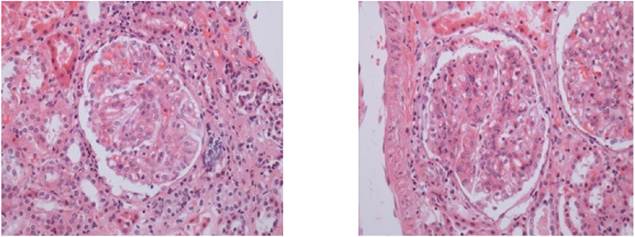
Figura 1 Microscopía de luz: Proliferación mesangial, paredes capilares engrosadas (asa de alambre), hipercelularidad endocapilar.
Inmunofluorescencia: Positivo IGA, IGM, C3, C1q (casa llena). Índice de actividad: 16/24 y cronicidad: 2/12 (Figura 2)
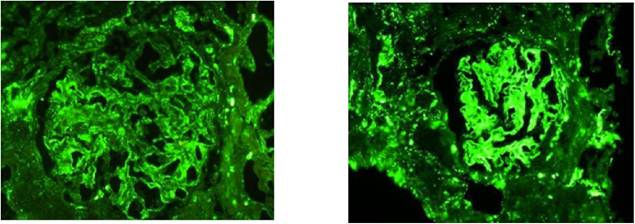
Figura 2 Inmunofluorescencia: Tinción granular global de las paredes capilares glomerulares, lesiones de asa de alambre se debe a depósitos subendoteliales y mesangiales (IgM, IgG, IgA, C3 y C1q CASA LLENA)
Por lo que se llega al diagnóstico de Nefritis Lupica Clase IV-G, recibió tratamiento inicialmente con bolos de metilprednisolona 30mg.kg.do (3 dosis), posteriormente manejo con inhibidor de calcineurina tipo ciclosporina, inhibidor de enzima convertidora de angiotensina con la que se evidencia con respuesta adecuada por: Creatinina 0.4mg/dl, linfocitos 1 300mil, Complemento: C3: 87mg/dl, C4: 26mg/dl, proteinuria: 51mg.m2.hra, eritrocitos negativos.
Discusión
La neuromielitis óptica (NMO) es una enfermedad desmielinizante recurrente que afecta principalmente al Sistema Nervioso Central (médula espinal y nervios ópticos), asociado a autoanticuerpos contra la acuaporina-42,9. Tiene una alta morbilidad precoz y mortalidad debido a la severidad de sus recurrencias. Entre 25 y 30% fallece a 5 años del inicio de la enfermedad, aproximadamente el 50% usará silla de rueda a 7 años de evolución y entre 60 y 70% evolucionará con pérdida de la visión de al menos de un ojo10,11; Por lo tanto, el diagnóstico rápido de este trastorno es obligatorio7, debido al curso recurrente, que puede causar una discapacidad temprana3.
La terapia inmunosupresora agresiva reduce significativamente las recurrencias hasta 6 veces12,13, no existen recomendaciones específicas en casos en que se superponen la NMO y LES, sin embargo, se reporta que las dosis elevadas de esteroides, seguidos de inmunosupresión prolongada con fármacos tipo azatioprina, mofetil micofenolato, metotrexato, parecen ser la terapia más adecuada para la prevención de recurrencias. En casos más resistentes se sugiere el rescate con inmunoglobulina endovenosa o plasmaféresis y terapia de mantenimiento con rituximab, ciclofosfamida o combinación de rituximab más metotrexato, casos más extremos de NMO asociado a LES han respondido a dosis inmunoablativas con ciclofosfamida en asociación con factor estimulantes de colonias de granulocitos4, en nuestro caso el paciente recibió tratamiento inicial con bolos de metilprednisolona y posteriormente manejo con inhibidor de calcineurina tipo ciclosporina, IECA con la que se evidencio adecuada respuesta.
Por último, es conocida la asociación con enfermedades autoinmunes organoespecíficas como son la miastenia gravis, tiroiditis autoinmune, anemia perniciosa, colitis ulcerosa y púrpura trombocitopenia idiopática y no organoespecíficas como el lupus eritematoso sistémico (LES), síndrome antifosfolípido y síndrome de Sjögren (SS)5,14,15,16. Además, algunos casos de NMO pueden estar asociados con neoplasias17. Existen reportes de estudios donde informan la coexistencia de la Neuromielitis óptica y enfermedad autoinmune en el 28%, y en 1 a 2% la asociación con Lupus Eritematosos sistémico18. Aunque la NMO rara vez se describe en pacientes con LES, puede aparecer como una primera manifestación de LES. Los anticuerpos que se encuentran con mayor frecuencia son los anticuerpos antinucleares en un 43,8% (ANA) y el anti-Ro/anti-La (15,7%)4,19, en relación a la patología estudios posteriores indican la existencia de autoanticuerpos séricos muy específicos (denominados NMO-IgG o anticuerpos AQP4 (AQP4-Ab)) 3formado parte de los criterios de diagnóstico de NMO, nuestro paciente mostro Seropositividad para Anti AQP4, la importancia de estos radica en el papel en la mediación de la flujo de agua entre las células gliales y los espacios del LCR6
El pronóstico de la enfermedad es malo por el deterioro gradual de las condiciones generales y depende del número de recaídas dentro de los 2 primeros años posterior al diagnóstico, gravedad del primer ataque, inicio de la enfermedad en edades avanzadas y la asociación a trastornos inmunológicos4.
En conclusión, el diagnóstico rápido y el inicio temprano de un tratamiento agresivo son esenciales si se desea una recuperación significativa18, por lo que es crucial el conocimiento de la patología y un alto nivel clínico de sospecha, para poder hacer el manejo del paciente y la intervención.