Candidemia: identificación de Cándida en al menos un hemocultivo de un paciente1.
Candidiasis Invasiva: infección en el torrente sanguíneo por Cándida siendo la tercera más común en las Unidades de Cuidado Intensivos en la mayor parte del mundo2.
Cándida spp: se encuentra como parte de la microbiota normal del cuerpo humano y se puede encontrar principalmente en membranas mucosas de ojos, nariz, boca, y vagina, entre otros3. La candidiasis es una infección conocida también como moniliasis causada generalmente por Cándida albicans 4, siendo una de las causas más importantes de infección que contamina la sangre, siendo adquirida en las unidades de cuidado intensivo5. En este contexto, se reporta Cándida como uno de los principales microorganismos aislados en pacientes cuyos hemocultivos son positivos, con cifras de 8 a 15 %1. En Colombia, para el año 2013, se encontró que la infección por Cándida se situaba en puesto número cinco, representando 5,2% de los cultivos sanguíneos positivos en UCI6. Las tasas de mortalidad por candidiasis en UCI oscilan entre un 47 y 59 %, afectando principalmente a pacientes inmunocomprometidos, en posoperatorio o que se encuentran con nutrición parenteral, donde un 62% fue producida por Candida albicans 7.
La prevalencia de candidiasis ha aumentado globalmente en los últimos años; sin embargo la incidencia en gran parte de los países Europeos ha bajado mostrando 3 a 5,7 casos por 100 000 habitantes en un año, en España se presume que la incidencia de Candidemia está entre los 3 a los 8,6 casos por 100 000 habitantes por año, donde Cándida albicans se ha hallado en los hemocultivos en un 45,4% de los casos, seguida por Cándida parapsilosis con un 24,9% de hallazgos, Cándida glabrata con un 13,4% y Cándida tropicalis con un 7,7%8. En Estados Unidos, un estudio comparativo efectuado entre 2008 a 2011 reportó una incidencia de 13,3 a 26,2 casos por 100 000 habitantes, gran parte de los cuales se desarrollaron en adultos mayores de 65 años9. En América Latina se realizó un estudio prospectivo entre 2008 y 2010 en siete naciones de la región, revelando una incidencia general de 1,18 casos por cada 1 000 pacientes ingresados a hospitalización, donde Colombia presentó la menor incidencia a diferencia de Chile que presentó la más alta. Las principales especies de Cándida encontradas fueron Cándida albicans en un 37,6%, seguida de C. parapsilosis en un 26,5% y C. tropicalis en un 17,6%10. En otro estudio multicéntrico de carácter prospectivo entre Marzo y Diciembre de 2004 realizado en Brasil, se evidenció una alta incidencia de 2,49 casos por cada 1 000 ingresos a hospitalización además reveló una tasa de mortalidad bruta del 54% y un persistencia de C. albicans como el microorganismo más aislado sin embargo sigue en aumento la incidencia por C. tropicalis, C. parapsilosis, C. glabrata, y C. krusei11.
La Candidiasis está asociada a diferentes enfermedades que pueden estar concomitantes con la infección. Se ha documentado la aparición y exacerbación de Candidiasis oral en pacientes con psoriasis, en relación a la producción de superantígenos desencadenada por la infección12.
Además, las infecciones candidiasicas se asocian a otras comorbilidades intrahospitalarias como desbalances electrolíticos, anemia, diabetes mellitus, infección por virus de inmunodeficiencia adquirida, deficiencias nutricionales, sepsis, infecciones bacterianas y desordenes de la glándula tiroidea13. La incidencia ha aumentado del 10% de Candidiasis invasiva en los pacientes que requieren algún tipo de ventilación mecánica junto a un catéter venoso central, más antibioticoterapia de amplio espectro principalmente en los tres primeros días de ingreso a salas de cuidados intensivos y además también que tengan algún factor de riesgo como diálisis, cirugía mayor, pancreatitis o se le esté tratando con corticoides sistémicos2,14,15.
Revisión bibliográfica
Quinolonas
Las quinolonas son un familia importante de agentes antimicrobianos de espectro ampliado, con gran eficacia sobre microrganismos Gram-negativos, que se clasifican principalmente con base en su espectro antibacteriano y sus diferentes generaciones6.
Historia
Estos medicamentos se empezaron a usar clínicamente desde 1962, con el Ácido nalidixico17, un agente completamente sintético con acción bactericida contra un gran número de especies del género Enterobacteriaceae. Más tarde, la Ciprofloxacina demostró su utilidad como uno de los medicamentos de primera línea en procesos infecciosos frecuentes como las del tracto urinario, demostrando bajas tasas de resistencia bacteriana18. Modificaciones posteriores en su estructura química permitieron mejorar las propiedades farmacocinéticas dando lugar a un uso generalizado de las fluoroquinolonas en 198019. Además de su potente actividad frente a un amplio rango de bacterias grampositivas y gram negativas, las fluoroquinolonas presentan la ventaja de alcanzar concentraciones terapéuticas adecuadas con la administración oral, lo que dio lugar a su amplio uso en procesos infecciosos de las vías respiratorias inferiores, procesos infecciosos del tracto urinario, cutáneos y de tejidos blandos, al igual que de infecciones transmitidas sexualmente20.
Mecanismo de acción de las quinolonas
Las quinolonas inhiben la síntesis de ADN por medio de la unión a un grupo de enzimas de gran importancia para el metabolismo celular de las bacterias: la topoisomerasas tipo II, la ADN girasa y la topoisomerasa tipo IV, enzimas encargadas del desdoblamiento del ADN bacteriano para su replicación. Esto se logra mediante la escisión del ADN bacteriano en complejos ADN-enzima, resultando en la rápida muerte bacteriana, al mismo tiempo que interfieren directamente sobre el metabolismo bacteriano aumentando las concentraciones de una enzima llamada DNA cleavage complexes por medio de un aumento del metabolismo de las mismas topoisomerasas21,22.
Genética bacteriana y diana terapéutica de las Quinolonas:
La ADN girasa se presenta como una muy buena diana terapéutica puesto que solo está presente en las células procariotas y no en eucariotas, siendo seguro su uso en humanos. Además de esto es esencial en el metabolismo y crecimiento bacteriano lo que favorece el uso de fluoroquinolonas en infecciones bacterianas severas23. Esta enzima comprende 2 subunidades A y B, las cuales forman un tetrámero A2B2. La subunidad A y B se codifican por los gen gyrA y gyrB, respectivamente y las mutaciones que los afectan se han visto implicadas en la resistencia a las quinolonas, confiriéndoles una significancia clínica relevante24,22,25.
La topoisomerasa IV es una enzima esencial en los estadios finales de la replicación de ADN para desvincular los cromosomas hijos después de la replicación del ADN, lo que permite la segregación de los cromosomas en las células hijas. La topoisomerasa IV es un heterotetramero constituido por dos subunidades A (ParC) y dos subunidades B (ParE), las cuales se encuentran codificados en los genes del mismo nombre22,25.
En general, en gram-negativos como E. coli, la girasa es más susceptible a la acción de las quinolonas que la toposimoerasa IV, mientras que en bacterias gram-positivas como Streptococcus pneumoniae esta última es el blanco principal, siendo la girasa menos susceptible en tales organismos26,19.
Propiedades farmacológicas de las quinolonas:
Desde su introducción en 1980, algunas de las ventajas atribuibles al uso de las fluoroquinolonas incluían la adecuada biodisponibilidad oral, el hecho de que su absorción no se alteraba por los alimentos, y por la posibilidad de que la mayoría de las quinolonas pueden ser administradas cada 12 a 24 horas19. Además se distribuyen ampliamente a través del cuerpo alcanzando concentraciones tisulares apropiadas y se excretan por vía renal y no renal27.
La efectividad de estos medicamentos fue ampliamente difundida, tanto por su amplio espectro terapéutico así como por el bajo índice de resistencia a los mismos. Muchos estudios aseguraban que mínimo hacía falta la presencia de dos mutaciones para que las bacterias como E. coli generaran resistencia a estos medicamentos debido a la baja tasa de mutaciones (1 por 107 en el fenotipo salvaje de E. coli). Por lo tanto, las quinolonas parecían ser una clase de agentes para los cuales la aparición de mutaciones inductoras de resistencia y el desarrollo de genes de resistencia parecían improbables22.
Las ventajas señaladas condujeron a un aumento en el uso de fluoroquinolonas, incrementando marcadamente la tasa de resistencia entre bacilos entéricos gramnegativos (y aún más en algunos patógenos gramnegativos no entéricos, incluyendo P. aeruginosa), particularmente en las Unidades de Cuidado Intensivo28. Estos hallazgos son apoyados por los numerosos estudios en las dos últimas décadas, que han registrado la aparición de resistencia a quinolonas en múltiples brotes alrededor del mundo, este ha llegado a ser un problema en el tratamiento de muchos patógenos frecuentes en infecciones entéricas, respiratorias y hematológicas29,19.
Uso de Quinolonas en Unidad de Cuidados Intensivos UCI
Las fluoroquinolonas están entre los medicamentos más comúnmente prescritos en pacientes ambulatorios y hospitalizados, con tasas de uso de 6 a 9% en unidades de cuidado intensivo30. El incremento en su uso en los años recientes, sin embargo, ha coincidido con el incremento en la incidencia de resistencia a estos medicamentos entre bacilos gramnegativos, particularmente en las salas de cuidado intensivo, e incluso, se han asociado a la colonización con otros patógenos asociados al cuidado de la salud31,32.
Algunos de los factores que han contribuido al uso inadecuado de las fluoroquinolonas incluyen su uso en síndromes no infecciosos o no bacterianos, el cubrimiento antibiótico redundante, y el espectro de cubrimiento inadecuado, así como regímenes de tratamiento con una duración mayor de la necesaria, generando mayores efectos post terapia antibiótica y aumentado los valores de resistencia bacteriana en microorganismos como K. pneumoniae33. Entre los efectos adversos asociados a esta práctica se han encontrado la infección por Clostridium difficile, por hongos del genero Cándida, y colonización o infección por organismos resistentes. El sobreuso de estos antibióticos se refleja por el hecho de que se ha documentado que hasta el 51% de los regímenes de fluoroquinolonas son inapropiados para las guías de prescripción local, siendo el Ciprofloxacino el fármaco más frecuentemente prescrito innecesariamente32.
Infecciones micóticas invasivas asociadas al uso de quinolonas en pacientes criticamente enfermos
En las últimas décadas, la incidencia de infecciones micóticas nosocomiales ha aumentado dramáticamente, lo cual se ha atribuido al aumento en el número de pacientes susceptibles a las infecciones invasivas, principalmente debido al incremento en la supervivencia entre pacientes críticamente enfermos, a los abordajes terapéuticos más agresivos tales como la cateterización venosa central, nutrición parenteral total, hemodiálisis, trasplante de órganos, quimioterapia y la cirugía cardiaca y gastrointestinal, así como la terapia inmunosupresora, y las prolongadas estadías en la UCI34,35. Adicionalmente, la alta tasa de infecciones nosocomiales en la UCI conlleva al aumento en el uso de antimicrobianos de espectro ampliado, y al surgimiento de cepas resistentes que se asocian a una elevación de las tasas de mortalidad y costos de tratamiento en comparación con las susceptibles35,36.
En este orden de ideas, los factores de riesgo mayores documentados para desarrollar infecciones micóticas invasivas incluyen la administración previa de antibióticos, la cateterización venosa central, la nutrición por vía parenteral plena , una cirugía mayor reciente, el uso de esteroides, la diálisis y la inmunosupresión35.
Dentro de las infecciones micóticas invasivas, las especies de Candida spp. se encuentran entre las más frecuentemente aisladas en pacientes internados en la UCI, en donde la prescripción de quinolonas es una práctica frecuente y ampliamente extendida37. En este contexto, la implementación de antimicrobianos de espectro ampliado, representa un factor de riesgo para candidiasis invasiva, y es la principal causa de infección micótica invasiva, contribuyendo a cerca del 70-90% de las micosis invasivas, con un incremento en los gastos de los sistemas de salud, la morbilidad y subsecuentemente de la mortalidad Unidades de Cuidado Intensivo38.
Las quinolonas se formulan en los primeros niveles de complejidad en sus presentaciones orales, así como en niveles de mediana y alta complejidad en presentaciones parenterales. Los usos de este tipo de antibióticos van desde infecciones urinarias no complicadas hasta Shock séptico por gramnegativos multiresistentes, haciendo de las quinolonas una herramienta indispensable en el arsenal terapéutico. Los datos actuales apoyan la noción de que agentes antibióticos no antifungicos afectan la predisposición de contaminación e infección por especies de Cándida resistente a medicamentos, lo que se podría traducir en efectos significativos en los patrones de susceptibilidad. Sin embargo, los efectos colaterales de los antimicrobianos en las especies de Candida spp. son aún poco entendidos. Es posible que la presión antibiótica como factor de riesgo de resistencia bacteriana ejerza también un efecto adicional en las poblaciones de hongos tipo cándida39.
Las infecciones generadas debido a ingreso de pacientes a Unidades de Cuidado Intensivo (UCI) y los eventos inesperados asociadas a la prestación de servicios salud han venido cobrando gran importancia principalmente debido a un aumento de la resistencia bacteriana y de los efectos colaterales que esta genera en la evolución natural de la enfermedad40, usualmente en cuadros infecciosos graves ya sean bacterianos, fúngicos o virales. En lo que respecta al estudio de candidiasis en el mundo se han planteado varios estudios con el fin de establecer el uso de antibióticos como factor de riesgo para la presentación de candidiasis invasiva en UCI, pero no han llegado a obtener resultados contundentes asociados al uso de quinolonas; sin embargo se evidencia una alta incidencia global de Candidemia asociada a uso desmedido de antibióticos que además muestra especies de Candida con altas tasas de resistencia a antifúngicos alrededor del mundo lo que aumenta la morbimortalidad en pacientes internados en servicios de cuidado intensivo41.
Metodología: se realizó una búsqueda exhaustiva en las bases de datos biomédicas MEDLINE, PubMed, ScienceDirect, Embase, utilizando la estrategia de búsqueda: “Candidemia AND Quinolones AND Adult” sin embargo también se usaron otras estrategias para aumentar la sensibilidad como: “Invasive candidiasis AND Quinolones” y “Candidemia OR Invasive candidiasis AND risk factors” debido a la poca cantidad de información se filtraron los artículos por los últimos 10 años y se incluyeron los idiomas inglés, español, francés y portugués, se tuvieron en cuenta artículos tipo: [Randomized Controlled Trial], [Clinical Trial], [Controlled Clinical Trial] y [Review] dentro de lo cual se hizo una selección cualitativa de artículos teniendo en cuenta la relación con el tema, el tipo de estudio y resultados directos asociados al uso de quinolonas en población que desarrollo Candidemia. De esta manera se encontraron únicamente ocho artículos que cumplieron con los criterios de inclusión completamente, por lo cual luego se tuvieron en cuenta estudios in vitro y estudios que evidenciaran uso de antibióticos de amplio espectro y desarrollo de Candidemia seleccionando 62 artículos más. Se excluyeron todos los artículos que incluyeran neonatos y pacientes pediátricos.
Resultados
la literatura biomédica es muy tangencial en cuanto a la descripción de la relación entre el uso de quinolonas como factor de riesgo para desarrollar candidiasis invasiva, sin embargo se encontraron ocho artículos de buena calidad que muestran una relación estrecha entre el fenómeno propuesto, soportado en una sólida base estadística, la cual nos permite establecer que según los estudios realizados hasta la fecha si se puede generar una relación directa entre el uso de quinolonas como factor de riesgo para presentar infección candidiasica invasiva en pacientes críticamente enfermos.
Estudios sobre uso de Quinolonas como factor de riesgo asociados a candidiasis invasiva
Múltiples estudios registran la previa o actual administración de antimicrobianos de espectro ampliado como un factor de riesgo estadísticamente significativo asociado con enfermedad micótica invasiva en adultos críticamente enfermos38,42. Un subestudio planteado como ensayo clínico aleatorizado con información obtenida a partir de una estudio retrospectivo de procalcitonina y Survival Study 2006-2010 realizado por Jensen, J et al5, estableció el uso de Ciprofloxacina como factor de riesgo para la presentación de infecciones candidiasicas invasiva en pacientes críticamente enfermos en UCI mediante el análisis de una concentración estándar de antibiótico frente a una concentración máxima del antibiótico en dos grupos de pacientes ingresados a UCI.
Así mismo, en una revisión sistemática planteada por Muskett et al43, 5 de los 8 estudios que examinaron este factor de riesgo encontraron tal asociación en los análisis univariados, aunque solo uno en el análisis multivariado. Inclusive, en algunos de los modelos de predicción de riesgo para la presencia de infecciones micóticas invasivas, incluyendo los desarrollados por Paphitou et al. y por Ostrozky-Zeichner et al, la administración de antibioticoterapia sistémica por vía parenteral, representa uno de los factores de riesgo con mejor rendimiento44. Tales modelos tienen una sensibilidad de 34% y 78% y especificidad de 90% y 50%, respectivamente. Sin embargo, el proceso de selección de los factores de riesgo así como los criterios de inclusión y el tamaño de la muestra variaron entre estudios (la mayoría de ellos retrospectivos y unicéntricos) y no fueron adecuados para el análisis multivariado, lo que también dificulta una comparación entre ellos38,43.
Una de las consecuencias más importantes de tales modelos es la de determinar cuáles de estos pacientes internados en la UCI son candidatos a recibir tratamiento anti fúngico profiláctico. En este sentido, algunos autores establecen que en pacientes admitidos a UCI, quienes continúan presentándose con respuesta inflamatoria sistémica a los 4-7 días tras la instauración de un tratamiento antimicrobiano adecuado, la instauración de una profilaxis anti fúngica debe ser garantizada38.
Apoyando la teoría de tal asociación se encuentra el estudio de Hebert et al45 quien estudió el riesgo para Candidemia en individuos expuestos a agentes antimicrobianos específicos, encontrando que la ciprofloxacina estuvo significativamente asociada con candidemia susceptible a Fluconazol (OR 7,8 (IC 95% 1,2-50,7)), así como a la no susceptible a fluconazol (OR 8,0 (IC 95% 1,5-42,7)). El autor explica tal asociación probablemente debido al efecto de la exposición antimicrobiana en la flora gastrointestinal que (al destruir preferentemente la flora de bacterias gramnegativas) concede un efecto permisivo para el sobrecrecimiento de bacterias anaerobias y especies de Candida (algunas de las cuales pueden ser intrínsecamente susceptibles a fluconazol). Lee et al.46 así mismo encontró una asociación significativa del uso de Levofloxacino (OR 1,9) con la infección sistémica por Cándida glabatra resistente a Fluconazol, aunque no con Ciprofloxacino.
Lin et al.47 demuestra la existencia de diferencias en la magnitud del efecto de los diferentes antibióticos en la adquisición de infecciones sistémicas por diferentes especies de Cándida, al parecer debido a que especies intrínsecamente menos patógenas (tales como C. glabatra y C. krusei) pueden requerir una presión antibiótica selectiva para que la colonización cutánea y gastrointestinal pueda ocurrir, mientras que para especies más frecuentes y relativamente más virulentas, como C. albicans, no se requiere tal presión. En este estudio se demostró que la asociación con candidiasis por C. glabrata y C. krusei fue mayor con el uso previo de Levofloxacino, mientras que el riesgo de infección por C. albicans fue mayor con Gatifloxacino y Ciprofloxacino. Igualmente, Tapia et al48 proponen la inclusión del uso de fluoroquinolonas como factor predisponente para candidemia con C. glabrata. Esto contrasta con los hallazgos de Chow et al49 quien encontró que el número de antibióticos recibidos por día, mas no el tipo de antibiótico ni la duración de la terapia antibiótica, es un factor de riesgo para infecciones por especies no Cándida; sin embargo Pittet et al, realizó un estudio en el cual demostró que el uso de más de dos antibióticos de amplio espectro y una larga estancia en salas de cuidado intensivo es un factor de predisponente para una colonización diseminada por Cándida50.
Por otro lado, algunos estudios han documentado una mayor mortalidad en el grupo de pacientes infectados por Cándida no albicans, al parecer por el retraso en el diagnóstico y al crecimiento lento de estas especies en comparación con C. albicans51.
Finalmente, el estudio National Epidemiology of Mycosis Survey (NEMIS) - SICU, es el estudio prospectivo multicéntrico más grande diseñado para examinar y evaluar los factores predisponentes para el desarrollo de infecciones del torrente sanguíneo por Cándida en pacientes internados en servicios de cuidados intensivos quirúrgica. Los agentes antibióticos asociados con un riesgo incrementado de desarrollar tales infecciones incluyeron vancomicina y agentes con actividad contra organismos anaerobios. Sin embargo, no se encontró un aumento del riesgo con el uso individual de fluoroquinolonas52.
Por lo tanto, el control deuso de antimicrobianos es un importante componente de la prevención de Candidemia, pues se ha sugerido que la ejecución de programas de administración regulada de antibióticos que incluyan la eliminación de la terapia innecesaria así como el cambio de la misma cuando sea necesaria, puede eliminar hasta el 75% de los días de terapia con fluoroquinolonas sin traer efectos adversos53,54. Adicionalmente, y en concordancia con los esfuerzos dirigidos a disminuir los efectos deletéreos de la administración inadecuada de antibióticos en el desarrollo y diseminación de la resistencia microbiana a los antimicrobianos, señalamos la importancia de estudiar, modificar y aplicar al contexto local algunos de los programas de manejo de antibióticos exitosos ya aplicados en otros países destinados a contener la resistencia bacteriana en general y la aparición de patógenos de alta virulencia, dado que se ha demostrado que ellos un grupo de estrategias exitosas en el contexto de lograr el control del uso de antibióticos en la UCI y la correspondiente reducción de los costos atribuibles al tratamiento de infecciones graves en pacientes críticamente enfermos54,55.
En la literatura médica se menciona de forma tangencial ésta relación entre el uso de quinolonas e infecciones oportunistas por cándida, sin embargo dada la implicación en la salud pública y en la utilización racional de antibióticos es importante conocer de forma cuantitativa y precisa la relación entre el factor de riesgo del uso de quinolonas y el evento: infecciones oportunistas por cándida. Tal asociación sería importante en la determinación de un perfil de riesgo de pacientes en los cuales no se aconseja la utilización de quinolonas. De la misma manera, se podría proteger a las quinolonas de ser mal calificadas en la tabla de indicaciones de antibióticos por no seleccionar adecuadamente a los enfermos internados que se puedan beneficiar de dicha estrategia terapéutica (Tabla 1).
Tabla 1 Estudios realizados sobre uso de Quinolonas como factor de riesgo asociados a candidiasis invasiva en los últimos 15 años
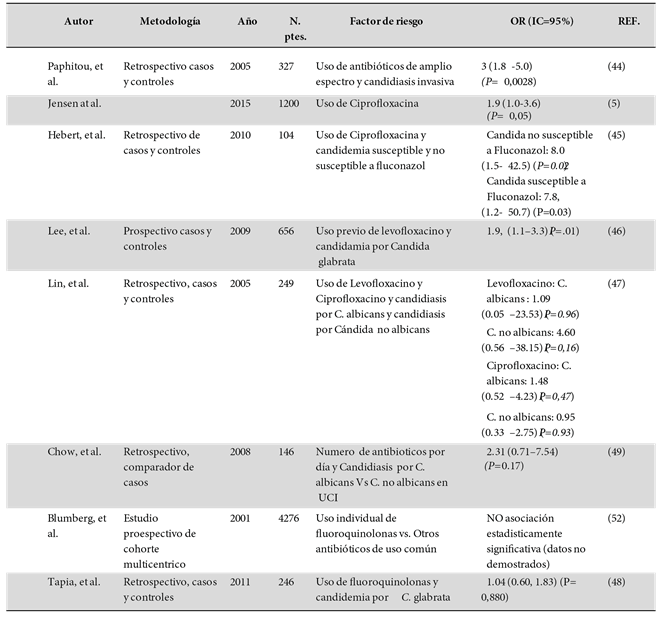
En un estudio realizado por Jensen S et al, se evidenció que hay una relación entre el desarrollo de candidiasis invasiva y el daño que producen antibióticos como el ciprofloxacino en pacientes hospitalizados en salas de cuidado intensivo al exponer a estos enfermos a altas concentraciones de antibióticos5 y a concentraciones normales de acuerdo a la Guía Surviving Sepsis, para esta quinolona fue la única que se estableció como factor de predisponente y de riesgo independiente para el desarrollo de Candidiasis invasiva, al igual que lo expone Paqualoto et al, considerando el uso de quinolonas asociado al uso de catéteres venosos centrales como posible factor de riesgo para candidiasis avanzada56. Sin embargo, no se ha establecido un perfil epidemiológico claro de los pacientes que son expuestos a quinolonas y presentan candidiasis invasiva.
Debido a esto es de gran importancia establecer la relación directa entre el uso de quinolonas y los procesos infecciosos causados por cándida, ya que la candidemia invasiva es una de las complicaciones más frecuentes en UCI lo cual ha venido presentando un aumento en la mortalidad por esta infección14. Tal como lo describe M. Bassetti et al, quien estableció una mortalidad de 20 pacientes con Candidemia en un servicio de medicina interna en comparación con los pacientes que recibieron terapia antifúngica57.
Conclusión
Las quinolonas de uso sistémico (Ciprofloxacino), son un factor de riesgo confirmado asociado a infecciones invasivas por las especies de hongos tipo Candida58,48, y el peso estadístico de esta asociación debe ser evaluada a través de ensayos clínicos prospectivos bien conducidos, que permitan incluirla en las escalas de predicción de infección invasiva por Cándida en pacientes críticamente enfermos14,15,59,60. Esta situación es de especial interés en un país como Colombia, en donde el uso de las quinolonas sistémicas está en aumento61.