Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Gaceta Médica Boliviana
versión impresa ISSN 1012-2966versión On-line ISSN 2227-3662
Gac Med Bol v.44 n.1 Cochabamba jun. 2021
Artículo de revisión
Influencia de la pandemia del COVID-19 en la salud mental de los trabajadores en salud
Influence of the COVID-19 pandemic on the mental health of health care workers
Jose Luis Villca Villegas1,2,a, Rocio Aracely Moreno Choque1,2,b, Camila Alejandra Gomez Verduguez1,2,c, Alvaro Andre Vargas Aguilar1,2,d
1Estudiante de Medicina de la Facultad de Medicina “Dr. Aurelio Melean”, Universidad Mayor de San Simón. ahttps://orcid.org/0000-0002-0357-5489.
Recibido el 20 de febrero de 2021.
Aceptado el 29 de abril de 2021.
Resumen
La pandemia de COVID-19 ha debilitado la salud mental de la población, el personal sanitario es un grupo afectado, hecho importante considerando que son los integrantes principales frente al mayor reto que el mundo moderno ha enfrentado hasta el momento en lo referido a enfermedades infectocontagiosas. La enfermedad COVID-19 ha producido en el personal de salud ansiedad, depresión, nerviosismo, desvelo, entre otros; siendo estos síntomas resultados del estrés, turnos prolongados, excesiva carga de trabajo, capacitación inadecuada y equipo de protección personal escaso, haciéndolos propensos a desarrollar trastornos tales como el Síndrome de Burnout o Síndrome de estrés postraumático. La salud mental es fundamental para la salud pública, ya que el estado anímico del personal de salud es un determinante indirecto de la calidad de atención y salud del paciente; por tanto, el objetivo de este trabajo fue el de realizar una revisión bibliográfica que analice la salud mental de los trabajadores de salud frente a la pandemia del COVID-19.
Palabras clave: salud Mental, COVID-19, personal de salud, agotamiento psicológico, ansiedad.
Abstract
The COVID-19 pandemic has weakened the mental health of the population, health personnel are possibly an affected group, an important fact considering that they are the main elements in the face of the greatest challenge that the modern world has faced so far, in relation to diseases infectious. The COVID-19 disease has produced anxiety, depression, nervousness, and wakefulness in health personnel, among others; a result of stress, long shifts, excessive workload, inadequate training, and insufficient personal protective equipment; making them prone to disorders like Burnout Syndrome or Post Traumatic Stress Syndrome. Mental health is fundamental for public health and that of health personnel is a determinant of the quality of care and health of the patient; therefore, the objective of this paper is to carry out a bibliographic review that analyzes the mental health of health workers in the face of the COVID-19 pandemic.
Keywords: mental health, COVID-19, health hersonnel, burnout psychological, anxiety.
En los últimos meses posteriores al, brote de un nuevo coronavirus de tipo 2, causante del Síndrome Respiratorio Agudo Severo (SARS-CoV-2) que ocasiona la enfermedad del coronavirus 2019 (COVID-19), emergió una cantidad cada vez mayor de información y por ende de preocupaciones que están impactando en la salud mental global1, siendo la población afectada de 106 567 454 de casos confirmados con COVID-19, hasta el nueve de febrero del 2021, en 191 países alrededor de los continentes del mundo2.
El personal sanitario al encontrarse en primera línea de atención de pacientes COVID-19, enfrentan un gran desafío físico y mental. Por lo que, el impacto de la pandemia en la salud mental tiene una mayor repercusión en los trabajadores de salud, manifestándose en estos: frustración, estrés, incertidumbre, vergüenza, culpa, aversión, depresión, estrés postraumático e ideaciones suicidas3.
Anteriormente se describió en investigaciones previas que esta situación sería un determinante clave que influye en la calidad de atención y salud del paciente, produciendo un impacto en las decisiones hospitalarias y en los errores médicos4, comprometiéndose así los sistemas de salud. Por lo cual, con todo lo descrito previamente, el objetivo de este trabajo es realizar una revisión bibliográfica que analice la salud mental de los trabajadores de salud en la pandemia del COVID-19.
Revisión bibliográfica
COVID-19
Es una enfermedad cuyo agente etiológico es el SARS-COV-2, un β-coronavirus, de tipo RNA, que tiene como posible hospedador natural a los murciélagos. Presenta dentro de sus características virológicas, una considerable afinidad por los receptores de la Enzima Convertidora de Angiotensina 2 (ECA2), que se encuentran en diversos tejidos del cuerpo humano, ocasionando síntomas leves en el 80% de casos reportados en estudios previos y siendo más susceptibles los pacientes mayores de 65 años con comorbilidades, como la diabetes mellitus, hipertensión arterial, entre otros5.
Salud Mental
Es el estado de bienestar en el que el individuo hace frente al estrés habitual de la vida familiar y comunitaria, como consecuencia de las capacidades de la persona, y que constituye parte fundamental de la salud pública. Por tanto, la promoción de la salud y prevención de los problemas o trastornos mentales, no debe separarse de la salud en general. La salud mental es una parte fundamental para la salud pública por la frecuencia de presentación de los trastornos mentales, independientemente del nivel socioeconómico o área geográfica, representando un costo económico y emocional considerable para la persona y su entorno, y coexistiendo además con enfermedades físicas del individuo6.
Problemas de Salud Mental en el Personal de Salud
La nueva realidad mundial producto de la pandemia por COVID-19, ha comprometido el estado mental de la población en general, sin embargo, un grupo especialmente afectado es el de los profesionales sanitarios, situados al frente de la defensa contra el virus SARS-CoV-2.
El impacto en el bienestar mental en este grupo de profesionales se ha visto severamente alterado por esta condición, presentando niveles medios-altos de ansiedad, depresión, nerviosismo e insomnio7.
Además, presentan un mayor riesgo de infectarse y de estar expuestos a estrés, turnos prolongados, carga de trabajo excesiva, recibiendo en muchos casos capacitación inadecuada y equipo de protección personal escaso. El personal de salud constantemente enfrenta situaciones sin precedentes, como la distribución de recursos insuficientes a pacientes igualmente necesitados, brindando cuidados con recursos limitados y falta de medicación específica. Adicionalmente a esta situación, un número cada vez mayor de profesionales en salud están siendo infectados con COVID-19, generándoles una preocupación directa por el riesgo a sus complicaciones, y un miedo indirecto a transmitir el virus a su entorno familiar, social y laboral, lo que conduce a un aumento de las medidas de aislamiento con peores resultados psicológicos8-11.
La aparición en los medios de comunicación televisivos, radiales, digitales e impresos de información no supervisada y rumores que circulan entre el público, mencionando a la COVID-19 como una enfermedad inventada o una conspiración, genera sentimientos como la ira y negación en parte de la población, que desafía las reglas establecidas por las autoridades sanitarias, negándose a cumplir con las medidas preventivas impuestas, y aumentado así el riesgo de propagación de la infección y la carga de trabajo en los hospitales12.
Síndrome de Burnout
Definido como la presencia de un conjunto de manifestaciones psicológicas, como ser: aumento de la paranoia, ira, frustración y altos niveles de agotamiento emocional, presentándose en algunos casos junto a síntomas similares a la depresión o aunadas a una depresión franca, y que generalmente se manifiesta al interrumpir los mecanismos de acomodación ante situaciones laborales con tensión sostenida. Este síndrome es considerado como un medidor del estrés en el ámbito profesional, y si bien comprende todos los síntomas mencionados anteriormente, tres criterios principales son tomados en cuenta para considerarse como un Síndrome de Burnout verdadero: el cansancio emocional, la despersonalización del individuo y la reducida percepción de realización personal13,14.
Dentro de la población, dos grupos son especialmente susceptibles para el desarrollo de este síndrome: los profesionales en salud de primera línea, a cargo del tratamiento de los pacientes con enfermedad por coronavirus; y un grupo secundario a menudo no tomado muy en cuenta: los médicos en formación, teniendo este último una prevalencia mundial de 44%, según Frajerman et al15.
Ansiedad
Es una respuesta adaptativa de la existencia humana, que podría tornarse patológica, y que alude a un estado de agitación e inquietud desagradable, caracterizado por la anticipación de peligro, y se caracteriza por la presencia de síntomas psíquicos y la sensación de peligro inminente, es decir, una combinación de síntomas cognitivos y fisiológicos, manifestando una reacción de sobresalto, donde el individuo trata de buscar una solución a una probable amenaza. Los síntomas de ansiedad son más frecuentes en las mujeres que en los varones16,17.
Síndrome/Trastorno de estrés postraumático
Es la variación del sentido, percepción o conducta luego de un evento imprevisible que amenaza el bienestar y/o la vida del individuo y rebasa sus expectativas ocasionando una alteración en su comportamiento, pero con la posibilidad de recuperar su estado inicial. La respuesta del individuo suele incluir miedo, desesperación y consternación. El cuadro clínico incluye como características principales: 1) la reexperimentación del suceso traumatizante, como pesadillas, imágenes y recuerdos; 2) la evasión de sitios o realidades relacionadas al hecho traumatizante, además de reacciones de terror, dolor y desinterés; y 3) una condición de hiperexcitación, que afecta sus respuestas, ocasionando dificultad para concentrarse, y presentando un comportamiento irritable, furia e insomnio, con posible estado de hipervigilancia18.
Síndrome de Estrés Traumático Secundario
Son emociones y conductas que se presentan en una persona luego de percatarse de un evento traumatizante sufrido por otro individuo, hecho que ocasiona un deseo de mitigar el sufrimiento ajeno o solucionar el problema, produciendo alteraciones cognitivas, conductuales, afectivas y físicas.
El individuo también sufre el siguiente cuadro clínico: 1) la reexperimentación del episodio traumatizante, 2) la evasión y entorpecimiento, 3) hiperactivación e hipervigilancia.
Datos sugieren que la prevalencia de este síndrome puede ser mayor en profesionales sanitarios, esto debido al trabajo que realizan con víctimas de traumas, hecho por el cual aplican la empatía para entender el proceso del afectado, su magnitud y realizar un tratamiento adecuado. Pero por esta labilidad emocional podrían presentar un cuadro clínico semejante al del agraviado18.
Depresión
La depresión es un trastorno psiquiátrico caracterizado generalmente por la presencia de un estado anímico decaído, anhedónico, vacío e irritable, acompañado de cambios somáticos y cognitivos que afectan significativamente las capacidades funcionales de un individuo37. Experiencias previas nos enseñan que enfermedades ampliamente extendidas como el brote de Ébola en Sierra Leona en el año 2015, causan un sin número de enfermedades mentales19, donde la depresión fue prevalente, además de la ansiedad y el estrés postraumático, síntomas fuertemente enraizados en la actual pandemia, tal como lo podemos evidenciar por la triada psiquiátrica vista por primera vez en trabajadores de salud en China que se compone de: depresión, estrés y ansiedad, síntomas apreciados en todo el personal de salud que ha estado debajo de la presión del manejo de la pandemia y el tratamiento de pacientes20.
Suicidio
La conducta suicida es el acto humano de autolesionarse, determinado por diversos factores y problemas psicosociales, familiares, laborales, biológicos realizados con la finalidad de terminar con la vida22,24. El suicidio constituye un problema dentro de la salud pública que ha estado presente desde tiempos inmemorables, afectando mayormente a poblaciones de alto riesgo como: los ancianos, adolescentes, jóvenes21-22, e incluyendo en la pandemia actual a nuevos grupos en riesgo: el personal sanitario, personas con trastornos psiquiátricos previos, personas expuestas a la inseguridad económica y personas que tienen un familiar o conocido que falleció por la enfermedad de COVID-1923.
Según las características del riesgo que presente la conducta que tenga el individuo, podemos clasificar la gravedad del intento suicida en: leve, moderado, grave y extremo, lo que nos sirve para proporcionar un diagnóstico apropiado21.
Discusión
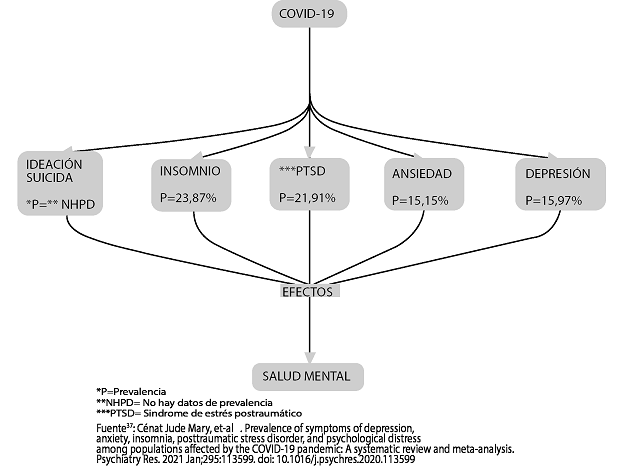
Se demostró en varios estudios que existe una relación entre la enfermedad por COVID-19 y el desarrollo de desórdenes mentales en trabajadores de salud (ver figura 1)25.
Dentro de un estudio realizado en profesionales de salud en España, Turquía, Serbia, Estados Unidos, Rumanía, Italia y Reino Unido, se determinó que el grupo más afectado durante la pandemia fueron los que se encontraban en primera línea frente a la COVID 19, en especial, las enfermeras, que se caracterizaban por padecer estrés, ansiedad, Síndrome de Burnout, depresión y alteración del sueño (insomnio), más que otros profesionales de salud. Se encontró de igual manera una asociación entre ser un trabajador de salud con menor experiencia, con antecedentes de alteraciones en salud mental previas, o ser solteros, entre otras, como características que influencian en las alteraciones mentales ya mencionadas26.
Un estudio español documentó que el personal de salud que presentaba más niveles de estrés, depresión, ansiedad e insomnio, fueron los médicos mayores de 36 años, los cuales expresaban su temor a contagiarse y contagiar a su entorno, ya que convivían con personas con enfermedades crónicas, y además enfatizaron su falta de confianza hacia la población en general con respecto al cumplimiento del distanciamiento social y la aplicación de medidas higiénicas27.
En otro estudio realizado a 1 422 trabajadores en salud en España, se concretó que: “las variables de riesgo asociadas a los síntomas de ansiedad fueron más frecuentes en mujeres, con turnos de guardia de 12 o 24 horas, y estar preocupado de que una persona con la que vive pueda estar infectada. Adicionalmente, se identificaron los siguientes probables factores protectores: ser hombre, estar separado, trabajar en residencias de ancianos o durante el día, ser médico, tener un turno rotativo mañana-tarde y/o no estar aislado por COVID-19”28.
Un metaanálisis de estudios realizados en China en trabajadores de salud, demostró que existe una alta prevalencia de desórdenes psiquiátricos, como baja calidad de sueño, ansiedad, depresión, somatización y síntomas del trastorno obsesivo compulsivo29. Sin embargo, los jóvenes (menores de 35 años) trabajadores en salud, pero con mayor carga de trabajo hospitalario frente a la COVID-19 reportaron más síntomas de ansiedad, así mismo, las principales preocupaciones de los trabajadores en salud, fueron infectar a sus colegas o a sus familias, la falta de medidas de protección personal y la violencia médica30, en otro estudio realizado en España, se encontró hallazgos similares, además, del miedo de transmitirlo a sus pacientes. Otra de las preocupaciones menores era el de tener que prestar asistencia a un número excesivo de pacientes, además, se encontró una asociación estadísticamente significativa entre la disociación psicológica e impacto en las funciones sociales29.
Los análisis de predicción mostraron que el personal de salud tiene un alto riesgo de sufrir un desorden de estrés agudo, no tener acceso a equipos de protección, de infectar a sus familiares, y el miedo de terceros a sus parientes debido a la labor que desempeñan. Entre otros resultados se describe los siguientes factores de riesgo: el género femenino, trabajar en una zona con alta incidencia de casos de COVID-19, y no sentirse escuchado por sus colegas, relacionando estas situaciones con su estado general de salud 30.
En una revisión sistemática con metaanálisis, se evidenció que el impacto psicológico en los trabajadores de salud es mayor que en la población en general, al enfrentarse a factores estresantes adicionales como: largas jornadas de trabajo, escasez de insumos, indicaciones y exigencias precisas, medidas de bioseguridad constantes, contacto social limitado, además de la permanente exigencia de vigilancia y concentración, causando que experimenten niveles más altos de ansiedad.
El hecho de que el personal sanitario sea responsable del cuidado de pacientes con COVID-19 sin contar con el tratamiento específico ni apoyo adecuado, y asimismo se encuentre expuesto a situaciones médicas críticas y la muerte, hace que sea especialmente vulnerable al trastorno de estrés postraumático31,32.
Por otra parte, un estudio realizado en Lombardía, Italia, lugar considerado como uno de los más afectados por la pandemia de COVID-19, expone que se desarrolló en los trabajadores de salud el trastorno de estrés postraumático, destacando una mayor probabilidad de recibir un diagnóstico de esta condición en grupos vulnerables como ser: en mujeres, enfermeras, trabajadores de primera línea con individuos con salud mental debilitada33.
Otro estudio tuvo como objetivo dar a conocer la prevalencia de los pensamientos e ideaciones suicidas (PIS) en trabajadores de salud en España, reportando un ocho por ciento, en 5 450 encuestados, sin embargo, se evidenció que las trabajadoras mujeres, casadas y con niños en casa, no tuvieron probabilidades de presentar PIS, a diferencia de los trabajadores solteros, jóvenes entre 30 a 49 años, quienes sí presentaban PIS, a diferencia de aquellos trabajadores mayores de 50 años que no los presentaban. Además, la percepción de falta de comunicación, coordinación, personal, y supervisión en el trabajo, como el grado de estrés financiero fue asociada positivamente con los PIS36.
Gracias a estudios basándose en metaanálisis, se tiene el conocimiento que los coronavirus causantes de brotes epidémicos, como ser el Síndrome Respiratorio Agudo Severo (SARS) y el Síndrome Respiratorio de Oriente Medio (MERS)34, están relacionados con alteraciones neuropsiquiátricas bastante similares a las vistas con el SARS COV-2, como, por ejemplo: la depresión, confusión e insomnio, siendo estos, síntomas que se explican en parte por la neurotoxicidad y el daño causado por estos virus35. Lo novedoso a recalcar en la enfermedad COVID-19, es que los síntomas neuropsiquiátricos que provocan se debe a una sobre respuesta del sistema inmune, más específicamente a la neuroinflamación provocada por la tormenta de citocinas, sin embargo, este no es el único factor en juego capaz de explicar todo el espectro psiquiátrico y psicológico de esta enfermedad, también tiene un rol el estrés, la inseguridad económica, incertidumbre por el futuro, la ansiedad, todos estos aspectos incrementan y potencian las enfermedades mentales mencionadas34.
Conclusiones
El personal de salud, en especial el personal de primera línea, se ve afectado a causa de la escasez de material junto con el exceso de trabajo, encontrándose vinculado con síntomas como el insomnio, la ansiedad, el temor al contagio, estrés postraumático, ideaciones suicidas y depresión, entre otros factores de manera discutida, como ser: la relación con la edad y la experiencia laboral.
Se ha visto que para disminuir el agotamiento y la afectación psicológica se debe ofrecer a los trabajadores de salud mejores condiciones y proporcionar equipos de protección personal, junto a un adecuado tiempo de descanso, horas de sueño, manuales de actuación seguros, una formación apropiada y apoyo psicológico que permitan un beneficio a su salud mental, siendo este un determinante clave para afrontar las acciones del día a día de los sistemas de salud, que finalmente son conformados por trabajadores de salud.
Referencias bibliográficas
1. World Health Organization. Ginebra : WHO; 2020. [ Links ] Disponible en: [Internet] [ actualizado 23 dic 2020; citado 9 en 2021 ] https://www.who.int/news-room/spotlight/a-year-without-precedent-who-s-covid-19-response
2. Coronavirus Resource Center. Maryland : Johns Hopkins University; 2020. [ Links ] Disponible en: [Internet] [Actualizado 9 en 2020; citado 9 en 2021] https://coronavirus.jhu.edu/map.html
3. World Health Organization. Ginebra : WHO; 2020. [ Links ] [Internet][actualizado 17 sep 2020; citado 9 en 2021] Disponible en: https://www.who.int/news/item/17-09-2020-keep-health-workers-safe-to-keep-patients-safe-who
4. Vizheh M, Qorbani M, Arzaghi SM, Muhidin S, Javanmard Z, Esmaeili M. The mental health of healthcare workers in the COVID-19 pandemic: A systematic review. J Diabetes Metab Disord. 2020; 1-12. [ Links ] Disponible en: https://dx.doi.org/10.1007%2Fs40200-020-00643-9
5. Guo YR, Cao QD, Hong ZS, Tan YY, Chen SD, Jin HJ, et al. The origin, transmission and clinical therapies on coronavirus disease 2019 (COVID-19) outbreak - an update on the status. Mil Med Res . 2020 Mar 13;7(1):11. [ Links ] Disponible en: [citado 4 febrero 2021] https://dx.doi.org/10.1186%2Fs40779-020-00240-0
6. Posada José A. La salud mental en Colombia. Biomédica. 2013; 33 (4): 497-498. [ Links ] Disponible en: [Internet] [citado el 9 de enero de 2021] http://www.scielo.org.co/scielo.php?script=sci_arttext&pid=S0120-41572013000400001&lng=en
7. García-Iglesias JJ, Gómez-Salgado J, Martín-Pereira J, Fagundo-Rivera J, Ayuso-Murillo D, Martínez-Riera JR, et al. Impacto del SARS-CoV-2 (Covid-19) en la salud mental de los profesionales sanitarios: una revisión sistemática . Rev Esp Salud Pública. 2020 ;94. [ Links ] Disponible en: [citado 4 de febrero 2021 ] https://www.mscbs.gob.es/biblioPublic/publicaciones/recursos_propios/resp/revista_cdrom/VOL94/REVISIONES/RS94C_202007088.pdf.
8. Anmella G, Fico G, Roca A, Gómez-Ramiro M, Vázquez M, Murru A, et al. Unravelling potential severe psychiatric repercussions on healthcare professionals during the COVID-19 crisis. J Affect Disord. 2020;273:422-424. [ Links ] Disponible en: [citado 4 de febrero 2021] https://dx.doi.org/10.1016%2Fj.jad.2020.05.061
9. Lai J, Ma S, Wang Y, Cai Z, Hu J, Wei N,et al. Factors Associated With Mental Health Outcomes Among Health Care Workers Exposed to Coronavirus Disease 2019. JAMA Netw Open. 2020 2;3(3). Disponible en: [citado 6 marzo 2020] https://doi.org/10.1001/jamanetworkopen.2020.3976
10. El-Hage W, Hingray C, Lemogne C, Yrondi A, Brunault P, Bienvenu T, et al. Health professionals facing the coronavirus disease 2019 (COVID-19) pandemic: What are the mental health risks?. Encephale. 2020;46(3):73-80. [ Links ] Disponible en: [citado 6 febrero 2021] https://doi.org/10.1016/j.encep.2020.04.008
11. Nelson B, Kaminsky DB. COVID-19’s crushing mental health toll on health care workers: Beyond its devastating physical effects, the pandemic has unleashed a mental health crisis marked by anxiety, depression, posttraumatic stress disorder, and even suicide. Here, in part 1 of a 2-part series, we examine the growing effort to identify and alleviate the fallout for health care workers. Cancer Cytopathol. 2020;128(9):597-598. [ Links ] [citado 6 febrero 2021] Disponible en: https://doi.org/10.1002/cncy.22347
12. Sarwar MAA, Sarwar H. The Impact of COVID-19 on the Mental Health of Healthcare Professionals. J Coll Physicians Surg Pak. 2020 Jun;30(6):83. [ Links ] DOI: 10.29271/jcpsp.2020.Supp1.S83. PMID: 32723465. https://pubmed.ncbi.nlm.nih.gov/32723465/
13. Zuin, DR, Peñalver F, Zuin MP. “Síndrome de burnout o de agotamiento profesional en la Neurología argentina. Resultados de una encuesta nacional.” Neurología Argentina. 2020; 12(1):4-12. [ Links ] Disponible en: [Citado 9 febrero 2021] https://www.elsevier.es/es-revista-neurologia-argentina-301-avance-resumen-sindrome-burnout-o-agotamiento-profesional-S1853002819300680
14. Bridgeman PJ, Bridgeman MB, Barone J, Burnout syndrome among healthcare professionals, American Journal of Health-System Pharmacy,2018; Volume 75(3):147–152. [citado 9 febrero 2021] Disponible en: https://doi.org/10.2146/ajhp170460
15. Thun-Hohenstein, L., Höbinger-Ablasser, C., Geyerhofer, S. et al. Burnout in medical students. Neuropsychiatr. 2020. [citado 9 febrero 2021] Disponible en: https://doi.org/10.1007/s40211-020-00359-5
16. Sierra, Juan Carlos, Virgilio Ortega,Ihab Zubeidat. “Ansiedad, angustia y estrés: tres conceptos a diferenciar.” Revista malestar e subjetividade. 2003; 3(1):10-59. [ Links ] [citado 9 febrero 2021] Disponible en: https://periodicos.unifor.br/rmes/article/view/1159
17. Luceño-Moreno L, Talavera-Velasco B, García-Albuerne Y, Martín-García J. Symptoms of Posttraumatic Stress, Anxiety, Depression, Levels of Resilience and Burnout in Spanish Health Personnel during the COVID-19 Pandemic. Int J Environ Res Public Health. 2020; 17(15):. [ Links ] [Citado 9 febrero 2021] Disponible en: https://doi.org/10.3390/ijerph17155514
18. Ruiz AL, Guerrero Angeles EA. “Afectaciones psicológicas en personal de primera respuesta:¿ Trastorno por Estrés Postraumático o Estrés Traumático Secundario?.” Revista puertorriqueña de psicología. 2017; 28(2):252-265. [ Links ] [citado 9 febrero 2021] Disponible en: http://www.ojs.repsasppr.net/index.php/reps/article/view/363
19. Jalloh MF, Li W, Bunnell RE, et al. Impact of Ebola experiences and risk perceptions on mental health in Sierra Leone. BMJ Glob Health. 2018. [ Links ] [citado 9 febrero 2021] Disponible en: http://dx.doi.org/10.1136/bmjgh-2017-000471
20. Chew N.W.S. , Lee G.K.H., Tan B.Y.Q.,Jing M.,Goh Y., Ngiam N.J.H. et al. Sharma,A multinational, multicentre study on the psychological outcomes and associated physical symptoms amongst healthcare workers during COVID-19 outbreak. Brain, Behavior, and Immunity, 2020; 88:559-565. [citado 9 febrero 2021] Disponible en: https://doi.org/10.1016/j.bbi.2020.04.049
21. Hernández Soto, Pedro Antonio, Reinaldo Enrique Villarreal Casate. “Algunas especificidades en torno a la conducta suicida.” Medisan. 2015;19(8): 1051-1058. [ Links ] [citado 5 febrero 2021] Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S1029-30192015000800014
22. Gutiérrez-García, Ana G., Carlos M. Contreras, Rosselli Chantal Orozco-Rodríguez. “El suicidio, conceptos actuales.”Salud Mental. 2006; 29(5):66-74. [ Links ] [citado 5 febrero 2021] Disponible en: http://www.inprf-cd.gob.mx/pdf/sm2905/sm290566.pdf
23. Sher L. The impact of the COVID-19 pandemic on suicide rates. QJM. 2020; 113(10):707-712. [ Links ] [citado 10 febrero 2021] Disponible en: https://doi.org/10.1093/qjmed/hcaa202
24. Arias Molina Yordany, Herrero Solano Yosvany, Cabrera Hernández Yuleimy, Guyat Doralvis Chibás, Mederos Yohani García. Manifestaciones psicológicas frente a la situación epidemiológica causada por la COVID-19. Rev haban cienc méd. 2020 ; 19. [citado 31 noviembre 2020] Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S1729-519X2020000400012&lng=es
25. Da Silva FCT, Neto MLR. Psychiatric symptomatology associated with depression, anxiety, distress, and insomnia in health professionals working in patients affected by COVID-19: A systematic review with meta-analysis. Prog Neuropsychopharmacol Biol Psychiatry. 202;104 1. [citado 1 febrero 2021] Disponible en: https://dx.doi.org/10.1016%2Fj.pnpbp.2020.110057
26. Danet Danet A. Impacto psicológico de la COVID-19 en profesionales sanitarios de primera línea en el ámbito occidental. Una revisión sistemática. Med Clin (Barc) . 1 de enero de 2021;. [citado 10 de febrero de 2021] Disponible en: https://dx.doi.org/10.1016%2Fj.medcli.2020.11.009
27. Dosil Santamaría M, Ozamiz-Etxebarria N, Redondo Rodríguez I, Jaureguizar Alboniga-Mayor J, Picaza Gorrotxategi M. Impacto psicológico de la COVID-19 en una muestra de profesionales sanitarios españoles. Revista de Psiquiatría y Salud Mental [Internet]. 2 de junio de 2020;. [citado 10 de febrero de 2021] Disponible en: https://www.sciencedirect.com/science/article/pii/S1888989120300604
28. Luceño-Moreno L, Talavera-Velasco B, García-Albuerne Y, Martín-García J. Symptoms of Posttraumatic Stress, Anxiety, Depression, Levels of Resilience and Burnout in Spanish Health Personnel during the COVID-19 Pandemic. Int J Environ Res Public Health. agosto de 2020;17(15). [citado 10 de febrero de 2021] Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7432016/
29. Braquehais MD, Vargas-Cáceres S, Gómez-Durán E, Nieva G, Valero S, Casas M, et al. The impact of the COVID-19 pandemic on the mental health of healthcare professionals. QJM. 1 de julio de 2020;. [citado 10 de febrero de 2021] Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7337807/
30. Gonzalo R-M, Ana R-G, Patricia C-A, Laura A-L, Nathalia G-T, Luis C, et al. Short-term emotional impact of COVID-19 pandemic on Spaniard health workers. Journal of Affective Disorders. 2021; 278:390-4. [ Links ] [Citado 10 de febrero 2021] Disponible en: https://www.x-mol.com/paperRedirect/1309584758320369664
31. Bassi M, Negri L, Delle Fave A, Accardi R. The relationship between post-traumatic stress and positive mental health symptoms among health workers during COVID-19 pandemic in Lombardy, Italy. Journal of Affective Disorders. 2020;280:1-6. [ Links ] Disponible en: https://doi.org/10.1016/j.jad.2020.11.065
32. Santabárbara J, Bueno-Notivol J, Lipnicki DM, Olaya B, Pérez-Moreno M, Gracia-García P, et al. Prevalence of anxiety in health care professionals during the COVID-19 pandemic: A rapid systematic review with meta-analysis. Progress in Neuro-Psychopharmacology and Biological Psychiatry.2020;107. Disponible en: https://dx.doi.org/10.1016%2Fj.pnpbp.2020.110207
33. Rogers JP, Chesney E, Oliver D, Pollak TA, McGuire P, Fusar-Poli P, et al. Psychiatric and neuropsychiatric presentations associated with severe coronavirus infections: a systematic review and meta-analysis with comparison to the COVID-19 pandemic. The Lancet Psychiatry. 1 de julio de 2020;7(7):611-27.
34. Desforges M, Le Coupanec A, Dubeau P, Bourgouin A, Lajoie L, Dubé M, et al. Human Coronaviruses and Other Respiratory Viruses: Underestimated Opportunistic Pathogens of the Central Nervous System? Viruses. enero de 2020;12(1):14.
35. Giorgi G, Lecca LI, Alessio F, Finstad GL, Bondanini G, Lulli LG, et al. COVID-19-Related Mental Health Effects in the Workplace: A Narrative Review. Int J Environ Res Public Health [Internet]. noviembre de 2020;17(21). [ Links ] [citado 10 de febrero de 2021] Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7663773/
36. Mortier P, Vilagut G, Ferrer M, Serra C, de Dios Molina J, López-Fresneña N,et al. Thirty-day suicidal thoughts and behaviors among hospital workers during the first wave of the Spain COVID-19 outbreak. Depress Anxiety. 2021. [ Links ] [citado 10 de febrero de 2021] Disponible en: https://doi.org/10.1002/da.23129














