Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Gaceta Médica Boliviana
versión On-line ISSN 1012-2966
Gac Med Bol v.43 n.2 Cochabamba dic. 2020
Artículos de Revisión
Guía de atención remota para pacientes pediátricos con covid-19
Covid-19: a remote assessment for pediatric patients
Jaldín-Vasquez Juan Pablo1, Ortiz-Flores, Nicolas2, Paz-Román Carlos Alberto3, Peña-Rodríguez Mauricio4
Recibido el 13 de agosto de 2020
Aceptado el 14 de noviembre de 2020
Resumen
En China a finales del 2019 se puso en conocimiento esta nueva enfermedad denominada SARS-CoV-2, múltiples centros mundiales encargados de la salud pública entre ellos el Centers of Disease Control and Prevention (CDC) de Atlanta, Estados Unidos y la Orgaizacion Mundial de la Salud (OMS) publicaron diferentes clasificaciones acordes a cada grupo etáreo, dando mucha importancia a la población pediátrica, el riesgo comparativo en adultos/niños, la importancia de pruebas laboratoriales (prueba en cadena a la polimerasa (PCR) y anticuerpos), y finalmente, se discuten los tratamientos acorde al caso y la gravedad de los pacientes. Por la alta demanda de pacientes y el colapso de los sitemas de salud en todo el mundo y especialmente en los países de latinoamerica donde los sistemas de salud son muy frágiles se llegas a recurrir de herramientas técnológicas como la “Teleconsulta”, recomendada por la OMS. En el presente artículo de revisión se plantea múltiples conceptos clínicos propios de la enfermedad en niños, imágenológicos, tipo de presentación de la enfermedad incluyendo factores de riesgo. Criterios de hospitalización y tratamiento. Medidas de bioseguridad, aislamiento y supervisión médica. Y como pilar fundamental de atención la Telemedicina en la era COVID-19.
Palabras clave: COVID-19, niños, pediatría
Abstract
In China at the end of 2019, this new disease called SARS-CoV-2 was made known, multiple world centers in charge of public health, including the Centers of Disease Control and Prevention (CDC) of Atlanta USA and the world health organization (WHO), published different classifications according to each age group, with more emphasis on the pediatric population. Comparative risk in adults/children. In addition to the results of laboratory tests (Polymerase Chain Reaction (PCR) and antibodies). And later its treatment is denoted according to the case and the severity. Where, due to the demand of patients, technological tools are resorted to through “Teleconsultation”, recommended by the WHO. In this review article, multiple clinical concepts typical of the disease in children, imaging, type of presentation of the disease including risk factors are proposed. Criteria for hospitalization and treatment. Biosecurity measures, isolation, and medical supervision. And as a pillar of Telemedicine Care in the COVID-19 era.
Keywords: COVID-19, children, pediatrics
Después de que China publicara sus datos epidemiológicos y confirmados con la experiencia epidemiológica del continente europeo y los Estados Unidos, mostraron que la población pediátrica es la menos afectada por el SARS-CoV-2 (COVID–19 como término mencionado en la actualidad; dada la popularidad del mismo) en comparación con el grupo de adultos.
En los datos del Center for Disease Control and Prevention (CDC; Atlanta, Georgia – Estados Unidos) los lactantes parecen ser los más propensos a ser hospitalizados, aunque las admisiones en las salas de terapia intensiva parecen ser significativamente diferentes. Por ejemplo, en el Hospital infantil de Wuhan fueron descritos 171 niños (1 día–15 años) infectados por COVID-19, en el cual los síntomas más comunes fueron: tos con una predominancia de (48 %) de los casos ingresados, faringitis (46,2%), y fiebre (41,5%). Otros síntomas asociados, pero menos comunes fueron: diarrea, rinorrea y congestión nasal en menos del 10 % de los casos. Taquipnea en 28,7% de los hospitalizados e hipoxemia (Saturación de oxígeno a la pulsioximetría de <92% a nivel del mar) apenas en 2,3% de los niños. El hallazgo radiológico más común fue la opacidad bilateral en vidrio esmerilado en 1/3 de los casos. Y como detalle a mencionar hasta el momento los decesos son raros en niños de COVID-19, pero si existen algunos casos reportados1,20.
En otro reporte epidemiológico (Dong Y, Mo X, Hu Y. y Cols. (2020)). Se presentaron 2.134 niños con sospecha o positividad a la prueba reactiva para COVID-19, de los 731 niños confirmados por la prueba en cadena a la polimerasa (PCR), 94 (12,9%) fueron casos asintomáticos, 315 (43,1%) casos leves, y 300 (41%) casos moderados, representando el 97% de los casos confirmados. Los casos graves fueron 2,5% y 0,6% como casos críticos1,2.
En otro estudio de 36 niños con COVID-19 en China, descubrieron que aproximadamente la mitad de los casos eran asintomáticos o presentaban apenas síntomas respiratorios agudos superiores leves y la otra mitad cuadros de neumonía moderada.
No podemos olvidarnos y estar alertas sobre la posibilidad de co-infección de otros virus respiratorios como influenza y virus sincitial respiratorio (VSR). Los datos disponibles sobre la gravedad de COVID-19 en niños con comorbilidades son escasos, lo que limita la posibilidad de identificar condiciones con mayor riesgo de complicaciones y mortalidad3.
Se están investigando marcadores clínicos y de laboratorio que son determinantes de la gravedad de la enfermedad. En los resultados preliminares4,5, la mayoría de los pacientes adultos, mostraron que la dificultad respiratoria y la linfopenia asociada fueron responsables de aumentar los niveles de citoquinas (particularmente IL-6, IL-10 y factor de necrosis tumoral (TNF)), asociado a estos incrementó el valor del Dímero D con el tiempo y la disminución de la expresión del interferón (IFN) en las células T CD4 (+) se asocian a un cuadro de COVID-19 grave3,21.
Posiblemente el riesgo menor en pacientes pediátricos presentados (formas graves) de COVID-19 en comparación con los grupos etarios de mayor edad, siguen siendo imprecisos y se han planteado varias hipótesis para explicar este fenómeno. Los adultos serían más propensos a desarrollar respuestas inmunitarias desequilibradas, lo que conduce al desarrollo de una tormenta de citoquinas, a menudo asociada con daño pulmonar y mal pronóstico, a diferencia de los lactantes y niños en los que se esperaría observar diferencias en la inmunidad innata y una respuesta más eficiente de las células T, capaces de eliminar el virus21.
La hipótesis sobre la menor gravedad del COVID-19 puede estar relacionada con la expresión de la enzima convertidora de angiotensina 2 (ECA-2) en las células epiteliales alveolares tipo I y II. ECA-2 fue encontrada como el receptor del COVID-19, necesario para la entrada en la célula huésped y posterior replicación viral6,7,17.
Por lo tanto, una expresión limitada de ECA-2 en la infancia, en un período del desarrollo en el que los pulmones todavía se están formando a su disposición anatómica y fisiológica adulta, podría proteger a los niños de las formas graves de la enfermedad. Curiosamente, los hombres tienen niveles más altos de ECA-2 en comparación con las mujeres, lo que podría explicar las tasas más altas de gravedad en hombres, una tendencia también observada en estudios en niños al comparar las tasas de hospitalización infantil.
Los datos del país asiático con respecto al riesgo de transmisión intrauterina no mostraron evidencia de infección congénita a los resultados de madres con COVID-19. Sin embargo, dos estudios recientes han demostrado resultados que nos hacen dudar: Los primeros demostraron la presencia de anticuerpos IgM e IgG (Inmunoglobulina M y G respectivamente) al nacer de dos recién nacidos de madres con COVID–196, y el segundo caso a demostrar describió tres recién nacidos con infección por COVID-19 de inicio temprano7,17.
Es importante tener en cuenta que ninguno de los neonatos descritos en estos dos estudios presentó evidencia virológica de la infección por COVID-19, haciendo hincapié en la necesidad de más datos antes de afirmar que la infección se puede adquirir en el útero. Aunque en este momento no se sabe si las madres con COVID-19 pueden transmitir la enfermedad a través de la leche materna, motivo por el cual seguimos orientando a las madres a continuar amamantando a sus hijos. Las madres deberían seguir con las medidas simples de bioseguridad como: lavado de las manos, uso de guantes y mascarilla facial para evitar la contaminación y exposición.
Aunque asintomática u oligosintomática, los lactantes y niños infectados pueden tener una alta carga viral localizada en la nasofaringe, además de la eliminación por vía fecal del virus durante períodos más largos. Un estudio realizado en “Shenzen”8 comparó los casos identificados a través de la vigilancia sintomática y el seguimiento de contactos, mostrando que los niños tenían el mismo riesgo de ser infectados que los adultos. Toda esta evidencia muestra que los niños son susceptibles a la infección por el virus, a menudo presentando formas asintomáticas o leves de la enfermedad, lo que representa una fuente sustancial de infección en la comunidad, anticipando que pueden desempeñar un papel importante en la transmisión viral. Se necesitan urgentemente estudios epidemiológicos sólidos, capaces de aclarar las incertidumbres detrás del papel exacto que desempeñan los niños en la transmisión de la enfermedad.
Esta información será de gran importancia para ayudar a guiar y modular las intervenciones no farmacéuticas implementadas para reducir la magnitud del pico epidémico de COVID-19 y conducir a un menor número de casos generales, hospitalizaciones y muertes. Estas intervenciones, que incluyen no sólo el aislamiento domiciliario de casos sospechosos y la cuarentena de contactos domiciliarios, sino también el distanciamiento social en toda la población, así como el cierre de escuelas y universidades, se enfrentan a varios impedimentos que debían implementarse a su debido tiempo. En lugares como Bolivia, debemos reconocer que estos desafíos son aún mayores, teniendo en cuenta la proporción de la población que vive en extrema pobreza en las grandes ciudades densamente pobladas.
El enfoque más importante es llegar a comprender cómo el COVID–19 emergió y se transmitió de una especie animal a otra de un reservorio de murciélagos en sus inicios, a luego a pasar a la zoonosis. Actualmente no existen antivirales como tratamiento específico. El tratamiento en niños tiene una similitud al de los adultos; se desarrolla en la esfera “sintomatológica”, llega a depender de la rehidratación oral o parenteral en caso de situaciones más severas, mantener niveles adecuados de nutrición, mitigar el incremento de la temperatura con antipiréticos. Así ya en fases más complicadas de la enfermedad como oxigeno suplementario y en casos más complejos apoyo ventilatorio en la unidad de cuidados intensivos (UCI)18.
Estadísticamente existe un número bajo de casos graves en niños, no hay datos específicos y científicamente comprobados de seguridad y eficacia de las diferentes terapéuticas que se están probando en adultos. Por lo pronto, existen guías que recomiendan algunos antivirales, pero los mismos aún no están 100% comprobados directamente con el COVID–19, y la vacuna próximamente será una forma de prevenir la enfermedad, pero no será para tratarla. La misma aún se mantiene en expectativa en múltiples universidades y laboratorios del mundo.
La primera epidemia del SARS-CoV fue en el año 2002, como la causa de un brote de un síndrome respiratorio agudo grave (SARS). Con especial mención a los adultos mayores. La experiencia previa con vacunas contra el SARS-CoV (2002) y el MERS-CoV (2012) de este último cuyas siglas significan síndrome respiratorio del oriente medio; han abierto el camino y facilitará el desarrollo de vacunas para la pandemia actual. Hasta que no se disponga de la misma, debemos centrarnos en la implementación de intervenciones no farmacéuticas oportunas y eficaces para reducir la carga de la enfermedad y proteger a la población más vulnerable, minimizando el enorme costo social que ya estamos enfrentando, ampliando la capacidad de atención médica, proporcionando suficiente equipo de protección para los profesionales de la salud, estimulando el lavado frecuente de manos y el uso de máscaras estricto. Y de la misma forma para la población en general el uso obligatorio de la mascarilla9.
El presente manuscrito fue escrito en mayo del 2020, y como estamos enfrentando una enfermedad “nueva” en la que todos los días aprendemos algo; tal vez estas recomendaciones puedan cambiar, modificarse y actualizarse de forma constante.
Estamos al frente de una enfermedad mortal totalmente nueva, por lo tanto, es de vital importancia la introducción de esta nueva modalidad de consultas médicas a través de la nueva herramienta denominada “Telemedicina” que es recomendada por la organización mundial de salud para mejorar la comunicación y acceso de pacientes con síntomas respiratorios, y patologías varias de manera muy cercana hacia los profesionales del área de salud.
Revisión bibliográfica
Conceptos generales
En los estudios recientes la población pediátrica llega a enfermar en proporción menor a los adultos, y el grado de afectación de los mismos es reducido. En una revisión que se realizó entre los meses de enero a marzo de 2020 se vio que los niños representaban del 1 al 5% de los casos diagnosticados. Pese a que las definiciones de vigilancia y los criterios para las pruebas cambiaron con el tiempo1-10,19.
A partir del 2 de abril de 2020, en EEUU se confirmaron 149,760 casos confirmados por el CDC (Centro de control y prevención de enfermedades Atlanta). Solo el 1.7% se encontraba en niños menores a 18 años. Y de los mismos el 90% fueron contagios por exposición en el hogar o la comunidad, 10% asociado a viajes1-10.
Manifestaciones clínicas
Los síntomas clínicos son similares entre niños y adultos, pero menos niños que adultos con infección documentada reportan síntomas. Es de presentación más leve en niños, y en una minoría se reportaron casos críticos.
En 2572 casos confirmados por laboratorio en niños menores de 18 años informados por el CDC (datos al 2 de abril de 2020) la edad promedio fue de 11 años, en rango de 0 a 17 años. En China los casos en promedio se presentaron en edad de 7 años, rango de 0 a 17 años.
Con respecto al sexo, los niños fueron más afectados que las niñas10.
La fiebre y la tos son los síntomas más comunes en niños, de un estudio de casos y controles en EEUU 291 niños estudiados: 56% presentaron fiebre, 54% tos, 13% dificultad respiratoria. El 73% del total al menos presentaban uno de estos síntomas. En los lactantes menores puede haber fiebre sin foco y sintomatología respiratoria mínima10-12.
En otro estudio con 1 391 niños evaluados en el hospital de Wuhan, China, 171 (12%) habían confirmado la enfermedad por identificación del Ácido ribonucleico (ARN), el 16% fueron asintomáticos, el 19% con infección de vías respiratorias superiores y el 65% con neumonía. La fiebre ocurrió en algún momento en aproximadamente 42%; otros síntomas fueron tos en 49% y congestión faríngea en 46%10-12.
Los síntomas menos comunes son: fatiga, rinorrea/congestión nasal, diarrea y vómitos. Se han manifestado similitud de sintomatología en China e Italia. Algunos de los niños solo presentaron síntomas gastrointestinales10-12.
Existen, de la misma forma, hallazgos cutáneos, pero existe poca frecuencia de los mismos. Erupciones maculopapulares, urticariales y vesiculares. Existen también denominados nódulos de color purpura rojizo en la porción distal de las falanges, llamados dedos COVID. Similares a la apariencia del sabañón.
Laboratorio
Los hallazgos de laboratorio en niños con infección confirmada en Wuhan fueron variables. Recuento de glóbulos blancos <5.5 x 109 (5500 / microL). Y un 3.5% recuento de linfocitos <1.2 x 109. (1200 / microL). Procalcitonina elevada (> 46 pg / ml) en un 64%. Y la PCR elevada (> 10 mg / L) en un 20%10,19.
Imagenología
Las radiografías de tórax pueden ser no conclusivas o demostrar consolidación bilateral. En una serie de niños estudiados1 171 con infección confirmada los hallazgos en la tomografía computarizada de tórax incluyeron opacidades bilaterales en forma de vidrio esmerilado 33%, ¨sombreado¨ irregular local 19% y bilateral en 12%.
Los hallazgos radiológicos pueden estar presentes antes que los síntomas. En un estudio de ocho niños en Italia(1) se realizó ecografía pulmonar obteniendo como resultados consolidaciones subpleurales y líneas B individuales o confluentes.
Frecuencia de enfermedad grave en niños
Sí se logró evidenciar casos graves de COVID, pero en su mayoría cursan con enfermedad asintomática leve o moderada y recuperarse en 1 a 2 semanas después.
En una serie de 2 135 niños1 en China que incluyeron a 728 niños positivos al COVID confirmado por laboratorio. 55% fueron casos leves o asintomáticos, 40% moderados (casos con evidencia clínica o radiográfica de neumonía sin hipoxemia), 5% graves (disnea, cianosis central e hipoxemia). Y menos de 1% críticos (Síndrome de distrés respiratorio agudo (SDRA), insuficiencia respiratoria y shock)22.
Factores de riesgo potenciales de enfermedad grave
Lactantes menores (menores de 1 año) y los niños con enfermedades subyacentes tienen un mayor riesgo de enfermedad grave. En un estudio1 en EEUU 345 niños confirmados, el 23% tenía afecciones subyacentes.
Entre las condiciones subyacentes más comunes se reportaron: enfermedad pulmonar crónica incluyendo asma moderado a severo, enfermedad cardiovascular, inmunosupresión (cáncer, quimioterapia, radioterapia, trasplante de células hematopoyéticas, dosis elevadas de glucocorticoides, entre otros).
En un estudio transversal1 48 niños ingresados en UCI (Unidad de Cuidados Intensivos) en EEUU, 40 niños presentaban infecciones subyacentes. Las más comunes fueron de complejidad médica. Retardo en el desarrollo y/o anomalías genéticas en 19 niños, en 11 supresión inmune o malignidad, y obesidad en 7.
Se cree que el síndrome de liberación de citoquinas es importante en la patogénesis de las infecciones graves por COVID. Otra explicación es la interferencia viral en el tracto respiratorio de los niños pequeños conduce a una carga viral menor. Además, también se considera al receptor del COVID-19 (La ECA-2) puede expresarse de manera diferente en el tracto respiratorio de los niños.
Con qué frecuencia los niños con covid requieren hospitalizarse
Una cantidad mínima de población pediátrica, y muy pocos llegan a requerir UCI. En EEUU entre 2572 casos confirmados por laboratorio en niños menores de 18 años por el CDC de Atlanta antes del 2 de abril de 2020, la tasa estimada de hospitalización varió del 6 al 20% y la tasa estimada de UCI varió del 0,58% al 2%. En otro estudio(1) que se realizó en la región italiana de Lombardía solo 4 de 1 591 pacientes (menor al 1 %) ingresados en UCI eran menores de 20 años. En otra serie 171 niños en China con infección confirmada requirieron cuidados intensivos y VM (Ventilación mecánica) (De todos ellos todos presentaban afecciones coexistentes entre ellas hidronefrosis, leucemia e invaginación intestinal)22.
Criterios de prueba para pacientes ambulatorios
El enfoque de la prueba varía según la disponibilidad de las mismas. Y dado por las distintas limitaciones (Económicas, recursos humanos capacitados además de personal bioquímico-farmacéutico en los laboratorios, etc.), restringimos las mismas a:
· Niños para evaluar COVID-19 como posible etiología en caso de síntomas como fiebre, tos persistente, dificultad respiratoria, vómitos o diarrea.
Se realiza inmediatamente la prueba si el niño presenta los mismos, además de una condición subyacente que puede aumentar el riesgo de enfermedad grave.
Condición inmunocomprometida (receptores de terapia antineoplásica, trasplante reciente de células hematopoyéticas, receptores de trasplante de órganos, inmunodeficiencia primaria, infección por el Virus de Inmunodeficiencia Humana “VIH” con recuento de CD4 menor al 15%).
· Enfermedad cardiaca crónica (cardiomiopatía, cardiopatías congénitas cianóticas, ventrículo único).
· Enfermedad pulmonar crónica (necesidad de oxigenación suplementaria, asma persistente grave, ventilación no invasiva).
Prematuridad.
Enfermedad neuromuscular con alteración del aclaramiento de vías aéreas.
Diabetes mellitus tipo 1 mal controlada
Obesidad severa (Índice de Masa Corporal mayor o igual a 120% del percentil 95)
Exposición conocida de un paciente positivo a COVID dentro de los 14 días anteriores.
También se debe hacer una pesquisa de otros patógenos respiratorios como: (Influenza, VSR, Mycoplasma pneumoniae)10.22.
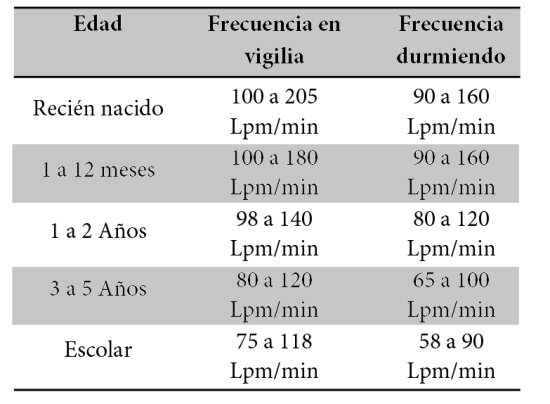
Tabla 2. Frecuencia cardiaca
Tratamiento
Se debe hacer una evaluación de la gravedad. Para los casos que presenten enfermedad leve o moderada: sin necesidad de oxígeno suplementario. Enfermedad grave: requerimiento de oxígeno desde el inicio, soporte ventilatorio (invasivo o no). Enfermedad critica: necesidad de UCI para VM, riesgo de sepsis, falla multiorgánica, trayectoria clínica que empeora rápidamente.
Manejo hospitalario
Los niños con COVID y enfermedad grave o critica del tracto respiratorio inferior generalmente requieren hospitalización.
Provisión de soporte respiratorio (oxígeno suplementario), soporte ventilatorio. Porque el estado ventilatorio puede cambiar después de una semana de síntomas.
Provisión de soporte de soluciones y electrolitos. Suministro de antibióticos empíricos según lo indicado para la neumonía adquirida en la comunidad o asociada a la atención médica. Posteriormente los antibióticos deben ajustarse mediante cultivos y/u otras pruebas microbiológicas. Las co-infecciones bacterianas pueden ser poco frecuentes. Las co-infecciones virales son más comunes que las bacterianas según Heimdal I, Moe N, Krokstad S, et al. Human coronavirus in hospitalized children with respiratory tract infections: a 9-year population-based study from Norway. J Infect Dis. 2019;219(8):1198–1206
También debe hacerse un monitoreo del síndrome de liberación de citoquinas al monitorear la Presión arterial “PA” (para detectar hipotensión), saturación de oxígeno (para detectar hipoxemia), proteína C reactiva, dímero D, ferritina, lactato deshidrogenasa dos o tres veces por semana, e interleucina 6 (se debe monitorear 2 veces por semana si está elevada al principio del estudio)10.
Aplicación de terapia farmacológica
La terapia farmacológica debe reservarse para los niños con infección confirmada si las pruebas están disponibles.
Indicaciones potenciales: la decisión debe individualizarse de acuerdo con la gravedad de la enfermedad, la trayectoria clínica, y las condiciones subyacentes que pueden aumentar el riesgo de progresión.
Para la elección del agente farmacológico:
Remdesivir
Todavía faltan datos de pruebas científicamente comprobadas para hacer uso en pediatría, se prefiere a otros agentes antivirales porque los datos emergentes de ensayos comparativos aleatorios y series de casos en pacientes adultos sugieren que puede ser beneficioso y parece ser bien tolerado.
Se dosifica según el peso:
· v ≥3.5 kg a <40 kg: dosis de carga intravenosa (IV) de 5 mg / kg en el día 1, seguido de 2.5 mg / kg IV cada 24 horas durante 5 a 10 días (5 días para aquellos con una respuesta clínica rápida).
· v ≥40 kg: dosis de carga de 200 mg IV en el día 1, seguido de 100 mg IV cada 24 horas durante 5 a 10 días (5 días para aquellos con una respuesta clínica rápida).(10)
El Remdesivir es un pro-fármaco de un análogo de nucleótido que inhibe la ARN polimerasa dependiente de ARN y tiene actividad contra los coronavirus. En EEUU la Food and Drug Administration (FDA) emitió una autorización de uso de emergencia. En casos de pacientes con saturación de oxígeno menor o igual a 94% en el aire (FiO2 0,21), requerimiento de oxígeno suplementario, ventilación mecánica.
Sus efectos adversos incluyen: náuseas, vómitos, elevación de transaminasas Glutamic oxaloacetic transaminase (GPT) y Glutamic pyruvic transaminase (GOT) y la Aspartato aminotransferasa (AST) además también de la Alanina aminotransferasa (ALT)13
Hidroxicloroquina y cloroquina
La eficacia en el tratamiento de COVID es incierta, la hidroxicloroquina se usa solo en pacientes hospitalizados en contexto de ensayo clínico, además de no tener licencia para ser prescrita.
La hidroxicloroquina sin azitromicina es una alternativa al remdesivir, pero dada la falta de beneficios comprobados y riesgos potenciales.
Se lo usa SOLO EN CONTEXTO DE ENSAYO CLINICO. Se debe evitar la hidroxicloroquina en niños con anormalidades subyacentes del segmento QTc y aquellos que requieren otros medicamentos con potencial de interacción farmacológica grave con la hidroxicloroquina.
Según el peso se dosifica:
· v 13 mg / kg (máximo: 800 mg) por vía oral, seguido de 6,5 mg / kg (máximo: 400 mg) a las 6,24 y 48 horas después de la dosis inicial (la duración puede extenderse hasta cinco días dependiendo del caso).
· v 6,5 mg / kg por dosis (máximo: 400 mg por dosis) por vía oral dos veces al día en el día 1, seguido de 3,25 mg / kg (máximo: 200 mg / dosis) por vía oral dos veces al día durante hasta cinco días.
Se cree que la hidroxicloroquina altera el pH endosómico y lisosómico, inhibiendo la replicación viral y la propagación. Su mecanismo de efectividad antiviral es incierto. La FDA emitió también una autorización de uso de emergencia para permitir el uso en adolescentes o adultos hospitalizados.
Los estudios de la hidroxicloroquina se vieron limitados por el pequeño tamaño de la muestra y han incluido principalmente a pacientes adultos. Debido a su eficacia incierta, además de su posible TOXICIDAD CARDIACA, se evita la cloroquina en combinación con hidroxicloroquina y azitromicina.
Lopinavir y ritonavir
No se recomienda el uso, dada la ausencia de eficacia y farmacodinamia desfavorable.
Terapia adyuvante
Se toma decisiones por el uso de las mismas para las complicaciones mediadas por el sistema inmune en caso de la gravedad de la enfermedad. No se usa inmunomoduladores (glucocorticoides, inhibidores de la IL–6 como el Tocilizumab), Interferon beta 1b, plasma convaleciente de pacientes recuperados, etc. Excepto en el contexto de un ensayo clínico (los beneficios y riesgos son inciertos).
No hay datos disponibles sobre el uso de vitamina A, esta fue de uso como adyuvante en el tratamiento del sarampión, porque el mismo se ha asociado con una disminución de la morbilidad y la mortalidad por neumonía en sarampión. Se cree que la vitamina A está asociada con el deterioro de la inmunidad humoral y la mediada por células.
Manejo ambulatorio de los niños covid-19
Los niños con sospecha de COVID o confirmados que presentan síntomas leves como fiebre, tos, faringitis y otros, generalmente deben tratarse en el hogar a menos que tengan una afección crónica que aumente el riesgo de severidad de la enfermedad.
El manejo se enfoca a la prevención de la transmisión a otros por medio del aislamiento, monitoreo del deterioro clínico. En Francia, un informe1 de un grupo de casos sugiere la posibilidad de que los niños no transmiten el COVID de una manera tan eficiente a diferencia de otros grupos etarios16.
Monitoreo del deterioro clínico
Los cuidadores de los niños que se manejan en el hogar deben recibir el asesoramiento sobre los síntomas que pueden ocurrir repentinamente después de aproximadamente una semana de síntomas y la necesidad de reevaluarse nuevamente en caso de insuficiencia respiratoria severa, dificultad para respirar (en bebes: quejidos, cianosis central, incapacidad para amamantar, etc.), dolor o presión en el pecho, cianosis, hallazgos asociados con shock (piel fría, húmeda y moteada, confusión, dificultad para despertar, oliguria/anuria).
Cuando suspender el aislamiento en domicilio
La duración optima del aislamiento es incierta, el tiempo en que una persona permanece infecciosa es incierto, la duración de la eliminación viral es variable. En un estudio1 que se realizó en el hospital de niños de Wuhan en China, 110 niños, la duración media de la eliminación del virus fue de 15 días desde el inicio de la enfermedad (rango intercuartil de 11 a 20 días). La duración fue mayor en niños sintomáticos que para niños asintomáticos (17 vs 11 días)16.
Evitar automedicacion sin evaluación y criterio médico: la hidroxicloroquina y otros agentes de investigación deben usarse solo bajo la supervisión de un profesional de la salud. El uso indebido de formas no farmacéuticas de los agentes de investigación (por ejemplo, fosfato de cloroquina que se utiliza en acuarios domésticos o ivermectina destinada a animales) PUEDEN PROVOCAR TOXICIDAD GRAVE E INCLUSO MUERTE.
Higiene y distanciamiento social
La prevención de la transmisión se centra en estos dos aspectos. También se recomienda que para la compra de artículos para el hogar y/o alimentos se realice su desinfección y limpieza con agentes antisépticos, uso de mascarilla facial obligatorio en caso de que los niños requieran salir del domicilio, uso de guantes solamente si se está cuidando a personas enfermas y/o si se realiza un proceso de limpieza exhaustivo del hogar, evitar el transporte público y de preferencia utilizar el privado18.
De preferencia mantener a los miembros de la familia a 2 metros de distancia de separación (especialmente de las personas mayores de 65 años o con enfermedades asociadas), si la separación no es posible, es necesario que la persona sospechosa o contagiada utilice una mascarilla facial. Separación completa a las mascotas, habitaciones separadas, baños, evitar compartir artículos personales (almohadas, mantas, utensilios, tazas, etc.). Además, se sugiere la desinfección completa de las superficies14,18.
Control y citas de supervisión médica
El CDC y la academia americana de pediatría (AAP) fomentan la priorización del cuidado del recién nacido y la vacunación de los niños hasta los 24 meses de edad. La interrupción de los servicios de inmunización aumenta el riesgo de brotes de enfermedades prevenibles por vacunación.
Es también importante la programación de visitas domiciliarias, telemedicina, espacio de oficina, domicilio entre otros. Por ejemplo, programar la visita al niño sano por la mañana (control de peso, crecimiento, desarrollo y administración de vacunas, etc.) y las visitas de enfermedad por la tarde (en caso de existir síntomas compatibles con COVID-19 u otro compatible con alguna otra enfermedad).
Uso de máscaras faciales de tela
El CDC recomienda que los niños mayores de 2 años usen la mascarilla facial de tela (máscaras o pañuelos caseros) cuando están en lugares públicos donde el distanciamiento social es difícil de lograr. Las mismas mascarillas no se recomiendan a niños menores a 2 años por el riesgo de asfixia18.
Evitar exposición en parques infantiles por posible transmisión del virus en individuos asintomáticos o pre sintomáticos dentro del periodo de incubación. De ellos también debe ser de carácter obligatorio la separación de 2 metros18.
Uso de desinfectante de manos – alcohol en gel
Es preferible lavarse las manos con agua y jabón cuando esté disponible para la higiene de manos, el desinfectante de manos en base de alcohol es seguro para uso infantil, sin embargo, se debe supervisar el uso por un adulto para evitar ingerir el mismo y causar intoxicación por alcohol en niños y sus síntomas más característicos (hipoglucemia, confusión, vómito, convulsiones, bradipnea (menos de 8 respiraciones/minuto) e irregularidad en la misma, Cianosis o palidez en la piel, hipotermia, pérdida del conocimiento entre otros). Los niños menores de 6 años deben igualmente ser supervisados18.
Otro enfoque en los niños
Confinamiento
El confinamiento en el hogar puede mejorar las relaciones entre padres e hijos, pero también puede afectar a la salud física y mental de los niños. Pueden ser menos activos físicamente, pasar el tiempo con dispositivos electrónicos, llevar una dieta de peor calidad. Factores estresantes de la salud mental incluyen el miedo a la infección, el aburrimiento y el aislamiento social.
Se pueden mitigar los efectos adversos para la salud mental y física y mejorar las relaciones entre padres e hijos a través del modelo de conductas saludables de los padres, involucrando a los niños en actividades familiares, promoviendo la autodisciplina y las habilidades de autosuficiencia, y teniendo conversaciones directas y apropiadas para el desarrollo con los niños. Por ejemplo, sobre la pandemia, efectos, causas y cómo podemos prevenir la enfermedad.
El personal en salud debe considerar el potencial de violencia intrafamiliar y buscar signos de estrés en los padres, irritabilidad, depresión, entre otros. Se debe ofrecer apoyo social y psicológico. Buscar estrategias de afrontamiento (técnicas de respiración, llamar a un amigo o familiar, juegos recreativos, etc.).
Aplicación y enfoque de telemedicina
Objetivos
Desarrollar un sistema de telecomunicación con una asociación de profesionales del área de la salud dirigido a pacientes con síntomas respiratorios leves y en regular/buen estado general sin correr riesgo de exposición a ambientes hospitalarios con el objetivo de no sobrecargar el sistema de salud. Para que los que aparenten gravedad de su clínica puedan ser trasladados a hospitales y centros autorizados
Definición de síntomas del COVID-19 en pediatría: paciente con odinofagia, rinorrea, fiebre, diarrea, manchas en el cuerpo (Conocido como “Sabañón” que son lesiones en los pies que se denotan en su mayoría en climas “fríos”, esto está relacionado con COVID-19 que podrían ser la inflamación de los vasos sanguíneos y/o micro trombos alojados en las extremidades distales que ocasionan una disminución de la irrigación sanguínea en el sitio afectado), mialgias, tos y disnea.
Preguntas a realizarse en la teleconsulta
· Edad
Cómo considera el estado de su hijo: ¿buen estado general, regular o mal estado general?
· Hace cuánto tiempo comenzaron los síntomas.
¿Presentó fiebre? (Medida con termómetro, número de veces y por cuantos días).
· Respiraciones muy rápidas o superficiales (a la video llamada), Observar cianosis central o periférica.
· Nivel de conciencia, irritabilidad, confusión.
¿Existe rechazo de alimentos?
· Se puede observar signos de disnea como: ¿retracciones intercostales, aleteo nasal, quejido espiratorio?
· Antecedentes personales patológicos: Enfermedades de base o de importancia (Asma, cardiopatías o inmunodeprimidos). Uso de medicamentos o tratamientos actuales, cirugías previas.
Esquema de la atención médica
· Examen médico virtual, donde el anfitrión es el doctor que da la bienvenida al paciente (“Hola, mi nombre es ……… soy médico del equipo de telemedicina, y estoy dispuesto a colaborarte”).
· Celular en posición vertical con la cámara frontal activada, buena iluminación con el paciente de preferencia sentado o acostado delante del tutor/cuidador en el caso de que sea un lactante/o llamada solamente de voz.
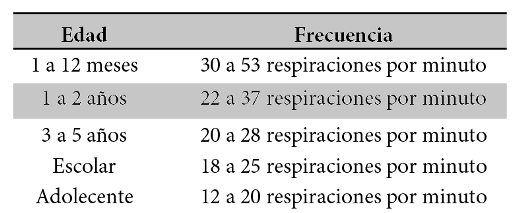
· Observar patrón respiratorio durante 30 segundos y multiplicar x 2, esto va a depender de la edad (Tabla 1). Si hay variabilidad en la respiración, contar por 60 segundos.
Observar dificultad para respirar. Signos clínicos que observar:
Alteraciones del sistema respiratorio:
· Dificultad para respirar.
· Ronquidos.
· Cianosis central.
· Aleteo nasal.
· Tiraje.
· Retracción intercostal y/o subcostal.
· Movimiento paradójico del abdomen (respiración abdominal).
· Bradipnea/Taquipnea, ritmo respiratorio irregular.
· Saturación en la oximetría de pulso (en caso de tener uno en casa) menor a 90%.
Facies del paciente, entre otros hallazgos clínicos que permitan clasificar el grado de enfermedad.
Toma de desiciones
· Bajo riesgo y buen estado general sin síntomas de alerta: orientar sobre síntomas de alerta y dar alta. Monitorizar cambios
· Riesgo intermedio (con factor de riesgo asociado) y buen estado general: realizar un nuevo contacto de control en 48 horas.
· Riesgo alto y buen estado general: nuevo contacto en 24 horas.
· Nota: Paciente de riesgo alto significa que presenta alteración real o potencial a sus funciones vitales. Pacientes con signos de gravedad y regular / mal estado general: buscar atención médica URGENTE en el hospital más cercano, de preferencia que sea apto para pacientes con sospecha de COVID-19.
Signos de gravedad
Criterios de gravedad en pacientes con sospecha de COVID-19
· Mal estado general o buen estado general con factores de riesgo
·Fiebre > 3 días
· Dificultad para respirar a pequeños y mínimos esfuerzos
·Signos de deshidratación
·Frecuencia respiratoria alterada conforme a edad (Tabla 1)
Tabla 1. Frecuencia respiratoria
Signos y síntomas de advertencia adicionales:
· Falta de apetito para la lactancia materna o ingesta de líquidos
· Empeoramiento de las condiciones clínicas de las enfermedades subyacentes
·Cambios en el estado mental como confusión y letargo
Convulsiones
Pacientes de alto riesgo
Aquel paciente que presente una o más de estas condiciones:
· Enfermedad cardiovascular
· Diabetes tipo 1
· Enfermedad pulmonar crónica (por ejemplo, asma)
· Insuficiencia renal crónica
· Inmunodeprimidos: trasplantados, historia de quimioterapia reciente, uso de corticoide dosis inmunosupresora (>2 mg/kg o >20 mg/día por más de dos semanas)
Enfermedades autoinmunes
Síndrome gripal
Persona que tiene fiebre de inicio repentino, acompañado de tos o dolor de garganta o dificultad para respirar, en ausencia de otro diagnóstico específico. En niños menores de 2 años, también se considera como un caso de síndrome gripal: fiebre de inicio repentino y síntomas respiratorios altos (tos, rinorrea, congestión nasal, etc.) en ausencia de otro diagnóstico específico.
Síndrome respiratorio agudo severo
Persona de cualquier edad, con cuadro de síndrome gripal y que muestra los siguientes signos de gravedad:
· Saturación de oxígeno (SpO2) <95% sin oxígeno suplementario.
· Signos de dificultad respiratoria o aumento de la frecuencia respiratoria evaluados según la edad. En los niños, además de los elementos anteriores, observar el aleteo nasal, cianosis central, tiraje intercostal, deshidratación y falta de apetito.
· Deterioro de las condiciones clínicas de la enfermedad subyacente.
· Hipotensión (Tabla A).

La estratificación de la gravedad de los casos sospechosos debe realizarse en consulta médica de la siguiente manera:
A. Casos leves. Aquellos que pueden ser monitoreados completamente dentro del marco de clínicas o puestos de salud más cercanos debido a la menor gravedad del caso, en todo caso también guardar vigilancia en domicilio (según el caso).
B. Casos graves. Aquellos que se encuentran en una situación de mayor complejidad y, por lo tanto, necesitan estabilización y derivación a centros/hospitales de referencia/ de urgencia para evaluación pronta e inmediata.
En la consulta médica, después de confirmar la presencia de un síndrome gripal, es esencial estratificar la gravedad del caso con el fin de identificar rápidamente la sospecha de síndrome respiratorio agudo severo.
Manejo terapéutico
Casos leves: deben tratarse con medidas no farmacológicas, por ejemplo: reposo, hidratación, alimentación adecuada, analgésicos durante 14 días a partir de la fecha de inicio de los síntomas. Dada la posibilidad de síndrome similar a la gripe debido a otros virus, como la Influenza, se indica el uso de oseltamivir en casos de síndrome. La Tabla 3, muestra la dosis de oseltamivir23.
Tabla 3. Manejo terapéutico

Casos graves: estabilización y derivación al centro de referencia o centro de emergencia. Los casos clasificados como graves deben ser estabilizados y referidos a servicios de emergencia u hospitalarios de acuerdo con la organización de la Red de Atención Médica local.
Busque información del Departamento de Salud de su municipio sobre servicios de emergencia y/o hospitalarios que se han definido como Centros de Referencia para COVID-19 en su región. La remisión será responsabilidad del equipo de atención primaria donde se produjo la clasificación del caso.
La necesidad de una recepción prioritaria de este ciudadano debe articularse en la red sanitaria local, garantizando un transporte sanitario adecuado23.
Aislamiento del paciente
· Permanecer en una habitación aislada y bien ventilada.
· Si no es posible aislar al paciente en una sola habitación, mantener al menos 1 metro de distancia del paciente. Dormir en una cama separada (excepción: las madres que están amamantando deben continuar amamantando con el uso de una máscara y medidas de higiene, como el lavado constante de manos).
· Limite el movimiento del paciente alrededor de la casa. Las ubicaciones de casa compartidas (como cocina, baño, etc.) deben estar bien ventiladas.
· Uso de máscaras todo el tiempo. Si el paciente no tolera permanecer durante mucho tiempo, realice medidas de fisioterapia respiratoria, terapia inhalatoria con broncodilatadores y con más frecuencia cambiar la máscara siempre que esté húmeda o dañada.
· Cuando vaya al baño u otro entorno obligatorio y de uso común, el paciente debe usar una máscara.
· Realizar una higiene frecuente de las manos con agua y jabón o alcohol en gel, especialmente antes de comer o cocinar y después de ir al baño.
· Restringir las visitas al paciente.
· El paciente sólo puede salir de la casa en caso de emergencia.
Precauciones del cuidador
· El cuidador debe usar una máscara y no se la debe tocar cuando esté cerca del paciente. Si la máscara está húmeda se debe cambiar inmediatamente. Después de quitarse la máscara, el cuidador debe lavarse las manos.
· La higiene de las manos debe realizarse cada vez que aparezcan sucias, antes/después del contacto con el paciente, antes/después de ir al baño, antes/después de cocinar y comer o cada vez que lo considere necesario. El alcohol en gel se puede utilizar cuando las manos están secas y agua jabonosa cuando las manos estén con grasa o sucias.
· Cada vez que se lave las manos con agua y jabón, se prefiere el uso de toallas de papel desechables. Si esto no es posible, se recomienda una toalla de tela que se debe cambiar cada vez que esta se encuentre húmeda23.
Discusión
Se realizaron multiples revisiones sistemáticas de articulos científicos publicados en revistas médicas, dónde se obtuvieron una serie de datos clínico epidemiológicos con varios resultados mencionados en el desarrollo de la presente.
No se declara tener ningún conflicto de intereses.
Conclusión
La enfermedad por coronavirus 2019 (COVID-19) es una enfermedad infecciosa causada por el síndrome respiratorio agudo severo coronavirus 2 (SARS-CoV-2). La comprensión de COVID-19 está evolucionando cada día más. La Organización Mundial de la Salud (OMS) y los Centros para el Control y la Prevención de Enfermedades (CDC) de los Estados Unidos han emitido una guía provisional. Los niños de todas las edades pueden contraer COVID-19, aunque parecen verse afectados con menos frecuencia que los adultos.
El COVID-19 en niños suele ser leve, aunque se han notificado casos graves, incluidos casos con hipotensión y afectación multisistémica. En series de casos de niños con COVID-19, los síntomas más comunes son fiebre y tos. Otros síntomas incluyen dificultad para respirar, mialgia, rinorrea, dolor de cabeza, náuseas / vómitos, dolor abdominal, diarrea, dolor de garganta, fatiga y pérdida del olfato o del gusto. Los síntomas adicionales que se han informado en adultos incluyen escalofríos o escalofríos. Los datos de laboratorio suelen ser normales, pero pueden incluir leucopenia, linfocitopenia y aumento de procalcitonina o proteína C reactiva. En imágenes las Rx de tórax pueden ser no conclusivas, la Tomografía demostró ser más específica. Existe diferenciación según al estado de presentación de enfermedad en cada individuo y potenciales factores de riesgo para adquirir la enfermedad. El tratamiento a elegir es acorde al grado de presentación de la enfermedad, y adecuadamente la indicación de hospitalización del paciente y/o manejo domiciliario; donde en el mismo también se practicarán las medidas de bioseguridad y aislamiento además de higiene y distanciamiento social. La telemedicina en esta nueva era de pandemia, cobró mucha importancia ya que debido a la conexión via digital entre el médico y el paciente se logró la identificación temprana de la enfermedad y otras patologías, diagnóstico, tratamiento y seguimiento para un éxito en el abordaje del mismo.
Referencias bibliográficas
1. Dong Y, Mo X, Hu Y, Qi X, Jiang F, Jiang Z, Tong S. Epidemiology of COVID-19 Among Children in China. Pediatrics. 2020 Jun;145(6):e20200702. [ Links ] doi: 10.1542/peds.2020-0702. Epub 2020 Mar 16. PMID: 32179660.
2. Lu X, Zhang L, Du H, Zhang J, Li YY, Qu J, Zhang W, Wang Y, Bao S, Li Y, Wu C, Liu H, Liu D, Shao J, Peng X, Yang Y, Liu Z, Xiang Y, Zhang F, Silva RM, Pinkerton KE, Shen K, Xiao H, Xu S, Wong GWK; Chinese Pediatric Novel Coronavirus Study Team. SARS-CoV-2 Infection in Children. N Engl J Med. 2020 Apr 23;382(17):1663-1665. [ Links ] doi: 10.1056/NEJMc2005073. Epub 2020 Mar 18. PMID: 32187458; PMCID: PMC7121177.
3. Zimmermann P, Curtis N. Coronavirus Infections in Children Including COVID-19: An Overview of the Epidemiology, Clinical Features, Diagnosis, Treatment and Prevention Options in Children. Pediatr Infect Dis J. 2020 May;39(5):355-368. doi: 10.1097/INF.0000000000002660. PMID: 32310621; PMCID: PMC7158880.
4. Lu, Xiaoxia, et al. “SARS-CoV-2 Infection in Children.” New England Journal of Medicine, vol. 382, no. 17, Apr. 2020, pp. 1663–65. DOI.org (Crossref), doi:10.1056/NEJMc2005073.
5. Pedersen, Savannah F., and Ya-Chi Ho. “SARS-CoV-2: A Storm Is Raging.” The Journal of Clinical Investigation, vol. 130, no. 5, May 2020, pp. 2202–05. www.jci.org, doi:10.1172/JCI137647.
6. Zeng, Hui, et al. “Antibodies in Infants Born to Mothers With COVID-19 Pneumonia.” JAMA, vol. 323, no. 18, May 2020, pp. 1848–49. jamanetwork.com, doi:10.1001/jama.2020.4861.
7. Dong, Lan, et al. “Possible Vertical Transmission of SARS-CoV-2 From an Infected Mother to Her Newborn.” JAMA, vol. 323, no. 18, May 2020, pp. 1846–48. jamanetwork.com, doi:10.1001/jama.2020.4621.
8. Zhang, Tongqiang, et al. “Detectable SARS-CoV-2 Viral RNA in Feces of Three Children during Recovery Period of COVID-19 Pneumonia.” Journal of Medical Virology, vol. 92, no. 7, 2020, pp. 909–14. Wiley Online Library, doi:10.1002/jmv.25795.
9. Weiss SR, Navas-Martin S. Coronavirus pathogenesis and the emerging pathogen severe acute respiratory syndrome coronavirus. Microbiol Mol Biol Rev. 2005 Dec;69(4):635-64. doi: 10.1128/MMBR.69.4.635-664.2005. PMID: 16339739; PMCID: PMC1306801.
10. Liguoro I, Pilotto C, Bonanni M, Ferrari ME, Pusiol A, Nocerino A, Vidal E, Cogo P. SARS-COV-2 infection in children and newborns: a systematic review. Eur J Pediatr. 2020 Jul;179(7):1029-1046. [ Links ] doi: 10.1007/s00431-020-03684-7. Epub 2020 May 18. PMID: 32424745; PMCID: PMC7234446.
11. Stokes EK, Zambrano LD, Anderson KN, Marder EP, Raz KM, El Burai Felix S, Tie Y, Fullerton KE. Coronavirus Disease 2019 Case Surveillance - United States, January 22-May 30, 2020. MMWR Morb Mortal Wkly Rep. 2020 Jun 19;69(24):759-765. [ Links ] doi: 10.15585/mmwr.mm6924e2. PMID: 32555134; PMCID: PMC7302472.
12. Hoang A, Chorath K, Moreira A, Evans M, Burmeister-Morton F, Burmeister F, Naqvi R, Petershack M, Moreira A. COVID-19 in 7780 pediatric patients: A systematic review. EClinicalMedicine. 2020 Jun 26;24:100433. [ Links ] doi: 10.1016/j.eclinm.2020.100433. PMID: 32766542; PMCID: PMC7318942.
13. Venturini E, Palmas G, Montagnani C, Chiappini E, Citera F, Astorino V, Trapani S, Galli L. Severe neutropenia in infants with severe acute respiratory syndrome caused by the novel coronavirus 2019 infection. J Pediatr. 2020 Jul;222:259-261. [ Links ] doi: 10.1016/j.jpeds.2020.04.051. Epub 2020 May 19. PMID: 32444222; PMCID: PMC7236669.
14. https://www.cdc.gov/coronavirus/2019-ncov/prevent-getting-sick/cleaning-disinfection.html). [ Links ]
15. Mnemotecnias, Medicina. “TABLAS DE SIGNOS VITALES POR EDADES”. Medicina Mnemotecnias , http://medicinamnemotecnias.blogspot.com/2016/10/tablas-de-signos-vitales-por-edades.html. Consultado el 27 de septiembre de 2020.
16. Bi, Qifang, et al. Epidemiology and Transmission of COVID-19 in Shenzhen China: Analysis of 391 Cases and 1,286 of Their Close Contacts. MedRxiv. Mar 2020; :.20028423. www.medrxiv.org, doi:10.1101/2020.03.03.20028423.
17. Zhang, Haibo, et al. Angiotensin-Converting Enzyme 2 (ACE2) as a SARS-CoV-2 Receptor: Molecular Mechanisms and Potential Therapeutic Target. Intensive Care Medicine. Apr 2020; 46(4):586–90. Springer Link, doi:10.1007/s00134-020-05985-9.
18. Bi, Qifang, et al. “Epidemiology and Transmission of COVID-19 in 391 Cases and 1286 of Their Close Contacts in Shenzhen, China: A Retrospective Cohort Study.” The Lancet Infectious Diseases, vol. 20, no. 8, Aug. 2020, pp. 911–19. DOI.org (Crossref), doi:10.1016/S1473-3099(20)30287-5.
19. Andersen, Kristian G. y col. “El origen próximo del SARS-CoV-2”. Nature Medicine , vol. 26, no. 4, abril de 2020, págs. 450–52. www.nature.com , doi: 10.1038 / s41591-020-0820-9.
20. Breastfeeding and COVID-19. https://www.who.int/news-room/commentaries/detail/breastfeeding-and-covid-19. Accessed 27 Sept. 2020. [ Links ]
21. Rudolph, Mark E., et al. “Differences Between Pediatric and Adult T Cell Responses to In Vitro Staphylococcal Enterotoxin B Stimulation.” Frontiers in Immunology, vol. 9, 2018. Frontiers, doi:10.3389/fimmu.2018.00498.
22. Brodin, Petter. “Why Is COVID-19 so Mild in Children?” Acta Paediatrica, vol. 109, no. 6, 2020, pp. 1082–83. Wiley Online Library, doi:10.1111/apa.15271.
23. Ferguson, N., et al. Report 9: Impact of Non-Pharmaceutical Interventions (NPIs) to Reduce COVID19 Mortality and Healthcare Demand. Report, 16 Mar. 2020. spiral.imperial.ac.uk:8443, doi:10.25561/77482.














