Servicios Personalizados
Revista
Articulo
Indicadores
Links relacionados
Compartir
Gaceta Médica Boliviana
versión On-line ISSN 1012-2966
Gac Med Bol vol.39 no.2 Cochabamba dic. 2016
Caso Clínico
Tumor germinal mixto maligno de testículo de inicio súbito: presentación de un caso
Testicle´s malignant mixed germ tumor of sudden onset: a case presenting
Jazmin del Carmen Valerio Castañeda1, José Ignacio Castro Barragán1, Sandra Herrera Lomonaco2
1Estudiantes de Medicina. Universidad de Cartagena. Cartagena. Colombia.
2Médica Patóloga. Universidad de Cartagena. Cartagena. Colombia.
*Correspodencia a: Jazmin del Carmen Valerio Castañeda. Correo electrónico: jazmin.valerioc@hotmail.com
Recibido el 09 de octubre de 2016.
Aceptado el 22 de noviembre de 2016.
Resumen
Los tumores germinales mixtos representan el 40-60% de las neoplasias testiculares, pueden presentarse en testículos descendidos o no, y en sitios extratesticulares. Están asociados a condiciones como criptorquidia, atrofia testicular y hernia inguinal.
Pueden debutar con síntomas que incluyen aumento unilateral del volumen escrotal, con o sin dolor. Microscópicamente se observan varias combinaciones de componentes histológicos germinales, es indispensable la determinación del porcentaje de cada uno de ellos, y la medición de marcadores tumorales, por sus implicaciones pronósticas. El tratamiento principal está basado en la orquiectomía radical y dependiendo del estadio la quimioterapia y o radioterapia complementaria.
En los pacientes adecuadamente tratados, la sobrevida es muy buena, aun en estadios avanzados de la enfermedad. Se presenta masculino de 20 años con dolor de inicio súbito y sensación de masa en testículo derecho. Ecografía revela lesión sólida que compromete parénquima testicular. Se realiza orquiectomía radical. Estudio anatomopatológico muestra tumor maligno con áreas sólidas y quísticas, tipo tumor germinal mixto con componente de carcinoma embrionario, teratoma maduro, y tumor de seno endodérmico, sin componente seminomatoso.
Palabras claves: testiculos, orquiectomia, tumor germinal, teratoma, carcinoma embrionario, tumor del seno endodérmico.
Abstract
Mixed germ cell tumors represent 40-60% of testicular tumors, they can occur in undescended testicles or not, and Extratesticular sites. They are associated with conditions such as cryptorchidism, testicular atrophy and inguinal hernia.
They may present with symptoms including unilateral scrotal volume increase, with or without pain. Microscopically various combinations of components observed histological germ is indispensable determining the percentage of each, and measurement of tumor markers for prognostic implications.
Treatment is based on surgical resection plus chemotherapy and / or adjuvant radiotherapy. In treated patients, survival is good, even in advanced stages of the disease. Male 20 years presents with sudden onset of pain and sensation of mass in the right testicle. Ultrasound reveals solid lesion that compromises testicular parenchyma. Radical orchiectomy is done.
Pathological study shows malignant tumor with solid and cystic areas, with mixed germ cell tumor type component of embryonic carcinoma, teratoma, endodermal sinus tumor and without seminoma component.
Keywords: Testicles, orchiectomy, mixed germ cell tumor, teratoma, embryonic carcinoma, breast tumor endodermal.
Las neoplasias de origen testicular constituyen entre 1% y 3% de los cánceres en el hombre1,2. Se clasifican en tumores del estroma y el cordón, y tumores de células germinales3. Estos últimos son más comunes, y a su vez se dividen en dos grupos: seminomatosos y no seminomatosos.
Los no seminomatosos generalmente están compuestos por más de un tipo histológico, más agresivos, y suelen presentarse entre los 15 y los 34 años4.
El primer signo clínico generalmente es el aumento de tamaño testicular acompañado o no de dolor, situación que facilita el diagnóstico en estadios iniciales, generalmente en estadio I5. A pesar del carácter de la agresividad que presenta ésta entidad, actualmente se evidencia una alta tasa de curación en comparación con otras patologías neoplásicas6.
El caso aquí expuesto es un claro ejemplo de la importancia de realizar un diagnóstico oportuno de una neoplasia que tiene buena respuesta al tratamiento, en estadios iniciales. Por lo cual debemos tenerlo en cuenta en nuestro abanico de posibilidades de patología testicular en hombres jóvenes.
Presentación del caso
Paciente de 20 años que consulta por cuadro caracterizado por dolor de inicio súbito y sensación de masa a nivel de testículo derecho de 9 horas de evolución. No reporta antecedentes de importancia y niega ETS o patologías urogenitales.
Al examen físico se encuentra testículo derecho aumentado de tamaño, doloroso a la palpación, por lo cual se considera el diagnóstico clínico inicial de torsión testicular. Ecografía reporta testículos asimétricos con masa intraparenquimatosa derecha de 43 mm, sólida, heterogénea, lobulada, con 2 imágenes nodulares de menor tamaño que llegan a los 9 mm, una de ellas con una calcificación de aproximadamente 2 mm. Se realizan marcadores tumorales: BHCG (21 mUI/ml), y alfafetoproteína (AFP)(15 UI/ml).
Los resultados anteriores, descartan las sospechas de torsión testicular u otro proceso inflamatorio. La tomografía no muestra conglomerados ganglionares ni masas retroperitoneales. Llama la atención la presentación abrupta referida por el paciente, que hace sospechar un cuadro de necrosis testicular, y se considera realizar una exploración testicular por vía inguinal. Durante el acto quirúrgico se evidencia masa intraparenquimatosa que compromete tercio distal y medio, se obtiene pieza de testículo con elementos de cordón. (Figura 1).
Figura 1. Anatomía macroscópica del tumor
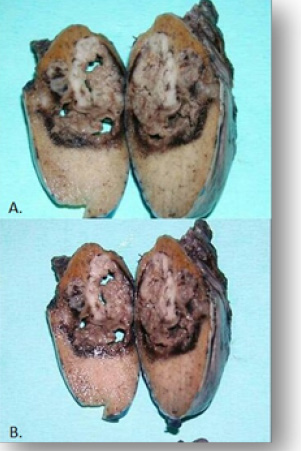
Figura 1. Tumor germinal mixto maligno con componente de tumor de seno endodérmico y carcinoma embrionario con zonas de necrosis.
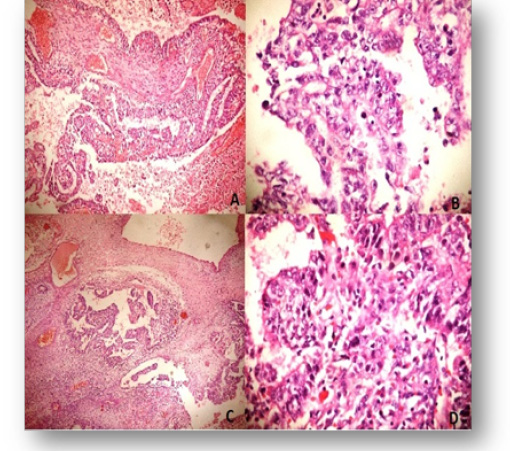
Estudio anatomopatológico concluye el diagnóstico de Tumor germinal mixto maligno con componente de tumor de seno endodérmico, teratoma maduro y carcinoma embrionario (CE) con zonas de necrosis. Se clasifica en estadio 1-A; por lo que se propone tratamiento con quimioterapia el cual fue tolerado satisfactoriamente. Durante el seguimiento se obtiene marcada disminución de los marcadores serológicos con niveles de BHCG 0,1 mUI/ml y AFP: 0,3 UI/ml.
Discusión
A pesar de ser poco frecuente en términos generales, el tumor testicular de células germinales (TTCG) es la neoplasia más común del hombre entre la segunda y cuarta década de la vida7. Del total de tumores testiculares más del 95% corresponden a tumores germinales8. El 10% de los tumores testiculares se originan en testículos criptorquidicos y por tanto el riesgo relativo de cáncer testicular es de aproximadamente 40 veces mayor que en la población general.
Los TTCG derivan de una célula germinal totipotencial que se diferencia hacia dos grupos histológicamente reconocidos: seminomatosos y no seminomatosos9. Los seminomas puros, se caracterizan por la presencia del componente seminomatoso solamente; mientras los tumores germinales no seminomatosos pueden poseer elementos de tumor de saco vitelino, coriocarcinoma, teratoma y/o carcinoma embrionario en diferentes combinaciones, siendo el componente de carcinoma embrionario, el de peor pronóstico. También podemos encontrar tumores con componentes de seminoma mezclado con otros subtipos histológicos germinales.
Varios factores de riesgo han sido identificados en el desarrollo de la enfermedad, como son, edad joven, grupo étnico con una relación de 4:1 entre caucásicos vs negros10, antecedentes de hipospadia, atrofia testicular, hernia inguinal, entre otros. Igualmente, factores de riesgo adquiridos como son condiciones prenatales (alto nivel estrogénico), nutrición infantil, estilos de vida occidental (sedentarismo, dietas hipercalóricas) u ocupación laboral (soldadores, ebanistas)11.
En los últimos años, las tasas de incidencia de este tumor han aumentado, lo que sugiere que los cambios ambientales de la nueva era, pueden tener alguna relación con el desarrollo de la enfermedad.
Una mayor prevalencia de anomalías como hidrocele, o criptorquidia en hombres de una misma familia con antecedentes de TTCG, sugiere la presencia de un defecto en el desarrollo urológico que se relaciona con el carácter familiar de la patología12. Los síndromes que se acompañan de alguna anomalía en el desarrollo testicular representan un riesgo aumentado de cáncer testicular, como son el Síndrome de Klinefelter y síndrome de Down12,13.
La gran mayoría de TTCG se presentan como una masa testicular indolora detectada por el paciente, familiar o examen médico de rutina13,14.
En ocasiones puede simular procesos inflamatorios que desvían la atención a diagnósticos como torsión, trauma, edema persistente, enrojecimiento, hernia/hidrocele. Se ha reportado que entre el 15 a 20% de los pacientes con TTCG hay cuadros de hernia o hidrocele concomitantemente14.
Es importante diferenciar los TTCG de otras patologías testiculares inflamatorias. En nuestro caso las imágenes diagnósticas, y la ausencia de signos inflamatorios constituyeron la base para realizar la diferenciación diagnostica. Dentro de las neoplasias malignas en este grupo etáreo se debe considerar como diagnóstico diferencial el Rabdomiosarcoma paratesticular, que representa el 5% de todas las neoplasias malignas testiculares14,15.
Otra posibilidad diagnostica son los tumores del estroma gonadal que incluyen tumor de células de Leydig, células de Sertoli, y los tumores del estroma gonadal mixtos, los cuales también pueden ser asintomáticos. La pubertad precoz, virilización y feminización son manifestaciones clásicas de los Tumores del estroma gonadal y están ausentes en TTCG.
Es importante realizar la estadificación de la enfermedad por medio de la escala TNM13,15, que los clasifica de acuerdo al tamaño, compromiso ganglionar y la presencia de metástasis. El comportamiento de esta neoplasia va a depender de su extensión, el tiempo de evolución y la conducta biológica innata tumoral; el establecimiento de los niveles de riesgo se encuentra determinado por lo valores de marcadores tumorales prequirúrgicos como son la alfafetoproteína, que se eleva en tumor de seno endodérmico y carcinoma embrionario; la fracción beta de la gonadotropina coriónica humana, que se eleva en pacientes con coriocarcinoma; y la deshidrogenasa láctica, que puede elevarse también en tumores seminomatosos16-18.
La determinación del tipo histológico permite caracterizar el tumor. Varios estudios han demostrado que el 20% de los tumores seminomatosos debutan en estadio IV, lo que resalta la importancia de conocer las características histopatológicas, para definir diagnóstico y el curso adecuado de tratamiento en cada caso18.
La opción terapéutica de primera elección es una orquiectomía radical por vía inguinal, y dependiendo el grado de riesgo puede estar acompañada de vigilancia activa o de sesiones de quimioterapia adyuvante19. Si bien éste es el modelo terapéutico más utilizado en la actualidad, varias alternativas han sido planteadas, con el fin de disminuir los efectos colaterales que puedan presentarse20,21, dichas alternativas abarcan la orquiectomía parcial ante el hecho de que una parte de los pacientes presentan masas testiculares que resultan ser de carácter benigno, por lo cual el tratamiento radical resultaría innecesario.
La desventaja se presenta en los casos de lesiones malignas, puede haber recurrencia y necesidad de realizar terapias adyuvantes19-22; como la radioterapia, que aunque efectiva, trae como consecuencia la alteración en la espermogénesis, con la consiguiente infertilidad23,24.
A pesar de la agresividad de este tipo de lesiones, las tasas de sobrevida están relacionadas con el nivel de riesgo y son significativamente altas, con óptima respuesta al tratamiento25.
Las cifras de supervivencia global son de 91% para riesgo bajo (aquellos con primario en testículo sin metástasis, AFP<1 000 UI/L, HCG <5 000 UI/L Y LDH <1,5); 79% para riesgo intermedio, (aquellos con primario en testículo sin metástasis, AFP 1 000-10 000 UI/L, HCG 5 000-50 000 UI/L Y LDH 1,5-10); 48% para el riesgo alto (aquellos con primario en testículo metástasis visceral o pulmonar, AFP>10 000 UI/L, HCG >50 000 UI/L Y LDH >10)26. Se ha demostrado que aproximadamente el 77% de los pacientes con niveles altos de marcadores antes de la linfadenectomia presentaran recidiva.
De acuerdo a lo descrito podemos concluir que los TTCG son más comunes en la segunda y cuarta década de la vida y que la evolución y el pronóstico del paciente dependen de la aproximación clínica e intervención médica acertada y oportuna, impactando positivamente en la tasas de supervivencia.
Conflicto de intereses: los autores declaramos que no existe conflicto de intereses.
Referencias bibliográficas
1. Cáncer de testículo. National Cancer Institute. 2015. Available from: https://www.cancer.gov/espanol/tipos/testiculo/pro/tratamiento-testiculo-pdq
2. Shaw J. Diagnosis and treatment of testicular Cancer. journal of american family physician. 2008;77(4):469-74.
3. Kumar V, Abbas A, Fausto N, Aster J. Patología Estructural Y Funcional. 8 ed: Elsevier; 2010.
4. Ruf C, Isbarn H, Wagner W, Fisch M , Matthies C , et al Changes in epidemiologic features of testicular germ cell cancer: Age at diagnosis and relative frequency of seminoma are constantly and significantly increasing. Urologic Oncology: Seminars and Original Investigations 2014;32:33.e1–.e6.
5. Minsal chile. Mdsd. Guía clínica cáncer de testiculo en personas de 15 años y más. Minsal. 2010:6-10.
6. Valderrama-Gómez RA, Condori-Saldaña J, Claros-Gutiérrez PG, Claros-Matienzo CA. Caso clínico: Cáncer testicular con metástasis. Rev Méd-Cient “Luz Vida”. 2011;2(1):76-80.
7. Rubin P, Williams J, Devesa S, Travis L, Constine L. Cancer genesis across the age spectrum: associations with tissue development, maintenance, and senescence. Urologic Oncology: Seminars and Original Investigations. 2010;20:3-11.
8. Balalaa N, Selman M, Hassen W. Burned-Out testicular tumor: A case report. Case reports in oncology. 2011;4:12–5.
9. Kratzik C, et al Transcutaneous high-intensity focused ultrasonography can cure testicular cancer in solitary testis. Urology. 2006;67(6):1269-73.
10. Walsh T, Davies B, Croughan M, Carroll P, Turek P. Racial differences among boys with testicular germ cell tumors in the United States. The journal of Urology. 2008;179 1961-5.
11. La llave F, Lomas M, Laguna E, Asuar S, Murillo J, et al. Estudio Descriptivo de los tumores testiculares germinales: 13 años de experiencia en el área de Salud Badajoz. Archivos españoles de urología. 2007;60:531-7.
12. Horwich A, Shipley J, Huddart R. Testicular germ-cell cancer. Lancet. 2006;367:754-65.
13. Rodríguez Y, Godoy J. Tumor de celulas germinales. Revista med, universidad militar nueva granada. 2008;16(2):200-14.
14. Grantham E, Caldwell B, Cost N. Current urologic care for testicular germ cell tumors in pediatric and adolescent patients. Urologic Oncology: Seminars and Original Investigations. 2015:1-11.
15. Cokkinos D, Antypa E, Tserotas P, Kratimenou E, Kyratzi E, et al. Emergency ultrasound of the scrotum: a review of the commonest pathologic conditions. Current problems in diagnostic radiology. 2011;40:1-14.
16. Masterson T, Rice K, Beck S. Current and future biologic markers for disease progression and relapse in testicular germ cell tumors: A review. Urologic Oncology: Seminars and Original Investigations 2014;32:261-71.
17. Sven-Erik Olofsson1* BN, Alexander Gaber1, Jakob Eberhard1,, Mathias Uhlén2, Karin Jirström1. Low RBM3 protein expression correlates with clinical stage, prognostic classification and increased risk of treatment failure in testicular non-seminomatous germ cell cancer. PLoS ONE 2015;10(3):e0121300.
18. Lempiäinen A, Sankila A, Hotakainen K, Haglund C, Blomqvist C, et al. Expression of human chorionic gonadotropin in testicular germ cell tumors. Urologic Oncology: Seminars and Original Investigations. 2014;32:727-34.
19. Zúñiga A, Barrera D, San Francisco I. Tumores testiculares: alternativas a la orquidectomia radical. Revista chilena de urología. 2013;78(1):8-13.
20. Galindo-Vázquez Ó, Álvarez-Avitia M, Alvarado-Aguilar S. Aspectos psicológicos de las afectaciones sexuales en el paciente con cáncer testicular. Revista mexicana de urología. 2012;72(5):256-63.
21. González-Cuenca E, Ramírez-Bonilla M, Castillejos-Molina R, Sotomayor-de Zavaleta M, Feria-Bernal G, et al. Resultados del manejo de los tumores germinales no seminomatosos en una institución de tercer nivel. Revista mexicana de urología. 2012;72(5):220-4.
22. García-Labastida L, Gómez-Macías GS, Flores-Gutiérrez JP, Ponce-Camacho M, Ancer-Rodríguez J, et al. Secondary malignant transformation of testicular teratomas: Case series and literature review. Actas urológicas españolas. 2014;38:622.7.
23. Chung P.W., Jewett M-R, Warde P.R.Testicular radiation for primary seminoma in a solitary testis. CJU, 2006. 13(1): p. 2975-7.
24. Ostrowski K, Walsh T. Infertility with testicular cancer. Urologic clinics of North America. 2015;42:409-20.
25. Lerro C, Robbins A, Fedewa S, Ward E. Disparities in stage at diagnosis among adults with testicular germ cell tumors in the national cancer data base. Urologic oncology: seminars and original investigations. 2012;32:23.e15–23.e1.
26. Stang A, Jansen L, Trabert B, Rusner C, Eberle A, et al. Survival after a diagnosis of testicular germ cell cancers in Germany and the United States, 2002–2006: A high resolution study by histology and age. The International Journal of Cancer Epidemiology, Detection, and Prevention. 2013;37:492-7.














