Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Gaceta Médica Boliviana
versión On-line ISSN 1012-2966
Gac Med Bol vol.38 no.1 Cochabamba jun. 2015
Caso Clínico
Aspergilosis pulmonar invasiva en paciente neutropenico
Invasive pulmonary aspergillosis in neutropenic patient
Antonio Gonzalo López López1,a, Cinthya Andia Berazain1,b
1Caja Nacional de Salud, Cochabamba, Bolivia.aMedicina Interna - Neumología, Docente de la Facultad de Medicina de la Universidad Mayor de San Simón; bInterna de la Facultad de Medicina, Universidad Mayor de San Simón.*Correspodencia a: Cinthya Andia Berazain.Correo electrónico: andiaberazain_cinthya@hotmail.com
Recibido el 01 de octubre 2014.
Aceptado el 30 de octubre de 2014.
Resumen
La aspergilosis pulmonar invasiva (API) es una infección micótica oportunista necrotizante en pacientes inmunocomprometidos. El germen causante de la enfermedad tiene tropismo vascular que ocasiona trombosis y necrosis isquémica con la formación de cavidades, y según el grado de deterioro inmunitario se asocia a una mortalidad elevada. La clásica triada en pacientes neutropénicos comprende: la fiebre, el dolor pleurítico y la hemoptisis. La radiografía de tórax puede ser normal en la aspergilosis pulmonar invasiva o mostrar algunos signos radiológicos característicos como la consolidación, nódulos, y el signo de halo o el signo del aire creciente, en la tomografía computarizada. Lo más frecuente es la consolidación pulmonar que se presenta en alrededor del 60% de los pacientes. La mortalidad por API excede el 50% en pacientes neutropénicos, y es mayor a 90% en los casos de trasplante de médula ósea. El medicamento de elección es el voriconazol, otras alternativas es la anfotericina B. Los resultados del tratamiento no son siempre satisfactorios debido a la tardanza en la iniciación de la terapia farmacológica y la limitación en el número de agentes antimicóticos activos disponibles. Se presenta el caso de un paciente de sexo masculino de 61 años, con diagnóstico de API por la importancia que merece en la identificación temprana de esta patología, diagnóstico y tratamiento oportunos, evitando complicaciones que lleven a una mortalidad elevada.
Palabras claves: aspergilosis pulmonar invasiva, inmunocomprometido, diagnóstico, tratamiento.
Abstract
Invasive pulmonary aspergillosis (IPA) is an necrotizing opportunistic fungal infection in immunocompromised patients necrotizing. The germ causing the disease has vascular tropism that causing thrombosis and ischemic necrosis with the formation of cavities, and the degree of immune impairment is associated with high mortality. The classic triad in neutropenic patients include: fever, pleuritic pain and hemoptysis.
The chest radiograph may be normal in the IPA or showing some characteristic radiological signs such as consolidation, nodules, and the sign of halo or air crescent sign, on computed tomography. The most frequent presentation is pulmonary consolidation having about 60% of patients. API mortality exceeds 50% in neutropenic patients, and more than 90% in cases of bone marrow transplantation. The drug of choice is voriconazole, amphotericin B in other alternatives. Treatment results are not always satisfactory because of the delay in the initiation of drug therapy and the limitation on the number of active antifungal agents available. Its reports the case of a male patient of 61 years, diagnosed with API for the importance it deserves in the early identification of this pathology, diagnosis and treatment, avoiding complications with high mortality.
Keywords: invasive pulmonary aspergillosis, immunocompromised, diagnosis, treatment.
El aspergillus es un hongo saprofito, filamentoso distribuido ampliamente en el medio ambiente.'Las especies descritas como patógenas que producen aproximadamente el 90% de las infecciones son: aspergillus flavus, aspergillus ni-ger, aspergillus terrreus, y otros.1
Las formas clínicas que el aspergillus saprofito (spp.) produce en el pulmón son: colonización y aspergilosis pulmonar crónica en sus diferentes formas: aspergiloma, aspergilosis pulmonar crónica cavitaria, aspergilosis pulmonar con fibro-sis crónica, aspergilosis pulmonar crónica necrosante, asper-gilosis pulmonar invasiva subaguda, aspergilosis pulmonar invasiva (API), aspergilosis traqueo-bronquial1. En las formas alérgicas de aspergilosis se encuentran: aspergilosis bronco-pulmonar alérgica (ABPA) y Asma grave con sensibilización a hongos no ABPA1.
La API es la forma más grave de presentación de la aspergilosis, asociada a elevada mortalidad en individuos inmuno-comprometidos cuyo principal agente causal es el aspergillus fumigatus. La mortalidad por API es del 40 a 90% en poblaciones de alto riesgo, pero depende de otros factores como el estado inmune del huésped, el sitio infección y tratamiento aplicado. En general se habla de una mortalidad de más del 60%. La principal vía de infección en los seres humanos es la inhalación de esporas, las cuales se encuentran dispersas en: aire, materia orgánica en descomposición, polvo y agua2.
Como factores de riesgo clásicos para el desarrollo de aspergilosis invasiva (AI) se encuentran: neutropenia prolongada (> 3 semanas), inmunodeficiencias primarias, inmu-nodeficiencia adquirida (SIDA), alcoholismo, enfermedad hepática crónica, hiperglicemia, linfoma, leucemia y pacientes con tratamiento inmunosupresor. Como factores de riesgo potenciales: estado prematuro extremo, antecedente de nutrición parenteral o trasplante de medula ósea o de órganos sólidos, hospitalizaciones prolongadas, y uso de antibióticos. Como factores de riesgo emergentes: enfermedad pulmonar obstructiva crónica (EPOC), falla hepática, malignidad hema-tológica, y pacientes no trasplantados en unidad de cuidados intensivos2.
También se deberá tomar en cuenta los factores de riesgo para la infección invasiva que pueden dividirse en tres grandes grupos: neutropenia, déficits cualitativos en la función fagocí-tica y defectos en la inmunidad celular. Cuando se produce la inhalación de esporas, la primera línea de defensa del hospedero la constituyen los macrófagos alveolares los cuales eliminan las conidias mediante fagocitosis y supresión intracelular. La segunda línea de defensa, la constituyen los neutrófilos que destruyen las hifas que escapan de los macrófagos. En ausencia de neutrófilos, las hifas invaden el parénquima pulmonar así como las venas pulmonares lo que da como resultado trombosis, infartos y hemorragias intra-alveolares. Además, la trombosis puede también ser inducida por la habilidad del Aspergillus de estimular células endoteliales que expresan tromboplastina lo cual favorece un estado protrombótico. El riesgo de aspergilosis invasiva en pacientes neutropénicos es del 1% por día durante las tres primeras semanas y se eleva al 4% por día en etapas posteriores3.
El cuadro clínico se acompaña: de tos, expectoración y disnea. El diagnóstico es difícil y debe sospecharse en pacientes con neutropenia grave. El antígeno galactomanano (GM) parece útil para establecer la sospecha de API antes de la aparición de sintomatología, signos o alteración radiológica. El diagnóstico histopatológico es el definitivo al hallar el hongo en cultivos positivos a Aspergillus en muestras de tejido pulmonar. La radiografía de tórax muestra cambios inespecíficos como densidades redondeadas, infiltrados basales o cavidades. La tomografía axial computarizada (TAC) de tórax es más útil, muestra nódulos rodeados por el signo del “halo”, zona hemorrágica periférica a una lesión nodular, aunque poco frecuentes son casi patognomónicos de API en pacientes he-matológicos, son el resultado del tejido pulmonar infartado delimitado por un espacio lleno de aire4,5. El sigo de halo se hace menos frecuente con la evolución de la enfermedad.4 El aire creciente singo más tardío consiste en una zona curvifor-me y radiotransparente que rodea la porción superior de la masa como una media luna de aire4,5. El TAC puede ser útil en el diagnóstico diferencial donde se incluyen otras infecciones o procesos no infecciosos4.
Otros factores de riesgo a considerar son: los genéticos que condicionan el riesgo de padecer API y la gravedad de la enfermedad pulmonar de base4. En los últimos años se están atendiendo un creciente número de formas invasivas de aspergilosis en pacientes con menor grado de inmunosupre-sión, como los pacientes ingresados en unidades de cuidados intensivos (UCI), especialmente en aquellos con enfermedad pulmonar obstructiva crónica (EPOC)4.
El diagnóstico de AI La Organización Europea para la Investigación y Tratamiento del Cáncer (EORTC) y el Grupo de Estudio de Micosis Americano (MSG) elaboraron unas recomendaciones diagnósticas para infección fúngica invasi-va6. Estas recomendaciones establecen tres criterios de diagnóstico: infección probada, infección probable o infección posible6,7. Estas tres categorías se establecen tras analizar tres características en los pacientes: a) la afección de base, donde se consideran datos como episodio reciente de neutropenia (<500/mm3) durante más de 10 días, trasplante alogénico
de médula ósea, uso prolongado de esteroides, tratamiento inmunosupresor e inmunodeficiencia severa innata b) la presentación clínica, incluyendo la imagen radiológica, y c) la documentación microbiológica o histológica. Donde la infección probada se basa en la confirmación por histología o por cultivo de tejido estéril6,8. La infección probable comprenden las tres características, con al menos un factor de cada grupo, y la infección posible considera solo las dos primeras características a y b, con al menos un factor de cada grupo6. La detección de galactomanano (GM) es, junto con la tomo-grafía computarizada (TC) las pruebas no basadas en cultivo que más contribuyen al diagnóstico de AI. Su aplicación ha mostrado su máxima utilidad en la monitorización de pacientes onco-hematológicos6.
El diagnóstico diferencial de API: con agentes productores de mucormicosis, fusarium, scedosporium apiospermum y scedosporium prolificans. El efecto de halo se puede observar en infecciones por otros hongos y en infecciones por pseudo-monas aeruginosa6,8.
El tratamiento, se debe instaurar precozmente en caso de sospecha y mantenerlo hasta la erradicación clínica, radiológica y microbiológica9.
Clásicamente se ha empleado la anfotericina B, pero su uso se asocia a una elevada toxicidad renal, lo que conlleva un aumento de la mortalidad9.
Actualmente el fármaco de elección es el voriconazol (derivado azólico), constituyendo una opción terapéutica de eficacia mayor y toxicidad inferior a la antotericina B9,10.
Se debe recordar que el arpergillus terreus se considera resistente a la anfotericina B, por lo que se emplea en estos casos el voriconazol10.
El empleo de los derivados liposomales, produce menos daño renal pero alcanzan menores concentraciones en el sistema nervioso central9. La caspofungina cuyo uso ha si do recientemente aprobado, tiene también utilidad frente a Cándida y actualmente se considera de segunda elección. En cualquier caso, hay que tener en cuenta que las nuevas líneas de investigación apuntan al uso combinado de antifúngicos con el fundamento teórico de sus diferentes mecanismos de acción9.
El tratamiento quirúrgico queda reservado para aquellos pacientes con lesiones contiguas a grandes vasos o pericardio que causen hemoptisis de un único foco y que afectan al espacio pleural o las costillas8,10.
Presentación del caso
Paciente de sexo masculino de 61 años de edad natural de Cochabamba, trabaja en empresa COPELME (recolector de basura), con cuadro clínico de +/- 1 mes de evolución, de inicio progresivo caracterizado por presentar tos con expectoración de color café en escasa cantidad, alzas térmicas no cuantificadas, dolor de tórax anterior de moderada intensidad, pérdida de peso en el último mes. Es valorado por consulta externa y se decide su hospitalización.
Entre los antecedentes relevantes presenta leucemia mielo-blastica aguda, recibió ocho transfusiones de sangre, la última hace aproximadamente dos semanas.
Al examen físico el paciente se encuentra en regular estado general, fascie pálida, en decúbito dorsal activo, consciente y orientado en tres esferas, sin signos de dificultad respiratoria, no álgida.
Se auscultan en ambos campos pulmonares roncus espiratorios difusos y crépitos gruesos en base pulmonar derecha y crépitos finos en campo pulmonar izquierdo.
El examen de laboratorio indica recuento de glóbulos rojos de 86,3%, Hb de 7,6 g/dl, HTO de 23,3%, TP de 14 seg. K de 3,2.
Se realiza una radiografía de tórax PA (Figura 1) donde se evidencia aumento de densidad de aspecto redondeado con hiperclaridades en su interior una localizada en el lóbulo medio derecho y otra de mayor tamaño en el lóbulo superior izquierdo con presencia de imagen en semiluna aérea y presencia de masa intra-cavitaria. Con bordes externos de la lesión de aspecto espiculado y pequeño nódulo pulmonar calcificado basal derecho.
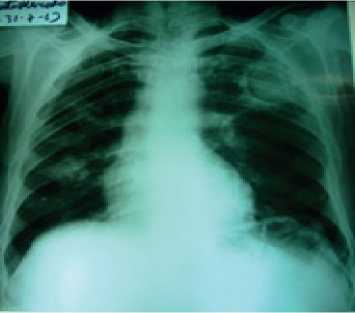
Figura 1. Radiografía de tórax PA.Se evidencia aumento de densidad de aspecto redondeado con hipercla-ridades en su interior una localizada en el lóbulo medio derecho y otra de mayor tamaño en el lóbulo superior izquierdo con presencia de imagen en semiluna aérea y presencia de masa intracavitaria. Con bordes externos de la lesión de aspecto espiculado, pequeño nódulo pulmonar calcificado basal derecho.
Se solicito tomografía axial computarizada (TAC) que evidencia lesión intracavitada en región postero-lateral del lóbulo superior izquierdo (Figura 2) lo que sugiere no descartar que se trate de aspergiloma y/o micetoma intra-cavitario, asociados a discretos cambios de atelectasia supra e infrayacente. Presencia de otras lesiones cavitadas en lóbulo superior derecho y lóbulo medio ipsilateral, asociado a escasos cambios de patrón de fibrosis y pequeña zona de atelectasia en región anterior del lóbulo medio ipsilateral.
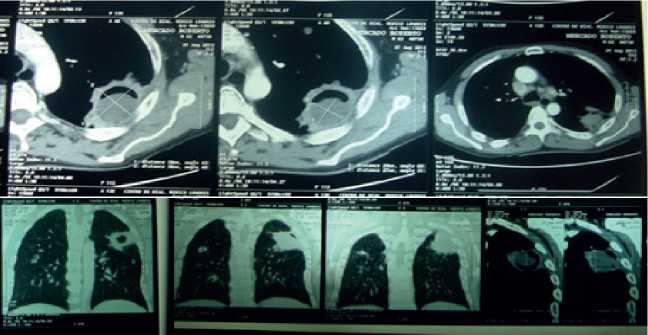
Figura 2. TACSe evidencia en región posterolateral del lóbulo superior izquierdo lesión intracavitada no descartándose tratarse de aspergiloma y/o micetoma intracavitario, asociados a discretos cambios de atelectasia supra e infrayacente. Presencia de otras lesiones cavitadas en lóbulo superior derecho y lóbulo medio ipsilateral, asociado a escasos cambios de patrón de fibrosis y pequeña zona de atelectasia en región anterior del lóbulo medio ipsilateral.
En la radiografía de tórax PA, tomada posterior al inicio de la terapia antimicótica, se evidencia desaparición de las opacidades con persistencia de algunas hiperclaridades y disminución importante del diámetro de la lesión principal en el lóbulo superior izquierdo (Figura 3).
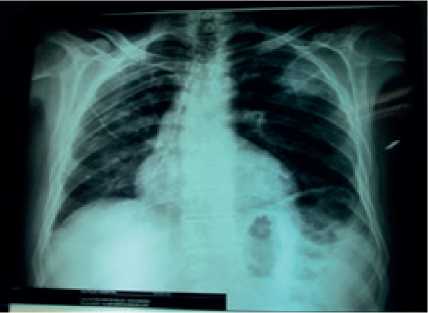
Figura 3. Radiografía de tórax PA.Se evidencia desaparición de las opacidades con persistencia de algunas hiperclaridades y disminución importante del diámetro de la lesión principal en el lóbulo superior izquierdo.
También se cambió catéter derecho por uno izquierdo (debido a alzas térmicas en el paciente).
Se solicitó cultivo de broncoaspirado por tinción de Gram, cuyo resultado bacteriológico corresponde a hongos con escaso crecimiento de aspergillus fumigatus-complex, y entero-bacter.
Se inició tratamiento antimicótico ante la presunción diagnostica (en el contexto del paciente neutropenico) con itra-conazol de 100 mg v/o 12 hrs en espera de terapia con an-fotericina B debido a la limitación en el número de agentes antimicóticos activos disponibles en nuestro medio, y para-cetamol de 500 mg v/o. Aproximadamente 15 días después se inicia tratamiento con anfotericina B por catéter venoso central de infusión. A dosis creciente hasta 1 mg k/peso día hasta completar 1,2 g dosis completa previa pre medicación de acuerdo a protocolo. Posteriormente se combina al tratamiento anterior metoclopramida de 10 mg EV c/día.
El paciente recibió anfotericina B, 50 mg diluido en 500 cc de solución dextrosa al 5% a seis horas previas a medicación. Premedicación: hidrocortisona de 100 mg vía oral c/día, me-toclopramida de 10 mg, morfina de 5 mg EV c/día (dolor y/o ansiedad) y clorfeniramida de 10 mg EV c/día.
Discusión
La importancia del caso clínico presentado radica en que la API al ser una patología poco frecuente y no ser sencillo el diagnóstico, hace que la morbimortalidad asociada en los enfermos hematológicos se incremente de forma significativa.
En el caso clínico presentado el paciente trabajaba como recolector de basura hace 20 años, no tomaba las precauciones necesarias, por lo que estaba expuesto constantemente a materia en descomposición, además el paciente fue diagnosticado de leucemia mieloblastica aguda hace aproximadamente 8 años.
El cuadro se puede acompañar también de tos con expectoración y disnea. El diagnóstico es difícil pero debe sospecharse en pacientes con neutropenia grave4,5. El paciente presentado, cursó con expectoración de color café en escasa cantidad, fiebre y dolor de tórax anterior. Al cuadro se sumó la pérdida de peso y el antecedente de leucemia mieloblastica aguda de hace 8 años.
Según los criterios para el diagnóstico de infección fúngi-ca invasiva diagnóstico de la Organización Europea para la Investigación y Tratamiento del Cáncer (EORTC) y el Grupo de Estudio de Micosis Americano (MSG), dan como obtenido una infección probable en el caso clínico presentado en base a que el paciente curso con patología de base (leucemia mielo-blastica aguda de 8 años), con presencia de imagen en semiluna aérea y de lesiones cavitadas, además de nódulo calcificado (criterios radiológicos) y presencia de hongos en el cultivo del bronco aspirado (criterios microbiológicos). En el caso clínico se realizó la confirmación por cultivo del agente causal dando así una infección probada. De modo que los datos presentados en el caso clínico están acorde a los de la clasificación.
El paciente presentó el diagnóstico de leucemia mieloblas-
tica aguda hace aproximadamente 8 años, un tipo de cáncer de sangre que denota la presencia de mielocitos inmaduros que hace susceptible a adquirir cualquier tipo de infección.
Los neutrófilos la segunda línea de defensa en la fisiopato-logía de la aspergilosis invasiva se ve afectada cursándose con neutropenia de modo que al no destruir las hifas de hongos, estas invaden el parénquima pulmonar, las venas pulmonares y dan como resultado trombosis, infartos y hemorragias intra-alveolares3.
El tratamiento, se debe instaurar precozmente en caso de sospecha y mantenerlo hasta la erradicación clínica, radiológica y microbiológica9. Clásicamente se ha empleado la anfo-tericina B, pero su uso se asocia a una elevada toxicidad renal, lo que conlleva un aumento de la mortalidad9. Actualmente el fármaco de elección es el voriconazol (derivado azólico), constituyendo una opción terapéutica de eficacia mayor y toxicidad inferior a la anfotericina B9,10.
El empleo de los derivados liposomales, produce menos daño renal pero alcanzan menores concentraciones en el sistema nervioso central9. La caspofungina cuyo uso ha sido recientemente aprobado, tiene también utilidad frente a cándida y actualmente se considera de segunda elección9. En cualquier caso, hay que tener en cuenta que las nuevas líneas de investigación apuntan al uso combinado de antifúngicos con el fundamento teórico de sus diferentes mecanismos de acción9.
El tratamiento médico que se empleó, inicialmente, en el caso clínico fue itraconazol. Posteriormente se empleó anfote-ricina B a dosis creciente hasta 1 mg k/peso día hasta completar 1,2 g dosis previa premedicacion de acuerdo a protocolo.
En el paciente del caso clínico presentado se le inicio la medicación ante la sospecha clínica de un posible aspergiloma pulmonar.
Si el estado del paciente es grave, debe de iniciarse el tratamiento precozmente de forma empírica para proporcionarle mayores posibilidades de curación y, posteriormente, deben de realizarse los procedimientos diagnósticos necesarios para confirmar la sospecha clínica de API9.
Para concluir, el caso clínico de API que se presentó en el Hospital Caja Petrolera de Salud, es una patología poco frecuente en la población, que afecta principalmente a pacientes inmunodeprimidos, requiere diagnóstico y tratamiento oportunos para una recuperación satisfactoria evitándose así las complicaciones que ponen en riesgo la vida del paciente por su elevada mortalidad y dada la potencial progresión de esta infección, la administración temprana del tratamiento antimicotico resulta esencial mientras se realiza la evaluación diagnostica.
Conflictos de interés: los autores declaran no tener conflictos de interés en la publicación de este caso.
Referencias bibliográficas
1.Barberán López J., Calvet P. L., Paloma M. Significación clínica del aislamiento de” aspergillus” spp en secreciones respiratorias del paciente con enfermedad pulmonar estructural. 2011. Tesis Doctoral. Universidad Complutense de Madrid, Servicio de Publicaciones. Disponible en:http:// eprints.ucm.es/13019/1/T32868.pdf
2. Quintero Pulgarín J., Hoyos Montoya J. D., Sanchez Bustamante J. A. Aspergilosis pulmonar invasiva en paciente no neutropéniconeutropeni-cpatient. Enfermedades Infecciosas y Microbiología, 2013, vol. 33, no 3, p. 125. Disponible en: http://www.amimc.org.mx/revista/2013/33_3/aspergilosis.pdf
3. Sanabria Fonseca. s. aspergilosis pulmonar. Revista médica de costa rica y centro américa, 2009, vol. 66, no 587, p. 67-71. Disponible en: http:// www.medigraphic.com/pdfs/revmedcoscen/rmc-2009/rmc091l.pdf. http://www.binasss.sa.cr/revis-tas/rmcc/587/art11.pdf
4. Valle J. M., González-B arcala F. J, Álvarez-DobañoJ. M., Valdés C.L. La aspergilosis pulmonar invasiva en la enfermedad pulmonar
obstructiva crónica. Rev. Méd. Chile May. 2010 Vol. 138: 612-620 Nu. 5 Disponible en: http:// www.scielo.cl/scielo.php?script=sci_arttext&pid=S0034-98872010000500013
5. Pinto, Miguel E.; BANDA, Claudia; SEAS, Carlos. Aspergilosis Pulmonar secundaria a neutro-penia inducida por metimazol: reporte de un caso Rev. Peruana de Medicina Experimental y Salud Pública, 2012, vol. 29, no 2, p. 255-258.Disponible en: http://www.scielosp.org/scielo.php?pid=S1726-46342012000200015&script=sci_ arttext
6. Fortún J., Meije Y., Fresco Gema y Moreno S. Aspergilosis. Formas clínicas y tratamiento. Rev Enfermedades infecciosas y microbiología cínica. Abr 2012 Vol. 30 Núm. 04 Disponible en: http://zl.elsevier.es/es/revista/enfermedades-in-fecciosas-microbiologia-clinica-28/aspergilosis-formas-clinicas-tratamiento-90118270-forma-cion-medica-continuada-2012
7. Cuervo-Maldonado S. I., Gómez-Rincón J. C., Rivas P, Guevara F. O. Actualización en Aspergi-losis con énfasis en Aspergilosis invasora. Rev. De la Asociacion Colombiana de Infectología 2010 Vol. 14 No 2S: S131-S144 Disponible en: http:// revistainfectio.org/site/portals/0/ojs/index.php/ infectio/article/view/25/37. http://www.scielo.org.co/pdf/inf/v14s2/v14s2a06.pdf
8. PenhaUchoa Sales da M. Capítulo 5 - Asper-gilose: do diagnóstico aotratamento Dec2009 Jornal brasileiro de pneumologia vol. 35, no 12, p. 1238-1244. Disponible http://www.scielo.br/scielo.php?script=sci_arttext&pid =S1806-37132009001200012
9. Aldámiz-Echevarría Lois M.T., Tejerina Picado F., Palazuelos Molinero V. Aspergilosis pulmonar invasiva en un hospital terciario durante un periodo de 10 años. Revista de Patología Respiratoria. 2010;13(3):121-6 Disponible en: http://www.revistadepatologiarespiratoria.org/descargas/ ctl_servlet_30(6).pdf.
10. Murray P. R., Rosenthal K. S., Pfaller M. A. microbiología médica. Capítulo 74. Micosis oportunistas. Aspergilosis. 6ta edición. Copyright © 2009 MMIX Mosby Inc., an Elsevier España, S. L.














