Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Gaceta Médica Boliviana
versión On-line ISSN 1012-2966
Gac Med Bol vol.38 no.1 Cochabamba jun. 2015
Caso Clínico
Paracoccidioidomicosis, a propósito de un caso
Paracoccidioidomicosis, apropos of a case
Maribel Choque Barrera1,a, Eduardo Luis Suárez Barrientos1,b, María Elena Calderón Lopez1,c
1Hospital del Niño Manuel Ascencio Villarroel, Cochabamba, Bolivia.aMédico Pediatra, bMédico Pediatra Nutriólogo, cMédico Pediatra Infectóloga. *Correspodencia a: maribel Choque Barrera. Correo electrónico: ma-ri-bel-56-@hotmail.com
Recibido el 05 de mayo de 2015.
Aceptado el 18 de mayo de 2015
Resumen
La paracoccidioidomicosis es una micosis profunda y sistémica frecuente en las zonas tropicales y subtropicales de América Latina, cuyo agente etiológico es el Paracoccidioides sp. Es una enfermedad prevalente de la población adulta más del 95% de los casos secundario al largo período de latencia, por lo que existen pocos reportes en la edad pediátrica.
Se presenta caso clínico de adolescente de 14 años de sexo masculino, quién cursó con múltiples adenopatías en todo el cuerpo, predominio en la región cervical, asociado a palidez mucocutanea generalizada y dolor abdominal inespecífico. Antecedente de presentar un mes atrás accesos de tos, fiebre e hiporexia. Se realizó el diagnóstico diferencial con: leucemia, linfomas, tuberculosis pulmonar y extrapulmonar. El diagnóstico se confirmó por histopatología de biopsia ganglionar y examen directo. El paciente fue tratado con Itra-conazol, presentando una evolución favorable..
Palabras claves: paracoccidioidomicosis, blastomicosis sudamericana, blastomicosis brazilensis.
Abstract
Paracoccidioidomycosis is a deep and systemic fungal infection common in tropical and subtropical areas of Latin America, whose etiologic agent is Paracoccidioides sp. It is a common disease of the adult population over 95% cases are secondary cases to the long latency period, so there are few reports in children.
It present a clinical case of 14-year old male, who had attended multiple lymph nodes in all body, predominantly in the cervical region, associated with generalized mucocutaneous paleness and nonspecific abdominal pain. Antecedent to present a month ago coughing, fever and hyporexia . Presenting a favorable evolution Leukemia, lymphoma, pulmonary and extrapulmonary tuberculosis: the diffe-rential diagnosis was made. The diagnosis was confirmed by biopsy of histopathology node and direct examination. The patient was treated with itraconazole, presunting a favorable evolution.
Keywords:paracoccidioidomycosis, South American blastomycosis, blastom-ycosis brazilensis.
La paracoccidioidomicosis (PCC) es una micosis profunda sistémica granulomatosa y supurativa causada por el Paracoccidioides brasiliensis. Es la micosis de mayor prevalencia en Latino América en las zonas tropicales y subtropicales, húmedas; que puede dar una infección subclínica o ser de evolución aguda, subaguda o crónica. Es una enfermedad prevalente de la población adulta más del 95% de los casos secundario al largo período de latencia, por lo que existen pocos reportes en la edad pediátrica1.
Como se describió en la revista de Enfermedades Infecciosas y Tropicales publicada el 2 009 en Bolivia donde presentaron las actualizaciones sobre esta patología describiéndola como una enfermedad endémica, principalmente de las zonas húmedas tropicales y subtropicales de América Latina afectando a pobladores rurales de estas regiones como es el caso del paciente que se presenta, y describen que cerca del 80% de los casos informados son de Brasil con una incidencia anual que oscila entre 1-3 casos por 100 000 habitantes, en menor porcentaje se presentan en Venezuela, Colombia, Argentina y Ecuador10.
Se reconocen dos formas: la juvenil, de evolución aguda o subaguda, y la del adulto, de evolución crónica, ambas asociadas al compromiso de diferentes órganos. La forma juvenil (PCC juvenil), esta entre el 5% al 10% de los casos, se presenta eventualmente hasta los 35 años de edad, comprometiendo en especial al bazo, hígado, ganglios linfáticos y da lugar a una disfunción de médula ósea, tiene un tiempo de incubación corto. La forma crónica, representa más del 90% de los casos (de los pacientes) y se presenta principalmente entre los 30 y 60 años de edad, generalmente afecta más de un órgano simultáneamente, el compromiso pulmonar está presente en el 90% de los casos, la mucosa orofaríngea, los ganglios linfáticos, y la piel son las zonas de mayor predilección, se han descrito períodos de incubación hasta de 20 años, pudiendo pasar años sin ser diagnósticada4.
La entrada del hongo al individuo es por vía inhalatoria, con la llegada a los pulmones, éstos se transforman en levaduras y se diseminan por vía hematógena o linfática. No hay riesgo de transmisión de una persona a otra. La contaminación tras heridas en la piel o mucosas aunque ha sido descrita es rara3.
Es predominante en el sexo masculino con una relación de 15:1 en la edad adulta, porque el hongo en su forma miscelánea sufre la acción de la hormona femenina 17-B- estradiol, volviéndose incapaz de transformarse en la forma miscelar
(forma infectante) a la forma de levadura (diseminante), fundamental para la producción de la PCC. La ausencia de estos factores en niños explica por qué la relación varón/mujer es 1:1 en este grupo de pacientes1,7.
Existen dos formas de presentación: 1) regresiva, que cursa asintomática o con cuadro de infección pulmonar primaria y 2) progresiva con cuadro agudo o subagudo (juvenil) y cró-nico2.
En cuanto a la localización puede ser: 1) localizada: afectación de un solo órgano y/o no más de 2 cadenas linfáticas comprometidas. 2) diseminada: afectación de más de un órgano y/o si existe compromiso de 2 o más cadenas linfáticas5.
El órgano más afectado en el adulto es el pulmón, seguida de la presentación mucocutánea y menos frecuente el compromiso ganglionar. Puede afectar otros órganos como glándulas suprarrenales, hígado, bazo, tubo digestivo, sistema nervioso central, sistema osteoarticular6.
La PCC tiene un largo período de latencia que oscila entre semanas, meses e incluso años hasta su presentación clínica en la edad adulta.
En los niños, la mayoría de las manifestaciones son extrapulmonares relacionadas al sistema reticuloendotelial con un síndrome proliferativo febril (linfoadenopatías, hepatoesple-nomegalia y disfunción de la médula ósea) y síntomas gastrointestinales acompañando de fiebre con pérdida de peso, debilidad y palidez8.
Es esencial la realización de un correcto examen físico con apoyo de radiografías y ecografía abdominal. Los hallazgos de laboratorio muestran anemia, eosinofilia, hipoalbuminemia e hipergammaglobulinemia.
El diagnóstico de esta enfermedad se basa en el examen micológico directo y el cultivo de las muestras. Las pruebas serológicas también aportan resultados específicos y confiables. Cuando no hay materiales que permitan la observación y el aislamiento del hongo, estas pruebas constituyen el único indicio del correcto diagnóstico9.
El tratamiento de elección de primera línea es el itracona-zol y ketoconazol; las alternativas son: anfotericina B, sulfa-diazinas; el tiempo mínimo de duración del tratamiento es de seis meses10.
El pronóstico es grave y su curso puede ser letal si no se trata oportunamente4.
Presentación del casos
Se trata de un adolescente de 14 años de sexo masculino, referido del área rural con cuadro clínico de un mes de evolución caracterizado por presentar múltiples adenopatías diseminadas en todo el cuerpo y palidez mucocutánea generalizada, acompañado de dolor abdominal inespecífico y difuso. Antecedente de presentar fiebre, accesos de tos, hiporexia, malestar general y pérdida de peso progresivo. Con antecedente familiar de padre tratado por tuberculosis hace siete años.
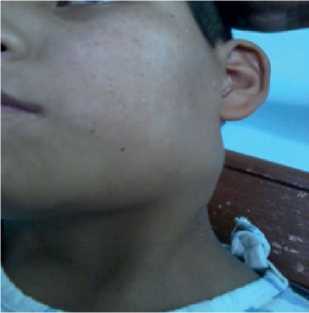
Al exámen físico, además de lo mencionado, se evidenció adenopatías generalizadas (lisas, duras, no dolorosas, móviles) mayores a 2 cm de longitud (Figura 1). A nivel de boca presenta multiples placas blanquecinas en lengua y paladar blando que al desprenderse dejan una superficie ligeramente sangrante. En campos pulmonares se auscultan sibilancias y estertores crepitantes finos. En abdomen se palpa: hepato-megalia de 5 cm debajo de reborde costal en la línea medio claviular derecha y 7 cm línea medio esternal dererecha, esple-nomegalia a 2 cm debajo del reborde costal y múltiples masas a nivel de abdomen de caracteristicas similares a los ganglios antes descritos, matidez de convacidad superior y onda asci-tica positiva a la percusión. En miembros inferiores presenta edemas (+++) y leve edema escrotal.
La biometría hemática de ingreso presentó leucocitos de 11 700 con desviación a la izquierda (neutrofilia de 88%), anemia severa (hemoglobina 6,1 g/dl, hematocrito 25%), tromboci-tosis (794 000), tiempos de coagulación prolongados (TP 14,8 INR 1,25 APTT 72 seg), hipoalbuminemia (1,8g/dl), hiper-gamaglobulinemia (globulinas 4,6g/dl). Se encontraron normales: LDH, función renal, examen general de orina, prueba rápida para VIH (-). El coproparasitológico detecto quistes y trofozoitos de Entamoeba histolytica
La radiografía de tórax muestra infiltrado intersticial pulmonar, abdomen con presencia de aire intestinal normal, la ecografía abdominal presenta múltiples ganglios linfáticos de predominio en el mesentérico de más o menos 25 mm con cambios inflamatorios y ascitis de 600 cc en flancos e hipogastrio, resto de estructuras normales (Figura 2).
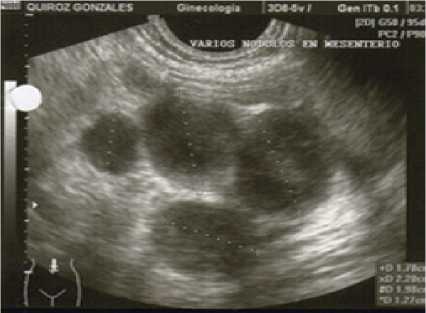
Figura 2. Adenopatía generalizada con ganglios linfáticos mayores a 2 cm de diámetro
El extendido periférico de sangre mostró microcitosis moderada en serie roja, hipocromía severa anisocitosis leve, trombocitosis pero con morfología normal y serie blanca de morfología normal.
La biopsia ganglionar permitió la valoración anatomopato-lógica que reveló un proceso inflamatorio crónico granuloma-toso donde se observan hongos en forma de “timón de barco” característico de la PCC (Figura 3).
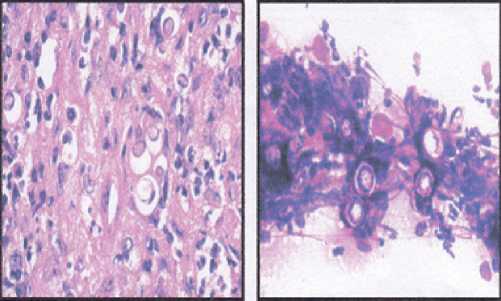
Figura 3. Biopsia ganglionar permitió la valoración anatomopatológica que reveló un proceso inflamatorio crónico granulomatoso donde se observan hongos en forma de "timón de barco” característico de la PCC
A los cinco días de internación persistían las alzas térmicas que llegaban a 40°C, hiporexia, y malestar general, a pesar de esquema antibiótico y antifúngico inicial (cefotaxima, amika-cina, fluconazol). Posterior al resultado de patología y el manejo intedisciplinario con infectología se decidió tratamiento con itraconazol a una dosis de 100 mg cada 12 horas, con evolución progresivamente favorable habiendo mejoría de la sintomatología y resolución del cuadro febril.
Discusión
La PCC es poco frecuente en nuestro país, se encontró descrito alrededor de 80 a 100 casos de esta micosis sistémica desde 1 979 en edad adulta, no se encontró reportes escritos de casuística nacional en edad pediátrica, coincidiendo con lo descrito ya que el 95% se presenta en la edad adulta.
La dificultad en el diagnóstico de esta patología en la edad pediátrica es por tener una signosintomatologia que asemeja al de un Síndrome Linfoproliferativo (linfoadenopatías y hepatoesplenomegalia, disfunción de la médula ósea), con síntomas gastrointestinales, síndrome febril prolongado, pérdida de peso, debilidad y palidez, que obliga a un ejercicio de diagnóstico diferencial con cuadros similares. Al tener una incidencia baja en la edad pediátrica, esta patología no es sospechada y no se realizan los exámenes pertinentes para llegar al diagnóstico como son el examen micológico y cultivo, actuales Gold Stándar4.
La biometría hemática también es de mucha importancia para guiar en el diagnóstico encontrando en la mayoría de los pacientes los siguientes hallazgos:
La anemia es de causa deficitaria, principalmente hierro (microcítica hipocrómica) asociado a un aumento en las pérdidas por el sangrado intestinal. La eosinofilia es esperada como parte del compromiso retículo endotelial, se han descrito grandes eosinofilias asociadas a formas más graves de la enfermedad.
La hipoalbuminemia e hiperglobulinemia son producidas por alteración a nivel de la inmunidad celular con una gran respuesta de la inmunidad humoral.
El tiempo de protrombina prolongado e hipoproteínemia muestran el compromiso hepático asociado.
La identificación del organismo por examen directo de aspirado ganglionar, es de fácil acceso y rápido con sensibilidad que va del 85 al 100% debe realizarse en todo paciente con la sospecha diagnóstica; corroborándose en todos ellos con el cultivo que tiene una sensibilidad del 86 al 100%2, 11,12.
El tratamiento es largo, de 6 a 24 meses, el tiempo se basa en criterios de curación clínicos, radiológicos y serológicos; para las formas leves a moderadas de la enfermedad se puede realizar el tratamiento por via oral con itraconazol, como segunda opción se utiliza el trimetropin más sulfametoxazol el cual no puede ser utilizado en nuestro país por la resistencia antibiótica que aumento en los últimos años, en tercer lugar el ketoconazol. En las formas graves necesariamente se utiliza el antifúngico por vía endovenosa como ser la anfotericina B al cual no se encontraron reportes de resistencia en nuestro país, pero en gran frecuencia esta forma es letal1,2,10,11.
Conclusión
Si empleamos los criterios epidemiológicos es cierto que ante un cuadro clínico determinado que se presenta en forma inusual, lo más probable es que se trate de una presentación atípica de una causa frecuente, que una presentación típica de una causa infrecuente. Estamos obligados a un diagnóstico diferencial cuidadoso, y de este ejercicio aprendemos continuamente, como en el caso presentado, donde el diagnóstico fue inesperado.
Considerar la procedencia del paciente en el análisis global, es importante. El diagnóstico de las formas diseminadas y juveniles de PCC debe considerase en niños menores de 15 años, que vienen de regiones donde es endémica, y se presentan con un síndrome febril linfoproliferativo, asociado a anemia, hipergammaglobulinemia y eosinofilia grave.
El diagnóstico precoz y el tratamiento adecuado son esenciales para lograr buenos resultados. El tratamiento empírico debe ser considerado en formas diseminadas, aun cuando no tenemos certeza diagnóstica de PCC.
Agradecimientos:
Dr. Uriel Ferrufino, Cirujano Pediatra del Hospital del Niño Manuel Ascencio Villarroel.
Dra. Claudia Ramírez, Médico Pediatra del Hospital del Niño Manuel Ascencio Villarroel.
Referencias bibliográficas
1. Arenas R. Micología Médica Ilustrada.2da.ed. México:Mc Graw-Hill Interamericana;2003:173-9.
2. Iliovich E, López R. Paracocciodioides y Coccidioides ssp. En: Paganini H, ed. Infectologia pediátrica. 2da Edición. Buenos Aires: Científica Interamericana; 2007: 1192-9.
3. Shikanai-Yasuda MA, Telles Filho FdQ, Mendes RP, Colombo AL, Moretti ML. Guideliness in pa-racoccidioidomycosis. Revista da Sociedade Brasileira de Medicina Tropical. 2006; 39(3): 297-310.
4. Vargas J, Vargas R. Paracoccidiodomicosis. Revista de enfermedades Infecciosas y Tropicales. 2009; 1(1): 49-56.
5. Pereira RM, Bucaretchi F, Barison EdM, Hessel G, Tresoldi AT. Paracoccidioidomycosis in children: clinical presentation, follow-up and outco-me. Revista do Instituto de Medicina Tropical de Sao Paulo. 2004; 46(3): 127-31.
6. Tejos L, Alfonso RP, Cavallera E, Olivier M. Pa-racoccidiomicosis: Presentación inusual. Revista de Dermatología Venezolana. 2003; 41(3):19-22.
7. Franco M, Montenegro M.R, Mendes P.R, y cols. Paracoccidiodomycosis: a recently propo-sed classification of its clinical forms. Revista da Sociedade Brasileira de Medicina Tropical. 1987; 20(3): 129-32
8. Subauste-Silva A, Castillo ME, Torres-Iberico R. Paracoccidioidomicosis pediátrica. Revista Folia Dermatológica Peruana. 1997; 4(8): 30-8.
9. Salma N, Ortega G, Pereira J, Albornoz MB, Villanueva E. Caracterización de antígenos de Para-coccidioides brasiliensis. Inmunodiagnóstico serológico mediante Western Blotting. Revista Acta Científica Venezolana. 1992; 43: 355-69.
10. Queiroz-Telles F. Tratamento da Paracocci-dioidomicose. Tratado de Infectologia, 3a edición, editorial: Atheneu, Sao Paulo. 2005: 1395-402.
11. Lacaz C.S, PontoE, Martins J.E.C. Paracoccidioidomicose, En: Lacaz C. Tratado de Micologia Médica Lacaz. 9na. ed. Sao Paulo: Sarvier Publis-hers; 2002: 639-729.
12. Marques SA. Paracoccidioidomycosis: epide-miological, clinical and treatment up-date. Anais Brasileiros de Dermatologia. 2003; 78(2): 135-50.














