Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Gaceta Médica Boliviana
versión impresa ISSN 1012-2966versión On-line ISSN 2227-3662
Gac Med Bol v.37 n.2 Cochabamba dic. 2014
Educación médica
El curriculum integrado de la Facultad de Medicina proyecto MHO FORTSALUD(2a parte)
The integrated curriculum of the Faculty of Medicine MHO project FORTSALUD (Part 2)
Rene Gonzales1,a, Francoise Barten2,b
1Facultad de Medicina, Universidad Mayor de San Simón. Cochabamba, Bolivia.2Facultad de Medicina, Universidad Radboud de Nijmegen.aDocente de pregrado, fue responsable del proyecto FORTSALUD y coordinador del Currículum Integrado.bCoordinadora del Programa de Cooperación en Educación Superior (MHO, Medefinanciering Hoger Onderwijs, Gobierno de los Países Bajos-NUFFIC) como contraparte de la Universidad de Nijmegen, Holanda.*Correspodencia a: René Gonzales Correo electrónico: ckdbl081@gmail.com
Recibido el 21 de julio de 2014.
Aceptado el 1 de septiembre de 2014.
Resumen
El presente artículo es una descripción de un importante hito en la historia del desarrollo académico de la Facultad de Medicina de la Universidad Mayor de San Simón (FM-UMSS). Relata un proceso inicial de preparación de condiciones para un cambio curricular que incluye la capacitación del personal docente en una maestría en Educación, información sobre la estructura del denominado Curriculum y los principios que lo sustentan, finalmente, se hacen una breve referencia a las causas que determinaron su anulación luego de dos años de implementación.
Palabras claves: educación médica, cambio curricular, curriculum integrado, aprendizaje basado en problemas, promoción de la salud, programa de habilidades, estrategia ESPICES.
Abstract
This article is a description of an important milestone in the history of academic development of the Faculty of Medicine of the University of San Simón (FM-UMSS). Recounts an initial process of preparing conditions for curricular change that includes training of teachers in a masters in Education, information on the structure of so-called curriculum and the principles that underpin finally a brief reference to the causes that are made determined its cancellation after two years of implementation.
Keywords: medical education, curricular change, embedded curriculum, problem-based learning, health promotion, skills program, strategy Espices.
Antecedentes
La historia de la Facultad de Medicina (FM) se destaca por el dinamismo de sus autoridades, docentes, estudiantes y administrativos, los cuales, a lo largo de las últimas décadas, han desarrollado esfuerzos importantes por actualizar y promover mejores planes de estudio y prácticas de aprendizaje. Una publicación anterior de la Gaceta Médica Boliviana (Vol 36, número 2) documenta uno de esos periodos innovadores durante el final de la década del 80. El presente artículo relata otro acontecido varios años después, unido al anterior solo por la presencia de algunos actores que estuvieron presentes en ambos. Este proceso último se inicia el año 1 995 en el cual se presenta una nueva oportunidad para el cambio en la formación de recursos humanos cuando la UMSS es seleccionada como única universidad en América del Sur para el Programa de Cooperación en Educación Superior (MHO, Medefinan-ciering Hoger Onderwijs) del Gobierno de los Países Bajos, coordinado por el NUFFIC y se selecciona a la Facultad de Medicina y a la Universidad de Nijmegen, en Holanda, como universidad socia en el desarrollo de este programa.
El principal objetivo del presente artículo es describir, el proceso de cambio curricular que ocurrió en la FM en el periodo comprendido entre 1 995 y el 2 003, las características
del llamado Curriculum Integrado (CI): estructura, líneas in-tegradoras, metodología de aprendizaje, contenidos mínimos y, las causas de su interrupción. El propósito que lleva implícito es constituirse en un referente para la historia de nuestra Facultad.
1. Los estudios de línea de base: evidencia para el inicio del cambio
En el marco del programa MHO, se decidió, primero, elaborar un Pre-proyecto denominado FORTSALUD (Fortalecimiento de la Salud). Este consistía en el desarrollo de un estudio de línea base que debería i) facilitar la información necesaria para la elaboración de objetivos, propósitos y actividades de un programa de innovación institucional y, ii) a la conclusión del estudio, la elaboración de parámetros para la evaluación del proceso y sus resultados Esta línea de base consistió en 4 estudios:
El diagnóstico de la situación de salud de la región1
Los resultados orientaron la elaboración de un nuevo perfil médico.
El análisis de las políticas de salud. El abordaje oficial2
Este estudio nos mostró la práctica del sistema de salud frente a la realidad sanitaria del país.
El diagnóstico del currículo en aplicación3
Tuvo el objetivo de analizar su coherencia con el perfil profesional y de identificar debilidades y fortalezas. Los hallazgos más importantes fueron los siguientes:
Desintegración de los conocimientos entre ciencias básicas, preclínicas y clínicas, en detrimento de un deseable abordaje holístico de los problemas de salud.
Predominio de actividades pasivas de enseñanza y aprendizaje presenciales (en aula y en servicio).
Tardío inicio del contacto con los escenarios donde se desarrollan los problemas de salud (recién a partir del tercer año en la materia de Semiología y Técnica Quirúrgica).
Escaso o ausente contacto con los escenarios de salud correspondientes a los centros de salud de Primer y Segundo Nivel y sus áreas de influencia.
Abordaje inadecuado de las materias y prácticas del área social, las cuales se limitan a la revisión teórica de contenidos.
Desintegración entre las actividades de aprendizaje del área clínica y social (produciéndose una desvalorización de las segundas).
Falta de sistematización del aprendizaje, el cual se deja a la iniciativa del docente, a la influencia de la especialidad que este tiene y al tipo del servicio en el cual está rotando el estudiante.
Excesiva cantidad de contenidos.
Competencia entre materias por obtener del estudiante la mayor dedicación de su tiempo, fenómeno característico de un sistema organizado en base a disciplinas que corren en paralelo a lo largo de un año.
Evaluación de los aprendizajes casi exclusivamente dedicada a la certificación.
Inexistencia de espacios y escenarios para promover el desarrollo de actitudes y valores.
El análisis del perfil del médico egresado4
Se pudo evidenciar una amplia variación en su desempeño: desde un bajo hasta un alto nivel del mismo.
2. El proyecto de cambio curricular: FORTSALUD
La información completa de estos cuatro estudios fue presentada en un taller llevado a cabo en la localidad de Villa Tunari con participación de actores regionales del Ministerio de Salud, la UMSS, la Facultad de Medicina y otras instituciones y cuyas conclusiones se explicitaron en una “Declaración” que recomienda el cambio y la integración del proceso
de formación de médicos con la actividad de las mencionadas instituciones.
A partir de ese evento, se inició un proceso orientado a establecer una “masa crítica” favorable al cambio en docentes, estudiantes y administrativos. Para ello se realizaron numerosos talleres, documentos, trípticos y otras actividades con estudiantes y casi todos los docentes.
En forma paralela se desarrolló (con el apoyo de la cooperación holandesa y la intervención de docentes provenientes de otras universidades con procesos de cambio) una primera versión de la maestría en Educación Superior en Salud, destinada a formar los recursos humanos preparados para el nuevo enfoque educativo.
En las primeras etapas del proceso de cambio, se adoptó como estrategia central que orientara el mismo, el acróstico ESPICES -que explicita siete estrategias educativas-, constituyó en una apropiación de parte de la FM-UMSS, en base a otro propuesto por Harden: SPICES5. Se adicionó una letra nueva y, además, se la tradujo al español, de modo tal que agregando una S por salud, en reconocimiento a los nuevos paradigmas en salud (Tabla 1).
Tabla 1 . ESPICES
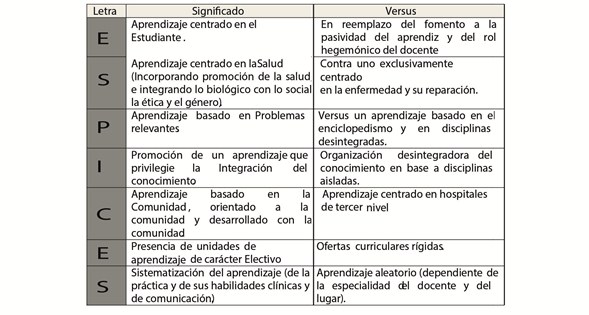
Las actividades académicas y contenidos de la Maestría en Educación también estuvieron orientadas a que las tesis de los maestrantes fueran los planes de estudio del CI (planes llamados “libros de bloque”).
3. La colaboración sur-sur y norte-sur
Tradicionalmente, los programas de apoyo técnico y económico originados en un país y en una determinada institución, no incluyen a otros países u organizaciones. Esto no fue lo que sucedió con el programa FORTSALUD ya que se decidió rescatar experiencias innovadoras en América Latina - y no solamente en Europa, se incluyó varias organizaciones como socios: la Pontificia Universidad Católica del Ecuador, la Facultad de Medicina de León, Nicaragua y el Centro de Estudios de la Cultura Contemporánea (CEDEC, Brasil). También se organizó una Conferencia Internacional en Educación Médica a la que acudieron representantes de prestigiosas universidades con planes curriculares dirigidos a la formación de personal de salud orientada a la comunidad e innovaciones en el campo pedagógico.
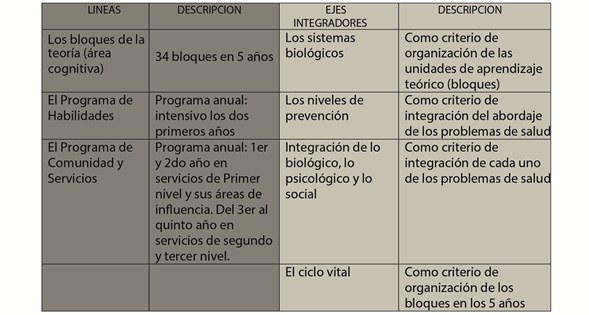
La estructura general del CI comprendía tres líneas y cuatro ejes integradores:
4. El Curriculum integrado de la Facultad de Medicina de la UMSS
Para el diseño del nuevo plan de estudios del CI se establecieron los siguientes principios: el compromiso social con las demandas de la población, la inter institucionalidad de la construcción de la salud. El principio filosófico de la búsqueda del bienestar del ser humano, el psicológico de que cada individuo tiene una concepción particular y diferente de un mismo fenómeno, hecho que debe ser respetado y tenido en cuenta en los procesos académicos, el pedagógico, basado en el constructivismo, entendido desde su dimensión social, como marco general del CI. Se reconoce la trascendencia de la construcción individual y social de los conocimientos y por lo tanto, la importancia de las estrategias pedagógicas que se orientan a fortalecer el rol de los aprendices. Además de todo ello, se tomaron en cuenta la interacción entre lo biológico, psicológico y social, y los aspectos culturales.
La estructura general y sus ejes fueron una propuesta del conjunto de los tutores y estudiantes de la primera maestría en Educación Superior en Salud, quiénes, en el transcurso del módulo de Diseño Curricular, analizaron alternativas organizativas que respondiesen a los principios enunciados precedentemente.
La estructura general del CI comprendía tres líneas y cuatro ejes integradores:
4.1. Descripción de los bloques y líneas
Los bloques teóricos (primera línea)
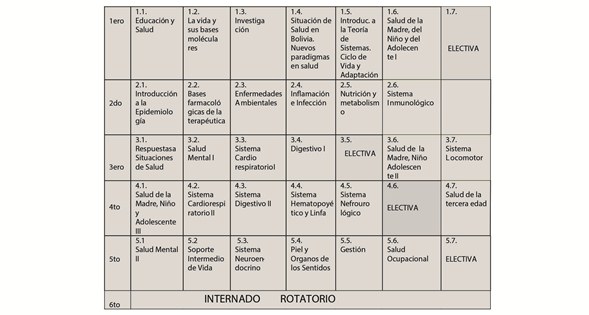
Con el fin de alejarse de la desintegración del conocimiento y del enciclopedismo memorístico, se desecharon las materias o disciplinas tradicionales como forma de organizar el conocimiento y su aprendizaje y, en vez de ellas, se seleccionó la estructura de bloques secuenciales, correspondientes estos, a problemas de salud comprendidos en cada uno de los sistemas biológicos, primer eje integrador, alrededor de los cuales se pretendía la construcción de conocimientos suficientes, orientados a la resolución de los mencionados problemas. Esto significaba el aprendizaje integrado en base a la información proveniente de las ciencias básicas (morfofunción), pre clínicas, clínicas y sociales. El siguiente cuadro nos muestra la denominación de cada bloque.
Todos los bloques se muestran con la misma duración, sin embargo, ellos comprenden tiempos tan largos como diez semanas o tan cortos como tres, dependiendo de la densidad de contenidos que la institución definió como mínimos. La característica más descollante de los bloques es que, la mayoría de ellos, integra los conocimientos de las ciencias básicas y preclínicas alrededor de los problemas de salud organizados en cada uno de los sistemas biológicos. Así, en el bloque 1.6, “Salud de la Madre del Niño y del Adolescente I”, para comprender y desarrollar la capacidad de resolución del problema “parto normal”, los estudiantes deberían revisar la anatomía del aparato reproductor femenino, los aspectos fisiológicos, histológicos, bioquímicos relacionados al útero y a la contracción del mismo órgano, además de la clínica, la terapéutica y los aspectos socioculturales y psicológicos. Junto a todo ello, se deben estudiar las actividades de promoción y prevención pertinentes y enfocar todo ello, en una perspectiva de género.
Como puede observarse, este abordaje educativo prescinde de la organización tradicional basada en materias o asignaturas, desarrolladas en paralelo a lo largo del tiempo (generalmente un semestre o un año) y que desintegra la información, a través de la conocida secuencia: “primero las ciencias básicas” por ejemplo, anatomía el primer año- “luego las pre clínicas ” farmacología en el tercer año“ y, finalmente las clínicas” cuarto año adelante.
La modalidad de “avance” de la teoría en el CI fue secuen-cial, es decir, todos los estudiantes llevaban al mismo tiempo el primer bloque y continuaban, de la misma forma, al siguiente. De esta manera, se facilitaba la casi dedicación exclusiva a una misma serie de tópicos académicos, evitándose así, otro de los defectos de la forma convencional de organización, donde las materias entran en perjudicial competencia entre sí, debido a la demanda de tiempo que requiere cada una de ellas.
Los contenidos de los bloques estaban organizados para preparar en la resolución de problemas de salud desde el primer año, de tal manera de permitir coherencia con las otras líneas curriculares: el programa de Habilidades Clínicas y de Comunicación y el programa de Comunidad y Servicios. Ambos se implementaron también desde el primer año, propiciando el desarrollo de capacidades, tanto teóricas, procedimentales, como de habilidades clínicas y de comunicación. Esto debido a que los estudiantes se enfrentaban de manera precoz, con problemas de salud de la consulta externa de los servicios de primer nivel de atención y de las familias de riesgo que debían asumir para su monitoreo.
La flexibilidad del CI se plasma a través de bloques de “electivas”, alternativas de formación para ser optadas por los estudiantes, según sus intereses particulares.
Estructura del plan de estudios (área cognitiva)
(Sin los programas de comunidad y servicios, tampoco el servicio de habilidades)
La logística de la teoría del CI se adaptó a las necesidades de sistematización: todos los bloques tenían su “libro de bloque”, esto es, una guía para el estudiante y otra para el docente. La primera incluía: los objetivos generales del bloque, una descripción y contextualización del mismo y el sistema de evaluación. Además de lo anterior, para cada sesión presencial, dos veces a la semana por tres horas académicas de 45 minutos, una descripción de las intenciones de aprendizaje institucionales, el problema de salud a analizarse, las instrucciones o encargos de la institución y la bibliografía.
El trabajo de la teoría se organizó a través de sesiones presenciales organizadas en grupos pequeños de 9 estudiantes más un docente, quiénes se reunían dos veces por semana
durante tres horas, con el objeto de socializar los conocimientos construidos durante los días previos y analizar un nuevo problema de salud. También durante dos sesiones a la semana de 45 minutos, expertos/especialistas en los temas del bloque hacían clases de tipo magistral, para todos los estudiantes reunidos en una plenaria. Los objetivos de estas actividades eran tres: i) iniciar un grupo de temas con una clase introductoria, por ejemplo, la importancia del control del embarazo para la temática de parto normal, ii) cerrar otro tema central y, iii) avanzar temas pequeños o con poca densidad de información de modo de reservar las sesiones de grupo tutorial a temas más densos o importantes.
El programa de Comunidad y Servicios
Durante los dos primeros años del CI se desarrolló en los servicios del primer nivel de atención y sus áreas de influencia. El tercer año se planificó para dedicarlo al segundo nivel y a los hospitales de especialidad, lo mismo que los años cuarto y quinto. Las actividades de esta línea incluían: asistencia a la consulta externa, discusión de casos especiales de la misma consulta, (integrando lo biológico y lo social), apoyo a los servicios del centro (enfermería, farmacia), diagnóstico de la comunidad, identificación y seguimiento de problemas de salud en familias y, desarrollo de acciones de promoción de la salud.
El programa de Habilidades
Este programa fue también de carácter anual e implemen-tado a partir del primer año. Su propósito fue el de entrenar al estudiante en las habilidades clínicas y de comunicación necesarias para enfrentar las actividades de aprendizaje e interacción social programadas en comunidad y en los servicios. El programa se basó en el uso de un laboratorio en el cual, a través de la utilización de la informática, medios audiovisuales, muñecos, equipos de simulación, instrumental médico, quirúrgico y, en algunos casos, la intervención de los mismos estudiantes como pacientes simulados, se debía lograr la experticia del estudiante en el manejo de la habilidad. Todo ello permitía además, evitar, en la medida de lo posible, que el estudiante “practique” y aprenda habilidades en los pacientes verdaderos. La planificación destinó un mínimo de cinco horas semanales durante los primeros dos años.
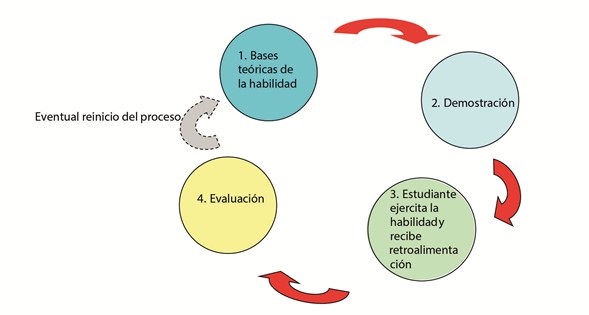
La técnica de aprendizaje en grupo pequeño se desarrollaba en dos sesiones semanales de tres y dos horas cada una, respectivamente, donde, en presencia del docente se procedía al desarrollo sistemático de, primero, revisión de los aspectos teóricos relativos a la habilidad, es decir, de las bases morfo-funcionales o fisiopatólógicas de la habilidad y del problema de salud. Luego se explicaba y demostraba la técnica, paso a paso, posteriormente el estudiante ejercitaba el procedimiento recibiendo retroalimentación de los compañeros y el docente; finalmente, se procedía a la evaluación, con el reinicio del proceso si así era requerido. Para cada procedimiento se usaba un protocolo diseñado en detalle (Fig. 1).
5. Las estrategias de implementadas
Aprendizaje centrado en el Estudiante: las actividades presenciales tradicionales en el campo de la teoría fueron reducidas al mínimo indispensable: dos horas semanales de clases magistrales. En cambio de ello, se privilegió la disposición de mayor cantidad de tiempo para el estudio individual (las horas presenciales para la teoría, incluyendo las de las sesiones de grupo tutorial, fueron 8 a la semana, en contraste con las del currículo tradicional que rondan, en promedio, en las 16 hrs/semana).
El nuevo rol del docente se centraba en facilitar el aprendizaje, motivar, planificar y evaluar formativamente.
Aprendizaje centrado en la Salud: una visión nueva se trabajó entre los docentes de la Facultad, que recuperase la prevención de la salud y la defensa de la vida, intentando transponer así, el predominio de lo reparador, difícil tarea en un medio donde predominan los especialistas.
Aprendizaje Basado en Problemas: esta estrategia se plasmó en el planteamiento de problemas de salud en los libros de los cinco años de la Carrera. El ABP se consideró como una técnica y una estrategia de aprendizaje como otro recurso al igual que una clase presencial o una práctica en laboratorio-de enfrentar el aprendizaje, pero también, como un medio a través del cual se logra: la recuperación de los conocimientos previos, motivación para el estudio individual, aprendizaje grupal (social), la elaboración de hipótesis, una mejor con-textualización del problema de salud y, un abordaje integrado del conocimiento, aspectos todos que hacen a los principios del constructivismo social.
Integración del conocimiento: esta estrategia fue imple -mentada principalmente en los bloques de la teoría -a través del ABP-, en las actividades de comunidad y servicios, donde los problemas clínicos que enfrentaban los estudiantes debían abordarse en forma integral (los aspectos clínicos integrados a los sociales y la promoción y prevención presentes en todos ellos) y en el Programa de Habilidades, en el cual, cada habilidad era enfrentada a través de la morfofunción, de la clínica y de los aspectos sociales.
Aprendizaje basado en la Comunidad: con la incorporación de esta estrategia se pretendió lograr la incorporación de la Facultad en actividades efectivas y progresivamente trascendentes, de interacción con la comunidad. Esto es también parte del llamado aprendizaje contextualizado: el proceso educacional es relevante para el estudiante (aprende algo que es necesario para él), porque responde a la realidad y es útil para la comunidad en la que los estudiantes están trabajando.
En resumen, el Programa de Comunidad y Servicios tuvo un importante componente clínico y una predominante práctica social (más que teoría). Este ultimo detalle fue considerado clave en la obtención de una adecuada respuesta de los estudiantes, ya que, estaba destinada a equilibrar la casi inevitable demanda estudiantil de “ver enfermedades y aprender a curarlas”, con la racional necesidad de enfrentar esos mismos problemas desde la óptica de la prevención y la promoción de la salud. Se pretendió así, acrecentar la valorización del área social en un medio en el que todavía es predominante el paradigma biologista y reparador.
Sistematización del aprendizaje: esta estrategia fue plasmada a través del i) desarrollo de las guías de bloque para los estudiantes y para los docentes, ii) mediante el documento guía del Programa de Comunidad y Servicios y de los iii) protocolos de habilidades (para el Programa de Habilidades). Para la adecuada aplicación de todos ellos, se estableció un sistema de monitoreo y evaluación (a través de la Unidad de Evaluación y Gestión de Calidad de la Facultad), bajo el supuesto de que la parte mas importante y mas difícil de todo el proceso de cambio es, precisamente, su implementación y el monitoreo y ajuste constante para evitar el retorno a lo tradicional.
6. Implementación y aborto del nuevo Curriculum
Como corolario podemos añadir que las condiciones óptimas para un cambio profundo parecían dadas: existían evidencias empíricas de las falencias educativas y de salud, se trabajó intensamente durante varios años en talleres y maestrías para lograr una masa crítica y se desarrolló un proceso ampliamente participativo de docentes y estudiantes. Sin embargo de todo ello, aparecieron algunas señales cuyo carácter ominoso no fue bien valorado en ese entonces:
Existía aun un grupo de docentes (y de estudiantes) que rechazaba el cambio, especialmente en aquellos que solo tenían un contacto esporádico con la administración facultativa, debido a sus pocas horas y a su actividad docente centrada exclusivamente en la práctica hospitalaria. El principal motivo de ello fue una activa campaña política de desinformación llevada a cabo con motivo de elecciones para renovar a las máximas autoridades académicas de la FM. No hubo una respuesta institucional adecuada a este problema. Pesó excesivamente el imaginario social de un médico de formación tradicional, con un estatus y exclusivamente biologista, hecho que fue aprovechado por el grupo opositor para distorsionar y estigmatizar el perfil de un profesional con un enfoque integral y social de la salud, propuesto por el nuevo currículo.
El Curriculum Integrado se implementó y funcionó exitosamente (las evaluaciones estudiantiles así lo corroboran) durante dos años (2 002 y 2 003). Nuevas autoridades de la FM abortaron el proceso, retornándose a la estructura tradicional.
Referencias
1. Guillén JC, Larrazábal C, Rocabado F et al. La situación de salud y medio ambiente físico y social del Departamento de Cochabamba. 1997. Mimeo.
2. Guillén JC, Santa Cruz W, Barten F et al. Abordaje del Sistema. 1997, Mi-meo.
3. Stambuk S. L, Metz J, Gonzales R, Míchel L.et al. Estudio del currículo actual (1995) de la Facultad de Medicina de la UMSS. 1996, Mimeo.
4. González R, Santa Cruz JW, Guillen JC et al. Perfil del médico egresado. 1996, Mimeo
5. Harden R.M. Susette Sowden y Dumm W. R. Estrategias Educacionales en el Desarrollo Curricular. El Modelo SPICES. Centro de Educación Médica, Universidad Dundee. Medical Education, 1984, 13, 284 - 297.
- Programa del Currículo Integrado. Publicación interna. Facultad de Medicina de la Universidad Mayor de San Simón. 2002.
- Programa de Comunidad y Servicios. Publicación interna. Facultad de Medicina de la Universidad Mayor de San Simón. 2002.
- Programa de Habilidades. Publicación interna. Facultad de Medicina de la Universidad Mayor de San Simón. 2002.














