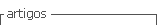Serviços Personalizados
Journal
Artigo
Indicadores
Links relacionados
Compartilhar
Gaceta Médica Boliviana
versão impressa ISSN 1012-2966versão On-line ISSN 2227-3662
Gac Med Bol v.31 n.1 Cochabamba jun. 2008
Un reconocimiento precoz e inicio temprano de la terapia de las perforaciones esofágicas ha sido considerado desde mucho tiempo atrás como esencial en el logro de mejores resultados. Un intervalo de más de 24 horas entre el trauma y el inicio del tratamiento se asocia con mayores tasas de morbilidad y mortalidad. Para MR Bladeregroen y colaboradores, la sobrevida disminuye de 86 a 67% cuando el tratamiento se inicia luego de 24 horas o más luego del trauma. (Asimismo L. Reeder y cols. describen una mortalidad de 9% para tratamiento en las primeras 24 horas; en tanto que para tratamientos iniciados el segundo día del trauma fue de 29%.4
En la revisión del grupo de G. Jones se demuestra una mortalidad para la sutura primaria de 15%; drenaje, 34%; resección, 29%; exclusión y derivación, 39%; y de 22% para tratamiento no quirúrgico. Hay varias series que apuntan a que la menor mortalidad se obtiene cuando se realiza sutura y refuerzo de la misma con algún tejido, o reparación primaria con un colgajo tisular. L. Kotsis y cols., no reportan mortalidad en ninguno de sus pacientes con perforaciones de esófago reparadas y reforzadas con colgajos de tejidos autógenos.6
El tratamiento ideal de cualquier perforación esofágica es la reparación primaria, particularmente cuando se diagnostica en las primeras 24 horas que siguen al trauma; cuando el diagnóstico se hace después de 48 a 72 horas, los tejidos están friables debido a la inflamación, la infección y la necrosis, y por lo tanto no son adecuados para soportar alguna sutura. En estos casos, una opción de manejo podría ser el tubo en T diseñado por Abbott y cols. el cual se inserta a través del defecto de la pared esofágica para convertir la lesión en una fístula controlada. Estos autores también recomiendan el tubo en T, como manejo primario de perforaciones esofágicas en pacientes desnutridos, alcohólicos o con obstrucción distal a la perforación.3,4
Hay diferentes reportes en la literatura, sobre el manejo con tubo en T, de perforaciones esofágicas, de diversa etiología y de diagnóstico tardío. Dichos reportes, describen series pequeñas de casos, con tasas de éxito entre 60% y 100%.
En resumen los pacientes con lesiones de esófago presentan una alta morbimortalidad, la intervención quirúrgica temprana tiene un papel determinante en los resultados, lo cual implica un trabajo diagnóstico oportuno o acelerado cuando se tiene la sospecha clínica de lesión de esófago.
Bibliografía
1.Lloyd M. Nyhus, Robert J. Baker, Josef E. Fischer. Perforación esofágica, El Dominio de la cirugía. Editorial Panamericana 3ra edición, 1999, pags 884 – 889.
2.Santiago G. Perera Hugo A. García, traumatismos del esofógo y estómago, Cirugía de Urgencia, Editorial Panamericana 2da edición, 2006. Pags
263 – 272.
3.V. Munítiz Ruiz, L. Martínez de Haro, a, Ortiz Escandell. Perforación esofágica. Cirugía AEC, Editorial Panamericana, 2005. Pags 192196. [ Links ]
4.Bastos RB, Graeber GM. Esophageal Injuries and trauma. Chest 1997; 7:357371. [ Links ]
5.Rohman M, Ivatury RR. Esophagus. En: Ivatury RR, Cayten CG. The textbook of penetrating trauma. Media (USA): Williams & Wilkins; 1996:
55563.
6.Willian G, Jones II MD, Robert J, Ginsberg MD. Esophageal Perforation: A continuing challenger. Ann Thorac Surg 1992; 53: 534543. [ Links ]
7.Octavio Noriega Maldonado, Lorenzo Guevara Torrez, Jaime Arístides. Perforación esofágica. Cirugía y Cirujanos 2005, 73: 431435. [ Links ]
8.Blom D, Peters J. Esophageal perforation. In: Cameron JL, ed. Current Surgical Therapy. St Louis, MO: Mosby, 2001: 712. [ Links ]
CASO CLÍNICO
Dengue clásico y hemorrágico: sospecha diagnostica de una enfermedad reemergente
Hemorragic and clasical Dengue: suspect diagnosis of a reemerging disease
Ana Maria VargasI; Jimena Aguilar EscobarII; José Quiroga CamachoIII; Ruiter Calvi FernándezIV
I Médico gastroenterólogo Hospital Obrero Nº2C.N.S
II Médico internista suplente Hospital Obrero Nº2C.N.S
III Médico internista suplente Infectologia Hospital Obrero Nº2C.N.S
IV Residente III de Medicina Interna Hospital Obrero Nº2C.N.S
Recibido: 04 03 08.
Aceptado: 17 04 08.
Resumen
El dengue, conocido popularmente como” fiebre quebrantahuesos” es la más importante enfermedad viral humana transmitida por vectores artrópodos del genero Aedes, principalmente A. aegypti, se ha extendido en regiones tropicales y subtropicales alrededor del mundo representando una amenaza para millones de personas por lo que se la considera como una de las principales enfermedades virales reemergentes a escala mundial. El dengue presenta un amplio espectro de manifestaciones clínicas que van desde los casos inaparentes hasta las formas aparentes de Dengue clásico (DC) y las formas graves y a veces fatales de Dengue Hemorrágico (DH) /Síndrome de Choque por Dengue ( SCD) En virtud a que el dengue puede confundirse con múltiples enfermedades , numerosos casos de infección pueden ser subdiagnosticados o mal diagnosticados, la sospecha diagnostica es fundamental para un diagnostico precoz y un plan terapéutico temprano que puede modificar el curso de la enfermedad
Palabras clave: Dengue clásico y hemorrágico, enfermedad infecciosa reemerging
Abstract
Dengue is the most important reemerging infectious diseases called “bonebreaker” transmitted to humans through the bites of infective female Aedes mosquitoes. It is extended in tropical and subtropical regions around the world; million people are now at risk from dengue and it is considered the most important reemerging infectious diseases, clinical features are very variable from due to multiple alterations induced by the virus in the organism (DF/DHF). Diagnosis of dengue virus infection it must be difficult if we do not suspect it, rapid clinical and serologic diagnosis is an important steep to management and prevention skills.
Key Words: Dengue and dengue hemorragic feverreemerging infectious diseases.
Introducción
El dengue, es la más importante enfermedad viral humana transmitida por vectores artrópodos del genero Aedes, principalmente A. aegypti1,). Esta se ha ido extendiendo a varios países alrededor del mundo, en especial a los de las regiones tropicales y subtropicales en donde es una amenaza para millones de personas2, por lo que en la actualidad se le considera como una de las principales enfermedades virales reemergentes escala mundial. La diseminación del dengue obedece a muchas causas: calentamiento global, migraciones, hacinamiento, crecimiento demográfico, urbanización descontrolada, deterioro de los sistemas de servicios de agua y su almacenaje inadecuado, así como, a la falta de políticas preventivas de salud pública.
El virus del dengue (VD), pertenece al género de los Flavivirus, familia Flaviviridae un grupo de más de 68 agentes virales transmitidos por artrópodos o zoonóticamente y de los cuales por lo menos 30 causan enfermedad en el hombre15,16.Tanto el dengue clásico (DC), el dengue hemorrágico (DH) como el síndrome de choque por dengue (SCD) son causados por el virus del dengue (VD), un virus ARN positivo unicatenario el cual posee cuatro serotipos vinculados antigénicamente conocidos como serotipos dengue 1, 2, 3, y 41,18.
El principal vector del dengue es el mosquito antropofílico Aedes aegypti, el cual es hallado alrededor del mundo en las zonas isotermales intermedias a los 20ºC14,19. Otro potencial vector introducido desde el Asia, es el Aedes albopictus 23.
La fisiopatogenia está basada fundamentalmente en la hipótesis de Halstead, sostiene la existencia y amplificación de anticuerpos no neutralizantes dependientes de la infección por el VD, que ligan los viriones del dengue sin neutralizarlo e incrementan su entrada en los monocitosmacrófagos, aumentando el número de monocitosmacrófagos infectados generando una intensa activación de linfocitosT y una rápida activación y proliferación de linfocitosT de memoria secundaria a una infección previa, los que producen diversas citoquinas (INF?, IL2 y FNTa), lisando a los monocitosmacro fagos infectados por el virus. La cascada del complemento se activa con la formación de C3a, C5a y otras citoquinas que tienen un efecto directo sobre la permeabilidad vascular 16. Se ha sugerido que el VD induce a una supresión de la médula ósea deprimiendo la síntesis de plaquetas18,22. Un aumento difuso de la permeabilidad capilar es principalmente producto de una alteración funcional de las células endoteliales a partir de los efectos propios de los mediadores inflamatorios liberados durante la infección del VD. Sin embargo, las células endoteliales infectadas pueden sufrir daño estructural a través de una respuesta inmune mediada por el reclutamiento de leucocitos y la presencia de anticuerpos antidengue, así como por un efecto citopático directo16. El VD también puede producir apoptosis de las células endoteliales infectadas16. El VD induce vasculopatía y coagulopatía, alterando los mecanismos de la coagulación y fibrinolisis 16 ,ambos mecanismos se encuentran simultáneamente activados y esta activación es mucho mas severa en los pacientes con DH y SCD que en los pacientes con DC 18. La prolongación de tiempo parcial de tromboplastina activada (TPTA), la elevación de la proporción del activador del plaminógeno y niveles elevados de trombomodulina se correlacionan con la severidad clínica de la enfermedad por el VD 16, los tiempos de protrombina (PT) y trombina (TT) también pueden estar prolongados6. Se ha sugerido que las alteraciones durante la infección por el VD ocurren en la vía intrínseca y no extrínseca de la coagulación16 .El VD es hepatotrópico y puede causar daño hepático originando hepatitis. La elevación de los niveles de Transaminasa Glutámico Oxaloacetica (TGO)/Transaminasa Glutámico Pirúvica (TGP) son demostrables en los pacientes infectados con el VD y los niveles de TGO correlaciona con la presentación de hemorragias22. El VD también puede inducir apoptosis de las células hepáticas18. La primoinfección en un sujeto sano puede presentar diversos síndromes clínicos. En un extremo tenemos pacientes sanos y asintomáticos, seguidos por aquellos que refieren un cuadro benigno de fiebre o sensación de alza térmica, inespecífico y limitado asociado a malestar general, pasando por un cuadro más intenso de tipo febril conocido como dengue clásico (DC) el cual puede o no presentar manifestaciones hemorragíparas menores, para culminar en el otro extremo del espectro clínico con las manifestaciones severas del dengue hemorrágico (DH) y de síndrome de choque por dengue (SCD)12,13. El período de incubación del VD dura comúnmente entre 4 a 7 días con un rango de variación de 3 a 14días1. Las formas asintomáticas, así como los cuadros de fiebre indiferenciada, usualmente se producen luego de una infección primaria, pero también pueden ocurrir durante una infección secundaria. Clínicamente estos últimos cuadros son indistinguibles de otras infecciones virales.
El DC, típicamente se comporta como una enfermedad aguda febril asociada a cefalea severa, dolor retroorbitario, mialgias, artralgias, astenia, anorexia, dolor abdominal leve, nauseas, vómitos y erupción cutáneo de manera variable que puede presentarse como un enrojecimiento del cuerpo, como un moteado eritematoso, en algunos casos un intenso patrón eritematoso con áreas blanquecinas pálidas de piel normal que se a denominado como” lagunas blancas en un mar rojizo”. Las manifestaciones hemorrágicas, aunque menos frecuentes, no son poco comunes y pueden variar de leves a severas, presentándose como petequias, equimosis, sangrados gingivales, sangrado digestivo, hematuria macro y microscópica, menorragia, etc. 1,3 .La leucopenia a predominio de neutrófilos y una leve trombocitopenia son hallazgos de laboratorio usuales.
El DH usualmente se asocia a una infección secundaria por el VD, pero en algunas ocasiones puede originarse a partir de una infección primaria, especialmente en niños 3,8. Este se caracteriza por presentar un síndrome febril agudo continuo caracterizado por fiebres altas de 38 a 40°C que duran de 2 a 7 días, manifestaciones hemorrágicas de magnitud variables que incluyen, petequias, equimosis, lesiones purpúricas generalmente asociadas a los sitios de venopunción, gingivorragia, prueba del lazo o torniquete positiva, epistaxis, sangrado digestivo alto y bajo, metrorragia, hematuria, etc., así como plaquetopenia < 100 000,00 ml y hemoconcentración marcada por una elevación del hematocrito > de 20% o un decremento < del 20% luego de la rehidratación tomando en cuenta el valor basal para la edad del paciente, así como otros signos de fuga plasmática como por ejemplo: ascitis, efusión pleural, disminución en la concentración de albúmina y otras proteínas séricas, etc. El DH generalmente ocurre alrededor del tercer a séptimo día de la enfermedad 13,8 Una desfervecencia de la fiebre, epigastralgia, dolor abdominal generalizado y vómitos son hallazgos frecuentes 6, 7, 17, 19 al igual que una erupción de tipo maculopapular visto en el DC. La ecografía puede mostrar acumulación de fluido intraperitoneal, colecistitis acalculosa y hepatomegalia 6. Incrementos moderados a severos de la TGO y TGP, alteraciones en los TPTA, TP están descritos en los pacientes con dengue, especialmente DH y SCD 6. Examen de orina anormal con leucocituria y hematuria, elevación de la creatinina y de la creatinifosfoquinasa (CPK), hemogramas normales con predominio de linfocitos en la formula diferencial, leucocitosis moderada o leucopenia con linfocitosis y linfocitos atípicos también son hallazgos descritos 9. Engrosamiento o edema de las paredes de la vesícula biliar, hepato/esplenomegalia, ascitis, efusión pleural y pericárdica han sido descritos por estudios ecográficos entre el segundo a séptimo día de enfermedad en pacientes con diagnóstico positivo para dengue.
El síndrome de choque por dengue (SCD) o "dengue shock" (DS) es la complicación más temida en los cuadros de DH. Este síndrome es definido como la existencia de un cuadro de DH confirmado con manifestaciones agregadas de falla circulatoria tales como presión diferencial disminuida (20 mm de Hg o menos), hipotensión en relación a la edad, pulso rápido y débil, llenado capilar anómalo, cianosis ,etc. Por lo general, casi inmediatamente al período de desfervecencia de la fiebre o durante el mismo, el estado del enfermo se deteriora repentinamente con signos de debilidad profunda, inquietud o letargia intensa, palidez de la cara y a menudo diaforesis asociada a piel fría y húmeda, alteración del estado mental hasta llegar finalmente al shock franco 1, 3,6,8. El shock suele instaurarse entre el tercer a octavo día de evolución de la enfermedad, por lo general al quinto día 9. La duración del shock es usualmente corta y el paciente puede morir dentro de las 8 a 24 horas. La recuperación generalmente es rápida si se practica una terapia de sostén antishock adecuada antes de que el estado de shock se haya instaurado plenamente 3. Otras complicaciones menos frecuentes son el la encefalitis aguda específica, encefalitis o encefalomielitis aguda postinfecciosa, síndrome de GuillainBarré (SGB), síndrome cerebeloso, mielítis transversa, mononeuropatía, polineuropatía, hiperexitabilidad y cuadros depresivos 23. Estados hemorragíparos a nivel cerebral también han sido reseñados y asociados con coma 23.
El diagnóstico diferencial del DC y DH incluye diversas entidades patológicas, arbovirosis entre ellas, Hanta Virus, enfermedades víricas como la mononucleosis infecciosa, rubéola, sarampión, parvo virus B19, influenza, fiebre amarilla así como de tipo bacteriana como la leptospirosis, rickettiosis, salmonelosis, etc. De acuerdo a las normas de vigilancia epidemiológica Boliviana toda enfermedad febril aguda que dura de 2 a 7 días, con dos o más de las siguientes manifestaciones: ce falea, dolor retroorbitario, mialgia, artralgia, erupción cutánea, manifestaciones hemorrágicas y leucopenia debe ser considerado como caso sospechoso de dengue clásico que se confirmara con serologia positiva (Elisa Ig M), identificación viral o nexo epidemiológico con un caso confirmado.
Dengue hemorrágico será todo caso en el se verifica el cumplimiento de los criterios siguientes:
Prueba de torniquete (tazo) positiva o alguna manifestación hemorrágica. Algún signo de aumento de permeabilidad vascular (aumento del hematocrito en 20% o mas, derrame de liquido en cavidad, hipoalbuminemia.
Trombocitopenia con recuento menor o igual a 100.000*mm3. y que además se confirma mediante serología positiva (Elisa IgM), identificación viral o nexo epidemiológico, Ante la sospecha de dengue clásico o hemorrágico se debe realizar la notificación inmediata a los SEDES, que canalizara el envió de muestra a laboratorio de referencia para la determinación de títulos de inmunoglobulinas IgM e IgG (CENETROP/ Santa Cruz).
Caso clínico
Paciente femenino de 29 años profesora reside en Punata, refiere cuadro clínico de 2 a 3 semanas de evolución que se inicia con alzas térmicas no cuantificadas intermitentes, cefalea holocraneana moderada, dolores musculares, ictericia mucocutánea, coluria, estado nauseoso que llega al vomito bilioso en varias oportunidades.
Antecedentes de internacion en Hospital Regional de Punata 1 semana, recibió terapéutica por aparente infección urinaria y salmonelosis con soluciones parenterales y norfloxacina que no mejoraron el cuadro.
Estancia temporal por 1 semana en Chapare (Chimore) hace aproximadamente 1 mes, cuenta con inmunización previa para fiebre amarilla.
Niega transfusiones, consumo de medicamentos y otros.
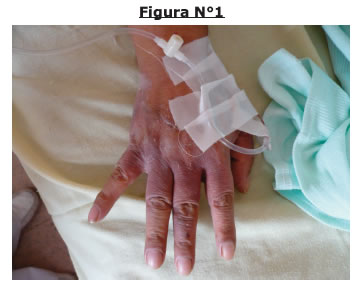
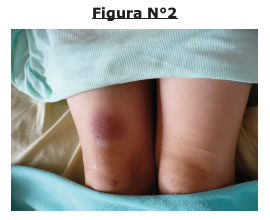
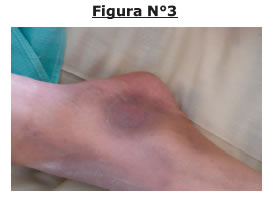
Al examen físico se evidencia los siguientes datos, paciente en mal estado general, febril con ictericia mucocutanea intensa (Fig.Nº1, 2,3).
PA 110/70 FC: 65 T:38ºC
Ojos con ictericia escleral (figura N°1).
Cavidad oral denota lengua saburral. (figura N°2)
Examen cardiopulmonar clínicamente normal.
Abdomen, blanco depresible leve dolor a la palpación profunda en región epigástrica e hipocondrio derecho, discreto dolor en región hipogástrica, puntos ureterales ()
puñopercusión lumbar () no se evidencia visceromegalias, peristaltismo normal.
Adenopatías palpables en región inguinal, resto de áreas ganglionares y examen físico sin alteración.
Los laboratorios de ingreso evidencian los siguientes datos:
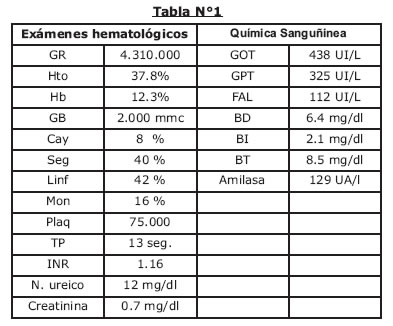
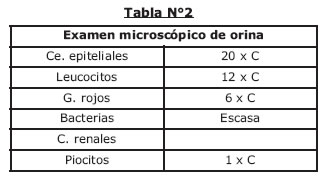
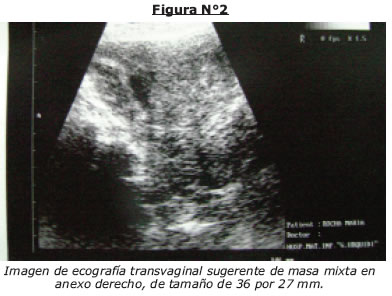
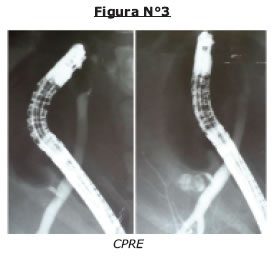
Los hallazgos obtenidos en los exámenes solicitados nos orientan a la presunción diagnostica de Síndrome febril con ictericia de naturaleza aparentemente colestasica e infección urinaria, sin embargo llama la atención la leucopenia y trombocitopenia, el reporte ecografico que no evidencia proceso obstructivo en vía biliar extrahepática, indica cuadrodro vesicular reagudizado (Fig, Nº1, 2), es valorada por cirugía general que descarta cuadro quirúrgico agudo, ante un diagnostico aun no definido paciente permanece en observación, 24 horas posteriores se evidencia intensificación de ictericia clínica y laboratorial (tabla Nº4), ecografía de control mantiene indemnidad hepática y de vías biliares, persiste esplenomegalia leve, ante la necesidad de definir diagnostico se solicita CPRE (colangiopancreatografia retrograda endoscopica) la cual descarta proceso obstructivo en via biliar extrahepatica es reportada como normal (Fig Nº3).
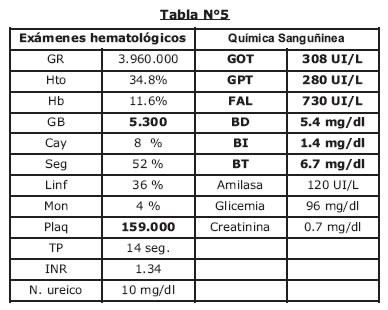
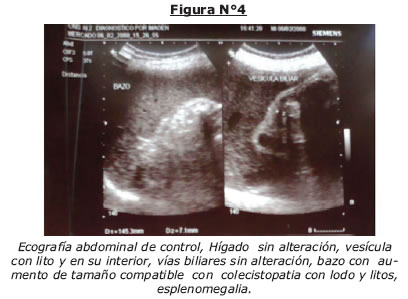
Post CPRE paciente persiste con ictericia y alzas térmicas (Fig Nº7). Solicitamos nuevos laboratorios y ecografía abdominal (tabla Nº5 Fig Nº4).
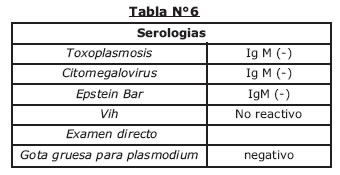
Si bien se evidencia una mejoría laboratorial (Tabla Nº5), llama la atención el estado general inalterable de la paciente que además presente estado nauseoso que no llega al vomito, hasta el momento no se tiene establecido el diagnostico, se solicitan otras pruebas laboratoriales que podrían justificar el cuadro (Tabla Nº6) las cuales son reportadas como negativas.
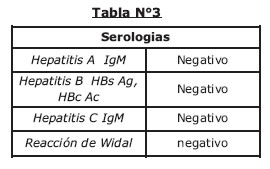
Sin mejoría clínica evidente se analiza nuevamente el cuadro clínico, los apoyos diagnósticos y surge la sospecha que podría tratarse se un Síndrome febril con ictericia de naturaleza infecciosa relacionada con estancia en área tropical se solicitan pruebas serologicas para leptospirosis, dengue, fiebre amarilla, hanta virus, malaria (tabla Nº7), con positividad para dengue.
Paciente con mejoría clínica y laboratorial a décimo día de hospitalización, evidenciable con curva térmica en descenso, ictericia que disminuye progresivamente y mejor tolerancia a la vía oral, es externada después de 14 días de hospitalización.
COMENTARIOS Y CONCLUSIONES
El dengue actualmente, constituye un grave problema de salud pública a nivel mundial, siendo la principal enfermedad viral humana de características endemoepidémicas transmitida por vectores artrópodos del género Aedes. En la actualidad, el dengue continúa incrementándose y apareciendo en nuevas áreas geográficas. La reinvasión de la mayor parte de la América Tropical por el A. aegypti, la falta de medidas ordinarias eficaces para combatir los mosquitos, la creciente urbanización no sustentada de una manera técnica, las migraciones poblacionales constantes de las zonas rurales a la ciudad, el calentamiento global han permitido la reemergencia del Dengue Clásico y la emergencia del Dengue Hemorrágico (23). El servicio departamental de Salud de Cochabamba (SEDES) a través de vigilancia epidemiológica reporta los siguientes casos de enfermedades infecciosas reemergentes y emergentes en Cochabamba para la semana 11 de la gestión 2008. Casos sospechosos y confirmados de enfermedades reemergentes/emergentes en Cochabamba.
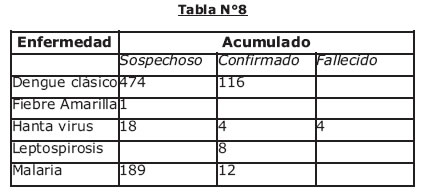
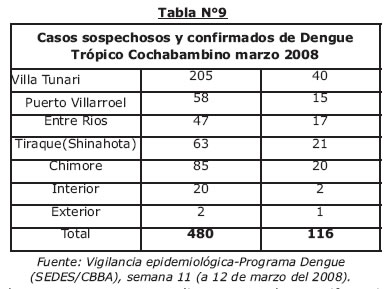
El dengue presenta un amplio espectro de manifestaciones clínicas que van desde los casos inaparentes hasta las formas aparentes y las formas graves y a veces fatales. En virtud a que el dengue puede confundirse con múltiples enfermedades, numerosos casos de infección por el VD pueden ser subdiagnosticados o mal diagnosticados de tal manera que surge la necesidad de diagnósticos diferenciales con enfermedades infecciosas emergentes y reemergentes para un plan terapeútico adecuado y la toma de medidas de prevención de salud pública.
Bibliografía
1. RigauPérez JG, Clark GG, Gubler DJ, Reiter P, et al. Dengue and dengue haemorrhagic Fever. The Lancet 1998; 352(9132): 971977. [ Links ]
2. Organización Panamericana de la Salud/Oficina Regional de la Organización Mundial de la Salud. Definiciones de caso: Dengue y Leptospirosis. Boletín Epidemiológico. 2000; 21(2). [ Links ]
3. Gubler DJ. Dengue and dengue hemorrhagic fever. Clin Microbiol Rev 1998; 11(3): 480–496.
4. Organización Panamericana de la Salud. Resurgimiento del dengue en las Américas. Boletín Epidemiológico1997; 18 (2): 16. [ Links ]
5. Montes T. Actualización en dengue: Parte I. Rev Soc Ven. Microbiol. 2001. 21(1). [ Links ]
6. Isturúriz R, Gubler DJ, Brea del Castillo J. Dengue and Dengue Hemorrhagic fever in Latin America and the 11. Ministerio de Salud. Brote de dengue clásico en Comas – DISA Lima Norte. 2005. Informe N° 1: 14. http://www.oge.sld.pe/dengue/Info_1_Den.pdf. (Fecha de acceso: Junio del 2005).
7. Kourí G, Gusmán MG, Bravo J. Dengue hemorrágico en Cuba. Crónica de una epidemia. Bol Of Sanit Panam100 (3):322328. [ Links ]
8. Malavige GN, Fernando S, Fernando DJ, Seneviratne SL. Dengue viral infections. Postgrad Med J. 2004;80(948):588601 [ Links ]
9. Díaz A, Kourí G, Guzmán M, et al. Cuadro clínico de la fiebre hemorrágica del Dengue/Síndrome de choque del Dengue en el adulto. Bol of Sanit Panam 1988; 104(6): 560571. [ Links ]
10. Organización Panamericana de la Salud. Enfermedades infecciosas nuevas, emergente y reemergentes. Boletín Epidemiológico 1995.16(3):17. [ Links ]
11.Nimmannitaya S, Thisyakorn U, Hemsrichart V. Dengue haemorrhagic fever with unusual manifestations. Southeast Asian J Trop Med Public Health 1987; 18: 398 [ Links ]
12. Casapia M, Valencia P. Dengue clásico y dengue hemorrágico. En: Ministerio de Salud, Módulos técnicos Dengue clásico y hemorrágico 138 Rev Med Hered 16 (2), 2005 Maguiña C et al serie de documentos monográficos, INSAPERU.2000: [ Links ]
13. Organización Panamericana de la salud, Oficina Sanitaria Panamericana, Oficina Regional de la Organización Mundial de la Salud. Dengue y dengue hemorrágico en las Américas: Guías para su prevención y control. 1995; 548. [ Links ]
14.. Chan VF. Tropical diseases of public health importanc in the Philippines. Southeast Asian J Trop Med PublicHealth. 1988; 19(3): 361–336.
15. Leiva CH, Castro O, Parra JL. Aspectos clínicos del Síndrome del dengue con manifestaciones hemorrágicas en pediatría. Rev Diagnóstico 2004; 43(1)2327. [ Links ]
16. Lei HY, Yeh TM, Liu HS, et al. Immunopathogenesis of dengue Virus infection. J Biomed Sci 2001; 8:377388. [ Links ]
17. Díaz A, Kourí G, Guzmán M, et al. Cuadro clínico de la fiebre hemorrágica del Dengue/Síndrome de choque del Dengue en el adulto. Bol of Saint Panam 1988; 104(6): 560571. [ Links ]
18. La Rusa VF, et al. Mechanisms of denguevirusinduced bone marrow suppression. Baillieres Clin Haematol1995; 8:249270. [ Links ]
19. Gubler DJ. Dengue and dengue hemorrhagic fever: Its history and resurgence as a global public health. In:Gubler DJ, Kuno G. (eds) Dengue and dengue Hemorrhagic Fever. London: CAB Internacional; 1997:122. [ Links ]
20. Pinheiro FP. El Dengue en las Américas. 19801987.Boletín Epidemiológico de la organización Panamericana de la Salud 1989; 10(1):18. 21 Kalayanarooj S, Vaughn DW, Nimmannitya S, et al. Early Clinical and laboratory indicators of acute dengue Illness. J infect Dis 1997; 176:313321.
21 Kalayanarooj S, Vaughn DW, Nimmannitya S, et al. Early Clinical and laboratory indicators of acute dengue Illness. J infect Dis 1997; 176:313321.
22. Monath, TP, Tsai T. Flavivirus. In: Richman DD, Whitley RJ, Hayden FG. (eds). Clinical Virology. New York: Churchill Livinstone Inc; 1997:11331185.
23. 42. Organización Panamericana de la Salud. Boletín Epidemiológico 1995. Enfermedades infecciosas nuevas, emergente y reemergentes. 16(3):17
^rND^sRigauPérez^nJG^rND^sClark^nGG^rND^sGubler^nDJ^rND^sMontes^nT^rND^sKourí^nG^rND^sGusmán^nMG^rND^sBravo^nJ^rND^sMalavige^nGN^rND^sFernando^nS^rND^sFernando^nDJ^rND^sSeneviratne^nSL^rND^sDíaz^nA^rND^sKourí^nG^rND^sGuzmán^nM^rND^sNimmannitaya^nS^rND^sThisyakorn^nU^rND^sHemsrichart^nV^rND^sCasapia^nM^rND^sValencia^nP^rND^sChan^nVF^rND^sLeiva^nCH^rND^sCastro^nO^rND^sParra^nJL^rND^sLei^nHY^rND^sYeh^nTM^rND^sLiu^nHS^rND^sDíaz^nA^rND^sKourí^nG^rND^sGuzmán^nM^rND^sLa Rusa^nVF^rND^sGubler^nDJ^rND^1A01^nJimena^sAguilar Escobar^rND^1A02^nRuitter^sCalvi Fernandez^rND^1A01^nJimena^sAguilar Escobar^rND^1A02^nRuitter^sCalvi Fernandez^rND^1A01^nJimena^sAguilar Escobar^rND^1A02^nRuitter^sCalvi FernandezCASO CLÍNICO
Toxicodermias. Erupciones cutáneas por fármacos
Toxicoderms. Drug rashes
Jimena Aguilar EscobarI; Ruitter Calvi FernandezII
IMédico internista, posgrado toxicología clínica y ambiental
II Residente de Medicina Interna Hospital Obrero Nº2CNS
Recibido: 09 10 07.
Aceptado: 04 03 08.
Resumen
Las reacciones adversas provocadas por medicamentos originan una variedad de síndromes, con afección localizada o multiorgánica. Las manifestaciones de piel y mucosas representan la forma más frecuente y la de mayor diversidad morfológica. Estas reacciones cutáneas se pueden producir mediante mecanismos inmunológicos y por fenómenos de otra naturaleza (idiosincrasia). La identificación de los diferentes patrones clínicos de este tipo de dermatosis, cuya severidad varía desde formas leves y autolimitadas hasta aquellas potencialmente letales, constituye la base para el diagnóstico. Existen otros factores que le imprimen una complejidad al problema: una expresión clínica muy variable y que además carece de especificidad etiológica en relación con medicamentos; la evaluación diagnóstica de los casos suele basarse en datos clínicos, ya sea porque interviene un mecanismo de producción no inmunológico, o bien, por las limitaciones tecnológicas para demostrar que un medicamento es la causa de la reacción adversa.Se presenta un caso de una mujer de 62 años con toxicodermias por fármacos.
Palabras Clave: Reacciones cutáneas; Toxicodermias
Abstract
Side effects produced by medicines causes a variety of syndromes, with localized or multiorganic disease. Signs in skin and mucous appear as the more common way and with an important morphologic diversity. That cutaneous reactions can be produced due to immunological mechanisms and due to other origins (idiosyncrasy). Identification of the different clinical patrons in this kind of dermathosis, which severity changes from level and limited situations to lethal ones, constitutes the basis of diagnosis. There are other factors that introduce complexity into the problem: a variable clinical expression that bears no etiological relation to medicines; diagnosis evaluation is usually based in clinical data, because a nonimmunological mechanism mediates, or due to the technological limitations in the demonstration that a medicine is the side effect origin. We present a clinical case of a 62 years old woman who has toxicoderms by drugs.
Keywords: Cutaneous reactions; Toxicodermas
Introducción
Los toxixoderminas o reacciones cutáneas adversas provocadas por medicamentos son dematosis que pueden afectar a la piel, mucosas o anexos cutáneos por la administración de un medicamento ya sea por vía tópica, oral o parenteral. La frecuencia de la toxicodermias, habitualmente, se basa en reportes de casos y en estudios retrospectivos, que únicamente permiten establecer una estimación en torno del problema. No existen datos epidemiológicos de su prevalencia. Las manifestaciones cutáneas representan un 30% de las reacciones adversas a medicamentos.
ETIOLOGÍA: Entre los factores predisponentes destacan el sexo femenino, la polimedicación, las enfermedades subyacentes (alteraciones inmunológicas, neoplasias), las infecciones virales (sobretodo por virus de EpsteinBarr), citomegalovirus y virus de la inmunodeficiencia humana (VIH), la exposición solar y las propiedades farmacológicas y vía de administración del medicamento (en especial la vía oral).
Aunque la Patogenia es poco conocida posee tres grandes ejes: predisposición genética, alteraciones del metabolismo detoxificador farmacológico y alteraciones del sistema inmune. Desde el punto de vista patogénico las toxicodermias pueden subdividirse en: reacciones inmunológicas (mediadas por mecanismos de hipersensibilidad tipo I y IV) y no inmunológicas (sobredosificación, teratogenicidad, interacciones o acumulación).
Las toxicodermias pueden imitar cualquier dermatosis. Se manifiestan a través de un espectro de formas clínicas, que incluye desde reacciones leves y autolimitadas como la urticaria, hasta formas graves y potencialmente letales como el síndrome de StevensJohnson. En medio de esta diversidad clínica y a pesar de que existen algunas reacciones cutáneas que pueden considerarse como específicamente causadas por medicamentos, eritema fijo pigmentado y necrólisis epidérmica tóxica, la gran mayoría de ellas corresponden a síndromes, lo que significa que pueden tener causas diferentes a los medicamentos, a propósito del caso clínico mencionamos tres patrones clínicos relacionados al caso.
ERITEMA POLIMORFO: Este es un patrón clínico caracterizado por la afección de piel y mucosas;considerando su grado de severidad, se han descrito dos formas de presentación. Una leve (eritema polimorfo clásico o menor),con predominio de las lesiones cutáneas que típicamente muestran una configuración en diana habitualmente localizadas en sitios acrales. Existe una forma severa (eritema polimorfo mayor o síndrome de StevensJohnson), en función de una afección cutánea más extensa y difusa especialmente en el tronco, pero sobre todo por la presencia de erosiones en dos o más mucosas. En algunos pacientes con esta forma severa, puede ser difícil establecer la diferencia con otro cuadro grave que es la necrolisis epidérmica tóxica. Sobre este punto se han propuesto algunos criterios clínicos, tales como la extensión del despegamiento epidérmico. El depósito de inmunoglobulinas en la pared vascular y la participación de complejos inmunes pueden estar involucrados en su patogenia. El eritema polimorfo puede asociarse con diversos factores etiológicos: infecciones (virus del herpes simple), enfermedad general (LES), entre otros.
COMPLEJO SÍNDROME DE STEVENSJOHNSON (SSJ) / NECRÓLISIS EPIDÉRMICA TÓXICA (NET): Su etiología es fundamentalmente farmacológica, destacando las Sulfamidas, los anticonvulsivantes, los AINES, el alopurinol, los betalactámicos y la nevirapina ( antirretroviral). Aparece entre 1 y 3 semanas desde el inicio de la medicación responsable, generalmente precedido por un cuadro pseudogripal. Se caracteriza por la aparición rápida en 13 días, generalizada y preferentemente troncal, de máculas eritematosas, purpúricas o de morfología similar a las lesiones en ”diana” del Eritema Multiforme, aunque de morfología más variable y atípica. La piel se desprende al frotar (signo de Nikolsky) y rápidamente suelen aparecer vesículas y ampollas que dan lugar a un desprendimiento epidérmico, cuya extensión total sirve para subclasificar esta enfermedad (SSJ cuando el área desepitelizada es inferior al 10% de la superficie corporal total (SCT), NET o síndrome de Lyell cuando es superior al 30% y de cuadros de solapamiento cuando se sitúa entre el 10 y el 30% de la SCT). La afectación visceral y mucosa es casi constante. Su mortalidad es importante y oscila entre cifras inferiores al 5% en el SSJ y el 30% para la NE.
SÍNDROME DE HIPERSENSIBILIDAD MEDICAMENTOSA: Aparece progresivamente a las 26 semanas del inicio de la medicación, especialmente anticonvulsivantes (hidantoínas, barbitúricos y carbamazepina) y sulfamidas. Es un cuadro potencialmente letal que se caracteriza por la presencia de un exantema que puede evolucionar hacia una eritrodermia exfoliativa con una tonalidad cianótica, acompañándose de sintomatología sistémica como fiebre, adenopatías, hepatitis, nefritis intersticial, artralgias, carditis y eosinofilia. Pese a la retirada del fármaco la hepatitis puede persistir durante meses y algunos casos desarrollan linfomas a largo plazo.
Caso clínico
Paciente femenino de 62 años de edad con cuadro clínico de aproximadamente 4 semanas de evolución caracterizado por presencia de lesiones maculares eritemato/cianóticas en miembros superiores, inferiores y tronco, alzas térmicas no cuantificadas, mialgias, malestar general, polipsia y poliuria en la ultima semana. Tiene el antecedente de consumo de carbamazepina, difenilhidantoina, diacepan, fluoxetina, amitriptilina, paracetamol, dicloxaciclina, nimodipino e insulina NPH prescriptos en diferentes momentos por patología epiléptica ; diabética (diabetes Mellitus tipo 2), psiquiatrica (síndrome depresivo mayor, adicción a benzodiacepinas y alcoholismo), consumidos en forma indiscriminada.
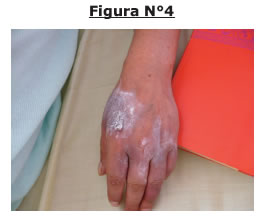
Al examen físico de ingreso paciente en regular estado general hipertensa (PA 150/100) con mucosa oral seca, discreto dolor abdominal en epigastrio e hipocondrio derecho, lesiones maculares eritemato/cianóticas en miembros superiores (fig 1, 2) inferiores (fig 3, 4, 7, 8, 9) tronco, lesiones ampollares desgarradas en manos y piernas (fig 5, 6).
Solicitamos un laboratorio y obtuvimos los siguientes datos:
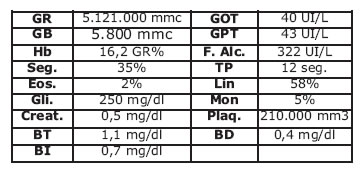
Ecografía abdominal, reporta esteatosis hepática moderada.
A las 24 horas de internacion presenta además lesiones vesiculares en región sacroccocigea y glútea (fig 10), a las 48 horas paciente ansiosa, lesiones maculares y ampollares se intensifican coincide con la aplicación por parte de la paciente de loción no indicada (fig 11), se solicita aislamiento por riesgo de infección, y manejo de patología psiquiatrica.
Comentarios
Toda toxicodermia, por inocua que inicialmente pudiera parecer, tiene el potencial de evolucionar hacia una forma grave, sobre todo en los pacientes con algún tipo de inmunosupresion. Los principales marcadores clínicos y analíticos de gravedad son: eritema confluente de rápida aparición, signo de Nikolsky positivo, ampollas y/o áreas de piel denudada extensas, púrpura palpable, necrosis cutánea, dolor cutáneo, urticaria generalizada con edema facial, mucositis, fiebre, taquipnea, hipotensión, adenopatías, artralgias o artritis, eosinofilia, linfocitosis atípica y alteraciones de la función hepática. Las principales toxicodermias con un potencial riesgo vital son el angioedema, la enfermedad del suero, las vasculitis, la eritrodermia, el síndrome de hipersensibilidad, el síndrome de StevensJohnson y la necrólisis epidérmica tóxica. Todos estos cuadros pueden evolucionar hacia una insuficiencia cutánea aguda (ICA), en la que se pierde, de forma similar a los grandes quemados la integridad estructural y/o funcional de una extensa superficie cutánea. La ICA se manifiesta con un estado catabólico muy intenso, alteraciones inmunológicas, elevado riesgo de infecciones, pérdida de la homeóstasis térmica e hidroelectrolítica y fracaso multiorgánico (cardíaco, renal, pulmonar...) con posibilidad de evolución fatal. En cuanto al tratamiento su principio fundamental es la retirada de todos los fármacos sospechosos, así como toda medicación no imprescindible, ya que en caso contrario la enfermedad podría progresar por mantener un medicamento responsable poco evidente. Generalmente, la sola retirada del agente responsable produce mejoría y/ o curación. Cuando sea preciso sustituir los medicamentos sospechosos, se deben utilizar compuestos pertenecientes a otros grupos farmacológicos y sin reactividad cruzada con éstos. En caso de que entre los posibles responsables esté un fármaco imprescindible y no haya marcadores de gravedad, se puede mantener y observar la evolución clínica durante 2448 horas, siempre y cuando no estén presentes fármacos de alto riesgo (sulfamidas, anticonvulsivantes, alopurinol, betalactámicos y AINEs) ni marcadores de gravedad betalactámicos y AINEs). Las formas leves sólo suelen precisar tratamiento sintomático, con antihistamínicos orales y corticoides tópicos, los corticoides orales generalmente son innecesarios. Siempre debe hacerse un seguimiento cercano las primeras 2448 horas, debido a la posibilidad de evolución a formas graves. Cuando las lesiones no remitan pese a la suspensión de los medicamentos sospechosos, conviene revisar la historia clínica reinterrogando al paciente, ya que puede haberse identificado erróneamente al agente causal. También se debe evaluar que la nueva medicación pautada no incluya ningún fármaco con reactividad cruzada con alguno de los posibles agentes causales.
Las formas graves precisan hospitalización y, en algunos casos, ingreso en una unidad especializada de cuidados intensivos y/o quemados, donde se les manejará como a los grandes quemados, con medidas de soporte vital (control hidroelectrolítico, térmico, metabólico), y prevención de infecciones. El uso de corticoides sistémicos es controversial, algunos la limitaban a la anafilaxia, el angioedema, la eritrodermia, el síndrome de hipersensibilidad y la enfermedad del suero. La adrenalina es el tratamiento de choque en el angioedema y la anafilaxia. En cualquier caso se recomienda anotar en la historia clínica y en los informes que se entreguen al paciente todos los medicamentos que tomaba en el momento de aparición de la toxicodermia y en el mes previo, porque al registrar los fármacos más sospechosos se corre el riesgo de ignorar al auténtico responsable y readministrarlo, pudiendo provocar una recidiva, con evidentes implicaciones para la vida del paciente y serios problemas médicolegales.
En cuanto al caso clínico la evolución de la paciente fue favorable, la terapéutica establecida siguió protocolos descritos en la bibliografía, fue externada tras 10 días de hospitalización, con un buen control metabólico, toxicológico además de estricto apoyo por psiquiatría.
Bibliografía
1. Bonnetblanc JM. Réactions cutanées aux médicaments chez l´enfant. Ann Dermatol Venerol 1997; 124: 339345. [ Links ]
2. Carroll MC, YuengYue KA, Esterly NB, Drolet BA. Druginduced hypersensitivity syndrome in pediatric patients. Pediatrics 2001; 108: 485492. [ Links ]
3. Daoud MS, Schanbacher CF, Dicken CH. Recognizing cutaneous drug eruptions. Reaction patterns provide clues to causes. Postgrad Med 1998;104: 101115. [ Links ]
4. Drake LA, Dinehart SM, Farmer ER, Goltz RW, Graham GF, Hordinsky MK, et al. Guidelines of care for cutaneous adverse drug reactions. J Am Acad Dermatol 1996; 35: 458461. [ Links ]
5. Ibia EO, Schwartz RH, Wiedermann BL. Antibiotic rashes in children: a survey in a private practice setting. Arch Dermatol 2000; 136: 849854. [ Links ]
6. LeauteLabreze C, Lamireau T, Chawki D, Maleville J, Taieb A. Diagnosis, classification, and management of erythema multiforme and StevensJohnson syndrome. Arch Dis Child 2000; 83: 347352. [ Links ]
7. Ratón JA, Díaz JL. Utilidad de las pruebas epicutáneas en el diagnóstico de las toxicodermias. Piel 2001; 16: 5759. [ Links ]
8. S. Bel Pla, D. García Fernández, V. GarcíaPatos Briones. Toxicodermias: etiología, patogenia y patrones clínicos (I). JANO 2001; 61: 3541. [ Links ]
9. Shin HT, Chang MW. Drug eruptions in children. Curr Probl Pediatr 2001;31: 207234. [ Links ]
TEMAS DE REVISIÓN
Neuropatía del nervio pudendo post parto vaginal
Pudend Nerv neuropaty postparto vaginal
Erwin Hochstatter ArduzI; Roxana Claustro LedezmaII; Henry Nuñez VillegasIII; Cinthia Raquel CossioIV; Scarleth Hochstatter IrarrázabalV
I Ginecólogo Obstetra. Medico de Guardia de la Caja Nacional de Salud.
II Ginecóloga Obstetra. Servicio de ginecología y Obstetricia de la CNS
III Neurólogo CNS
IV Medico General
V Estudiante Medicina UNIVALLE
Recibido: 04 - 03 08.
Aceptado: 29 04 08.
Resumen
Se presenta un caso de neuropatía del nervio pudendo, pos parto vaginal en una paciente segundigesta de 30 años, portadora de un síndrome muy raro (NPV). La sintomatología mas importante es el dolor perineal que puede asociarse a disfuncion urinaria, anal e incluso sexual; para el diagnostico es importante utilizar dos criteros mayores, o un criterio mayor y dos criterios menores y el tratamiento debe ser siempre secuencial e incluir tres etapas.
Palabras clave: neuropatía del nervio pudendo, dolor perineal
Abstract
We present a pudend nerve neuropathy, pos parto vaginal case in a 30 year old secondgest, carried of a very strange sindrome (NPV). The most important synthomwas perineal pain which can be asociated qith urinary disfunction or even sexual diosfunction; for the diagnosis is important to use two major criterias or una major criteria and two lesser criterias, and the tratment must always be secuencial and must include three stages.
Palabras clave: pudend nerve neuropathy, perineal pain.
Introducción
La neuropatía del nervio pudendo es una complicación poco frecuente que se puede presentar tras un parto vaginal, que no es fácil diagnosticas. Comprende un síndrome descrito por primera vez en 1987, Cita por Amarenco y cols.
Entre los múltiples motivos de consulta se encuentra principalmente el dolor perineal y/o pelviano, lo que puede asociarse a disfunción urinaria, anal e incluso sexual. Por estos motivos se trata de un tema que necesariamente debe conocer el ginecólogo actual. Son síntomas expreados con una larga data y de tal severidad, que incluso se ha descrito que se ha llevado a algunos pacientes a considerar el suicidio. Generalmente se trta de pacientes que deambulan consultando a múltiples médicos; al no encontrar respuesta y tratamiento adecuado para estas dolencias, algunas veces son catalogadas com pacientes "histéricas", o con alguna posible afección psicológica, al reiterar síntomas que pueden ser aberrantes, extraños o sin relación alguna entre sí, en los cuales no es fácil sosperchar una etiología común. Sin duda se trata de síntomas y signos muy amplios, y con una gran variabilidad individual, lo que hace más difícil el diagnóstico.
Caso clínico
Paciente de 30 años que ingresa al servicio a Hrs. 90:20 del 17/04/06 con diangóstico: embarazo de 42 semanas, trabajo de parto, G2 P1 A0 C0, quedando en sala de dilatantes para su control. A horas 12:25 se atiende parto eutócico, obteniéndose RN de sexo femenino, peso 3290 gr. APGAR 8-9. Después de revisión de canal de parto se encontró desgarro perineal de segundo grado que fue suturado en dos planos. Pasa a salas aparentemente sin complicaciones y S.V. estables.
A horas 17:00 la paciente refiere intenso dolor a nivel de desgarro, con sensación de tenesmo rectal y presencia de hematoma, que protruye en region vulvar. Se indica pasar a sala de partos para drenaje, con solución Ringer Lactato, solicitud de 500cc de sangre y Anestesiólogo de inmediato. A horas 17:15 bajo anestesia general, se drena hematoma de 10 x 8 cm. en pared lateral izquierda de vagina, obteniendose coágulos en una cantidad aproximada de 500 cc, se realiza sutura hemostática con catgut cromado 1 en dos planos; transfusión de 500cc de sangre; Procedimiento concluye sin complicaciones. Cx: antiinflamatorios y antibioticos.
La paciente permaneció hospitalizada hasta el 20 de abril del 2006 en que fué dada de alta en buenas condiciones 250406. Paciente retorna a control; Se realiza revisión deárea de hematoma, en proceso de cicatrización, sin datos de infección, se palpa pequeña masa dura no fluctuante en pared lateral izquierda. Se realiza curación, antibioticos y antiinflamatorios. 020506: Hematoma en proceso de cicatrización. Se realiza curación, se indica ADN, vitamina B 12 y aceite mineral.
090506. Refiere tenesmo rectal, dolor perineal de tipo urente que se intensifica en al sentarse en superficie plana, al examen ginecológico y tacto rectal, no se advierte hematoma o proceso en particular.
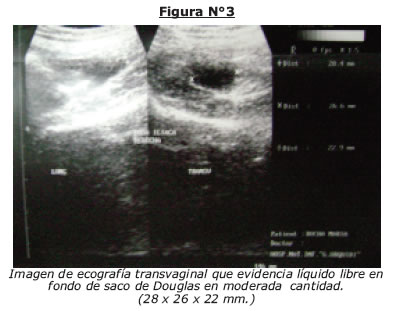
100506: Ecografía: colección multitabicada en espacio paravaginal izquierdo de aproximadamente 74 cc.
180506: Eco ginecologica: pequena colección liquida, en fondo de saco posterior, recto con abundante contenido
240506: Rectosigmoidoscopia normal.
290606: Se evidencia pólipo en pared lateral de vagina, se solicita PAP, tinción Gram e histopatología de pólipo, coproparasitológico seriado. PAP: Inflamatorio, monilias.
Biopsia de lesión. Proceso inflamatorio crónico con intensa actividad aguda y formación de tejido de granulación vascular y fibrovascular. Valoración psicología. Con diagnóstico síndrome ansioso depresivo.
140706: Refiere tenesmo rectal, se resolvió su hematoma. Se transfiere a proctología por tenesmo rectal.
270706: Rectosigmoidoscopia normal con algunas pequenas hemorroides
180806: Paciente no se realizó coproparasitológico. Tiene pendiente orden de rectoscopía.
41006: Rectosigmoidoscopia : normal.
290906: Paciente sin cambios, refiere sensacion de masa en recto y dolor urente en region perianal, al examen fisico sin particular se realiza interconsulta con psicologia y neurologia; diclofenaco y complejo B, rectosigmoidoscopia
101006: Paciente continúa con la misma sintomatología: neurologia indica neuropatia del plexo hipogastrico e indica alprazolan rectosigmoidoscopia normal continua con psicoterapia
121206: paciente refiere leve disminución de sintomatología, se realiza junta medica llegando al diagnostico de neuropatía del nervio pudendo, se agrega gabapentina, aminotriptilina
Discusión
ANATOMÍA:
El nervio pudendo es el nervio sensitivo y motor del perine. Se origina de los segmentos medulares sacros: S2, S3 y S4, es la rama colateral anterior intrapélvicas más importante del plexo lumbosacro; cuyas fibras motoras inervanlos esfínteres externos vesical y anal y cuyas fibras sensitivas inervan la piel del periné. Las lesiones del nervio pudendo ocurren durante el parto o en el estreñimiento crónico severo, y pueden causar trastornos esfinterianos e
incontinencia.
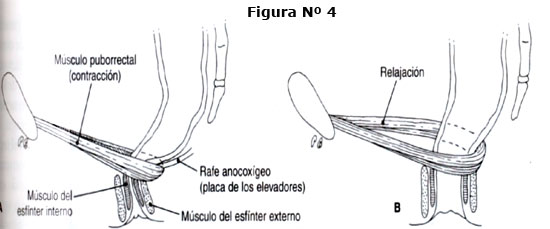
Presenta tres zonas:
A. Primer segmento, comprendido desde su origen hasta la región presacra.
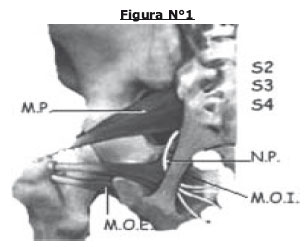
B. Segundo segmento, que corresponde al canal infrapiriforme. Después de su comienzo, penetra la región glútea bajo el músculo piriforme y cruza alrededor del extremo final del ligamento sacroespinoso. Aquí entra en contacto con el ligamento sacrotuberoso. Esta relación anatómica reviste una gran importancia, ya que en esta ubicación los ligamentos se comportan como una verdadera pinza, que puede comprimir al nervio pudendo, causando su “atrapamiento”.(figura N°1)
C. Tercer segmento: corresponde al canal pudendo o de Alcock. Después de pasar alrededor del ligamento sacroespinoso, se desplaza bajo el músculo elevador del ano, a lo largo de la tuberosidad isquiática, en una vaina de la aponeurosis del músculo obturador interno que forma el canal de Alcock.
Posee tres ramas terminales: Comienza en el canal de Alcock.
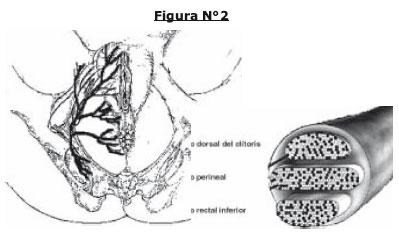
A.Nervio rectal inferior: Sus ramas terminales sensitivas inervan el canal anal, el tercio caudal del recto, la piel posterior de la horquilla vulvar y perianal. Las terminaciones motoras alcanzan el nivel anal del elevador y el esfínter anal externo. Además posee terminaciones perineales cutáneas dorsales.
B.Nervio perineal: ingresa a los tejidos subcutáneos de la vulva detrás de la membrana perineal. Sus ramas sensitivas envuelven el tercio inferior de la vagina, uretra, y los labios mayores y menores. Las ramas motoras cruzan la membrana perineal ventral y terminan en el esfínter estriado de la uretra.
C.Nervio dorsal del clítoris: yace sobre la membrana perineal a lo largo de todo su transcurso hasta el clítoris.
Posee dos ramas, la rama clitorídea y la rama pubiana, que tienen terminaciones que van más allá de la arcada pubiana, y que alcanzan al conducto inguinal.
Además el nervio pudendo inerva los músculos bulboesponjoso, isquiocavernoso, elevador del ano y el transverso perineal superficial y profundo.
Las tres ramas terminales poseen en diferente proporción fibras motoras, sensitivas y autonómicas. Por ello su atrapamiento puede causar signos y síntomas, expresadas en cualquiera de los tres ámbitos.(Figura 2)
MODIFICACIONES FISIOLOGÍCAS DEL SUELO PÉLVICO DURANTE EL EMBARAZO Y EL PARTO
Todas las estructuras del suelo pélvico sufren una serie de modificaciones fisiológicas durante el embarazo y fundamentalmente en el momento del parto, esto hace que la mayoría de mujeres noten algunos cambios en el postparto que son reversibles en gran medida durante los primeros meses.
El canal del parto está sustentado y limitado funcionalmente por diversos planos tisulares que en su conjunto forman el suelo pelvico. Su estructura fundamental es el músculo elevador del ano, con sus aponeurosis superficial y profunda que, desde el punto de vista práctico, puede considerarse como el piso o suelo de la pelvis. El musculo elevador del ano está formado por una porción pubococcígea y otra iliococcígea a cada lado. Los segmentos lateral y posterior del suelo que no están ocupados por el musculo elevador del ano, lo están por el músculo piriforme y coccígeo bilaterales. El espesor del musculo elevador del ano varía entre 3 y 5 mm, aunque los bordes que rodean el recto y la vagina son algo más gruesos. Durante el embarazo, el musculo elevador del ano se hipertrofia.
El examen vaginal permite palpar su borde interno como una banda fibrosa que se extiende en dirección posterior desde el pubis y circunda la vagina a unos 2 cm por encima del himen. Al contraerse, tracciona el recto y la vagina hacia adelante y arriba en dirección a la sínfisis pubiana y cierra el conducto vaginal. Los músculos perineales más superficiales son demasiado delgados y sólo cumplen una función auxiliar.
Pues bien, durante el periodo de dilatación la bolsa de las aguas y la presentación contribuyen a la dilatación del cuello y de la parte superior de la vagina. Sin embargo, tras la rotura de la bolsa, la modificación del suelo de la pelvis depende exclusivamente de la presión ejercida por la presentación fetal.
Al haber desaparecido el obstáculo del cuello, el feto es impelido por las contracciones uterinas por el canal del parto. La vagina, que ha adquirido una gran distensibilidad durante el embarazo, se dilata pasivamente a medida que el feto prosigue su avance. Lo que sí opone resistencia al paso del feto es el suelo de la pelvis. Toda la poderosa musculatura perineal tiende a contraerse, pero como en su centro tiene la dehiscencia que forma el hiato genital, esa resistencia acaba por ser vencida. Para ello se van distendiendo las fibras de la musculatura del ano y al ser el periné elástico, cuando cesa la contracción, toda la fuerza de su elasticidad tiende a rechazar la presentación hacia arriba. El cambio más marcado consiste en el estiramiento de las fibras musculares del ano y el adelgazamiento de la parte central del periné que, en ausencia de episiotomía, pasa de ser una masa tisular cuneiforme de unos 5 cm de espesor a ser una estructura membranosa muy delgada, de menos de 1 cm de grosor.
La distensión máxima del periné determina la dilatación pronunciada del ano hasta 23 cm de abertura, a través del cual sobresale la cara anterior del recto. La lucha del feto contra el periné hace que se produzca un abombamiento de éste hacia la vulva. Al abrirse el hiato genital, se estiran las capas del periné.Vistos desde fuera los genitales externos, se comprueba que primero se abomba el periné posterior y luego el anterior. Este abombamiento se conoce como «prolongación del canal del parto». Todo este proceso produce una enorme elongación y estiramiento de las fibras musculares del musculo elevador del ano y del resto del periné, así como de todo su sistema vascular y de sus nervios, hemorroidal inferior, perineal y dorsal del clítoris, ramas del nervio pudendo.
En muchas nulíparas y en algunas multíparas cierto encajamiento de la cabeza fetal se produce ya en el embarazo, muchos días o semanas antes de que comience el trabajo de parto. Esto quiere decir que ya durante el embarazo la presentación fetal puede estar comprimiendo parte de las estructuras del SP.
MECANISMO DE LA CONTINENCIA ANAL: esta fornado por tres componentes:
1.Anatomicos:
- Mecanismos del esfínter anal
- Cabestrillo puborrectal/ángulo anorrectal
2.Neurologicos:
- Innervación pudenda indemne
- Reflejo anorrectal y mecanismos sensitivos
3.Funcionales:
- Volumen y consistencia de la materia fecal
- Tiempo de tránsito colónico
- Capacidad, distensibilidad y tono rectales
FISIOLOGIA DEFECACIÓN: Participan dos fenómenos muy importantes:
- Llenado del recto
- Efecto de valvula
ETIOLOGIA DE LA NEUROPATIA DEL NERVIO PUDENDO: Son muy diversas:
- Profesión o práctica deportiva que implique permanecer mucho tiempo sentada (ciclistas).
- Trauma, incluso de mucho tiempo antes de la aparición de los síntomas.
- Parto vaginal y episiotomía.
- Cirugía ginecológica pelviana previa, abdominal o vaginal.
- Radioterapia pelviana, que provoque cambios morfológicos y estructurales en los tejidos adyacentes, llevando a comprimir al nervio pudendo.
- Defectos congénitos (óseos, musculares, etc.).
FISIOPATOLOGIA DE LA NEUROPATIA DEL NERVIO PUDENDO POS PARTO
El parto vaginal, al causar distensión del músculo elevador del ano, provoca también elongación excesiva y prolongada del nervio pudendo, cuyo recorrido anatómico transcurre inmediatamente por debajo del piso pelviano lo cual impedirá que el músculo estriado (pubococcígeo y esfínteres) pueda contraerse de forma voluntaria o refleja. Se estima que un 30 a 40% de los partos vaginales se asocia con un grado importante de estiramiento pudendo; que en la mayoría de los casos el nervio se recupera sin dejar secuelas. Un descenso superior a 1,4 cm de la inserción inicial del piso pelviano puede ocasionar estiramiento del nervio pudendo produciendo rotura de dichas fibras. A su vez si sobrepasa el 12% de la longitud inicial del nervio se genera daño neurológico definitivo. El riesgo será mayor en partos con expulsivos prolongados, partos operatorios (fórceps) y fetos macrosómicos. Otra posible causa asociada al parto puede ser la episiotomía lateral, amplia y descuidada, que también puede lesionar las ramas tranverso perineales de este nervio. El atrapamiento del nervio pudendo habitualmente ocurre:
- Entre el Ligamento Sacroespinoso y el Ligamento Sacrotuberoso (pinza interligamentosa, 70% de los casos).
- En el canal de Alcock, 20%.
- En el diafragma urogenital (Nervio Dorsal del Clítoris).
- Compromise simultáneo interligamentoso y canal de Alcock, en 20% de los casos.
CLINICA
El dolor neuropàtico es perineal, que aumenta al sentarse en alguna superficie plana, pero que desaparece al hacerlo en el asiento del inodoro, disminuye o desaparece al estar de pie, habitualmente ausente al acostarse, y no compromete el sueño. La paciente se sienta de lado, cambiando de posición en forma reiterada, con gran incomodidad. Se trata de un dolor que puede ser quemante, asociado a prurito, irradiado como electricidad, continuo o por descargas repentinas, y muchas veces de gran intensidad. Este dolor puede presentarse asociado a diferentes síntomas y signos, lo cual puede dificultar aún más nuestro diagnóstico, al desviar nuestra atención a múltiples patologías de diagnóstico diferencial por compromiso de otros sistemas (gastrointestinal y urinario).
Diferentes presentaciones del dolor:
- Sólo dolor neuropàtico.
- Dolor con s íntomas urinarios (vejiga irritable, micción con obstrucción).
- Dolor con defecaci ón dificultosa por obstrucción.
- Dolor con disfunci ón sexual (dispareunia, persistente excitación).
- Dolor con incontinencia urinaria, anal o ambas.
- Todas las anteriores.
En general los test de compresión en los territories inervados por el pudendo, son capaces de producir el dolor en la zona descrita por la paciente.
Un test que se puede realizar es el llamado “Rolling Test”, que consiste en desplazar piel y celular subcutáneo desde el ano hacia el pubis, sobre el trayecto de las ramas del nervio pudendo. Al realizar esta maniobra, producirá el dolor en la zona inervada. Igualmente efectivo resulta desencadenar dolor provocando compresión del nervio en puntos determinados, como la espina isquiática o el canal de Alcock.
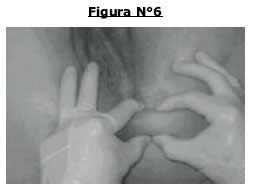
DIAGNÓSTICO
La historia clínica del paciente es fundamental en el diagnóstico.
CRITERIOS DIAGNÓSTICOS
Se utiliza la certificación de 2 criterios mayores o 1 criterio mayor asociado a 2 criterios menores.
A. Criterio mayor
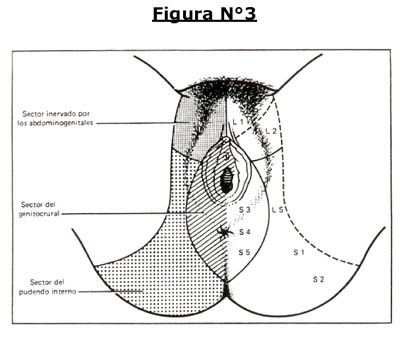
- Área dolorosa en el trayecto del nervio o sus ramas:
- Nervio rectal inferior: ano, perineo, 1/3 inferior del recto, nalgas.
- Nervio perineal: labios menores, labios mayores, 1/3 inferior de la vagina, periuretra.
- Nervio dorsal del clítoris: área cutánea del clítoris y sínfisis pubiana
- El dolor se reproduce al comprimir el tronco pudendo (signo de Tinel) en la localización anatómica del área afectada.
- Infiltración exitosa en el sitio anatómico. Se produce un alivio importante o mejoría en el area afectada al inyectar lidocaina, lo que debe durar por más de 12 horas.
B. Criterio menor
- Sensación de dolor neuropático.
- Existencia de una posición dolorosa y/o antiálgica. Por ejemplo aumenta al sentarse y se alivia en decúbito.
- Existencia de un factor etiológico o un evento desencadenante. Por ejemplo, después de un parto, traumatismo, cirugía perineal, etc.
- Ausencia de otra causa que explique el dolor en el área pélvica (patología ginecológica como endometriosis, adenomiosis, etc.).
EXÁMENES COMPLEMENTARIOS:
- Estudio electrofisiológico: La electromiografía consiste en colocar una aguja pequeña con un electrodo de registros en los músculos inervados por el nervio pudendo, evalua la latencia motora terminal del nervio pudendo. El nervio pudendo es estimulado cuando pasa por detrás de la espina ciática, se registra el tiempo hasta la respuesta en el esfínter anal externo. La electromiografia radicular permite confirmar el daño a nivel medular o en el origen de las raíces sacras. La electromiografia de los músculos inervados por el nervio pudendo y el reflejo sacro, permiten localizar el área de compromiso anatómico. Además se utilizan test de conducción nerviosa, entre los cuales se encuentran el Pudendal Nerve Distal Motor Latency Test (PNDMLT), cuyo valor normal superior es 2,2 mseg (endorectal) y los test sensitivos, siendo los dos principales, el Quantitative Sen sitive Treshold (QST) y el Warm Treshold Detection (WTD). El estudio electrofisiológico confirma el daño pudendo en la mitad de los casos; se piensa que al realizar el examen en una posición diferente a la que causa dolor explicaría su resultado falsamente negativo.
- Imageneología: El método más utilizado por la gran resolución que entrega en el examen de la región lumbosacra y el plexo sacro.
- Evaluación fisioterapéutica: Con lo cual se registra o descarta el aumento del tono muscular del piso pelviano, que en la mayoría de las pacientes se encuentra elevado por una reacción de tipo reflejo muscular.
TRATAMIENTO
A. Tratamiento médico
Se han utilizado diversos medicamentos con diferentes grados de respuesta y efectividad. Entre ellos la amitriptilina, Pregabalina, Gabapentina, Venlafaxina, lidocaína en gel o parches, narcóticos, etc. Siempre es recomendable asociarlos al resto de la terapia.
El mejor esquema de tratamiento es secuencial y comprende las siguientes etapas:
Etapa 1: Autocuidado (hiperprotección perineal). Dejar de hacer actividades que causan o gatillan el dolor (sentarse, ciclismo, etc). Uso de plataforma perineal, cuyo propósito es recibir el peso corporal sobre las tuberosidades isquiáticas al sentarse, dejando el periné libre de compresión.
Etapa 2: Inyecciones perineurales: corticoides y lidocaína/bupivacaína, 2 en el espacio interligamentoso y 1 en el canal de Alcock, bajo fluoroscopía o CT scan. Esta técnica produce dramática definición de los síntomas al aliviarlos: alivian el dolor neuropático, liberan la obstrucción de esfínteres, suprimen síntomas vesicales, normalizan la disfunción sexual. Durables desde horas, semanas, máximos hasta > 2 años, algunos otorgan curación; dependiendo del uso solo o combinado de anestésicos y corticoides. Se administran cada 4 a 6 semanas y con un máximo de 6 infiltraciones, midiendo la respuesta cutánea post PNPI y monitorizando los resultados cada semana. El alivio sintomático depende de la exactitud de la ubicación (anatomía altamente variable). Si no hay respuesta adecuada se procede a la tercera etapa. Etapa 3: Tratamiento quirúrgico: Este tratamiento tiene por objetivo lograr la descompresión del nervio pudendo. Entre los hallazgos que podemos encontrar en la cirugía destacan:
- Ligamentos hipertróficos a menudo con bordes agudos y prominencias.
- Ligamentos fusionados (funicular).
- Bandas ligamentosas que atraviesan el nervio.
- Adherencias.
- Unión y compresión contra el ligamento sacrotuberoso.
- Ramificación proximal: rama rectal inferior que penetra el ligamento sacroespinal.
- Tronco nervioso principal atraviesa el músculo coccígeo.
- Espina isquiática elongada.
Las diferentes vías de abordaje pueden ser:
- Técnica transperineal
- Técnica transglútea
- Técnica laparoscópica
- Técnica transvaginal
Se accede a los tres segmentos del nervio pudendo a través de la fosa isquirectal, con la paciente en posición de litotomía y a través de la vagina por la cual se alcanza este espacio avascular. Su disección permite exponer la cara medial de cada lado de la pelvis después de rechazar el recto y el elevador del ano. El propósito es la descompresión de los lugares comprometidos, por lo tanto no hay neurolisis ni disección cercana al nervio, lo que evita desvascularización o adelgazamiento del nervio que ya tiene obvios daños.
Las técnicas quirúrgicas iniciales sugerían la necesidad de seccionar los ligamentos sacroespinoso y sacrotuberoso y la transposición del nervio pudendo por delante de la espina ciática. Sin embargo, se ha visto que la descompresión bien realizada no hace necesaria la movilización del nervio pudendo, obteniéndose iguales resultados. Durante el postoperatorio en un 38% de los casos se produce un dolor intenso en la region glútea, diferente al de ingreso, que puede atribuirse a la sección del ligamento sacroespinoso y la abundancia de la red nerviosa de algunos de ellos. Disminuye progresivamente el primer mes y termina desapareciendo por completo. La descompresión comienza siempre por abrir el canal bajo el músculo piriforme, en el borde inferior del ligamento sacroespinoso. Una vez que se alcanza el tejido adiposo perineural, se procede a explorar la zona de la compresión. En 90 %, la sección del ligamento sacro espinoso desde superior a inferior se lleva a cabo para liberar la pinza. La operación puede proseguir hacia caudal, si es necesario, cortando las fibras del proceso falciforme del ligamento sacrotuberoso hasta penetrar en el canal de Alcock. En esta etapa, se explora digitalmente todo el canal completando la descompresión y asegurándose que todo el canal pudendo está libre. Esta aproximación parece la ideal por 3 razones:
- Es la única técnica que permite acceso a los 3 segmentos del nervio pudendo y en particular a la zona de los ligamentos, asiento de la mayoría de las compresiones.
- La descompresión compromete exclusivamente aquellas fibras patológicas de intensa fibrosis que aprisionan el nervio pudendo contra el ligamento ósteopélvico.
- No se tocan otras estructuras. La formación de hematomas se previene dejando en forma rutinaria con la colocación de un drenaje en la región isquiorectal por 48 horas. Se utiliza sonda Foley durante la cirugía y se retira 24 horas después. Alta al 3er ó 4º día. Luego kinesioterapia antálgica y de reeducación perineal. La cirugía termina con la colocación de un catéter para infusión analgésica, en el canal de Alcock abierto, hasta el nivel subpubiano. Se retira el 3er ó 4º día. En aquellos casos en que se sospeche la posibilidad de un dolor de largo plazo el catéter se conecta a una cámara que se implanta in situ; evita las descargas neurálgicas durante el proceso de regeneración nerviosa que toma de 6 a 18 meses. La evaluación del resultado quirúrgico debe ser realizada a corto y largo plazo, ya que la recuperación de un nervio dañado puede tomar tiempos largos, habitualmente superiores a un año. Las complicaciones en la cirugía de descompresión son menores:
- Infecciosas: ITU (7% ), abscesos (2,5% ) con evacuación y drenaje.
- Hemorrágicas: 2%, lesión de la rama de la arteria pudenda y falso aneurisma secundario en rama de la arteria glútea cranial.
La teórica desestabilización y sobrecarga de la articulación sacroilíaca como complicación de la sección de los ligamentos no han sido demostradas hasta ahora en las publicaciones conocidas.
Conclusiones
La neuropatia del nervio pudendo constituye una complicacion rara en el post parto y no es facil de diagnosticar. La anamnesis y el examen físico dirigido son los mejores instrumentos para un correcto diagnóstico, que puede ser mejorado con estudios complementarios, sobre todo de elecrofisiología. El diagnostico por imágenes fundamentalmente nos ayuda a descartar patología orgánica. El esquema secuencial de tratamiento es la opción más apropiada y la cirugía de descompresión debe quedar reservada para aquellos casos que no responden a tratamientos conservadoras. Los mejores resultados de la cirugía seran mas efectivas mientras más precoz sea el diagnóstico, ya que la recuperación neurológica de un nervio dañado por largo tiempo puede ser muy lenta, incompleta o incluso ausente. De modo que sólo la sospecha diagnóstica precoz permitirá un mejor tratamiento para la paciente. Se concluye que esta paciente cursa con neuropatia del nervio pudendo por la sintomatologia que presenta y el antecedende post parto complicado con hematoma vaginal.
Bibliografía
1.Te Linde, GINECOLOGIA QUIRÚRGICA, Panamericana, 8º ed, Pags, 975 – 1103, 7º ed. Pags. 67 – 97.
2.Willians, Obstetricia, panamericana, 21 ed, Pags, 365405 [ Links ]
3.Novak, GINECOLOGÍA,Mc,GrawHill Interamericana, 12ºed. Pags, 657 –663.
4.Perez Sanchez, Alfredo. GINECOLOGIA. Ediciones Mediterráneo. Chile. 1992. Pags. 535 – 555.
5.Rebeca Massai, FORO DE GINECOLOGÍA, Vol, 8, No, 1, 2005. [ Links ]
6. Unidad de uroginecologia , hospital Dr, Sotero del Rio Prolapso genital severo [ Links ]
7.Rodrigo Lema C.Paolo Ricci. REVISTA CHILENA DE OBSTETRICIA Y GINECOLOGÍA. Atrapamiento de Nervio Pudendo: Vol. 71 No.3, 2006 pags 2072015.
8. J. Martinez Perez,Mendana M. y Vega Tuimil. II Congreso de dsfunciones del suelo pélvico :91 114, marzo 2004.
9.Shafik A. Pudendal canal syndrome: a cause of chronic pelvic pain [ Links ]
10.Shafik A. Pudendal canal syndrome as a cause of vulvodynia and its treatment by pudendal nerve descompression. Eur J Obstet Gynecol Reprod
Biol 1998;80(2):21520.
11.Turner ML, Marinoff SC. Pudendal neuralgia. Am J Obstet Gynecol 1991;165(4 Pt 2):12336. [ Links ]
12.Benson JT, Griffis K. Pudendal neuralgia, a severe pain syndrome. Am J Obstet Gynecol 2005;192(5): 16638. [ Links ]
13.Galaup JP. Dyschezia, pudendal neuropathy, and functional pelvicoperineal disorders.Prog Urol 2000; 10(1):11422. [ Links ]
14.Benson JT, Griffis K. Pudendal neuralgia, a severe pain syndrome. Am J Obstet Gynecol 2005;192(5): 16638. [ Links ]^rND^nRebeca^sMassai^rND^nRodrigo^sLema C.^rND^nPaolo^sRicci^rND^nJ.^sMartinez Perez^rND^sMendana^nM.^rND^sVega^nTuimil^rND^sShafik^nA.^rND^sShafik^nA.^rND^sTurner^nML^rND^sMarinoff^nSC^rND^sBenson^nJT^rND^sGriffis^nK^rND^sGalaup^nJP^rND^sBenson^nJT^rND^sGriffis^nK^rND^1A01^nMario^sUrquidi Urquidi^rND^1A01^nMario^sUrquidi Urquidi^rND^1A01^nMario^sUrquidi Urquidi
HISTORIA DE LA MEDICINA
Banting y la insulina
Banting and Insuline
Mario Urquidi Urquidi I
I Miembro de la Sociedad de Historia de la Medicina
Recibido:30 08 07.
Aceptado: 030408.
"Por Europa y América hay millones de personas con diabetes, miles de ellas muriendo. Hay niños, súbitamente atacados por esa enfermedad, que se consumen hasta parecer enanos extenuados, y que mueren siempre. Hay hombres y mujeres jóvenes, en la plenitud de sus vidas, sedientos, que beben y continúan teniendo sed; ruedan por la pendiente con más lentitud que los niños, ven que sus cuerpos corren como horribles ríos de azúcar, y también mueren".
Este es el cuadro dramático de la diabetes Mellitus que pintaba Paul de Kruif, antes que Banting descubriera la Insulina.
En el verano de 1921, Frederick Grant Banting empezó en su cuarto de bajo techo de la Universidad de Toronto a salvar la vida de sus perros diabéticos. Eran los días desesperanzados en que los médicos científicos demostraban que era imposible dar con la Insulina. Nadie imaginaba que un "recién graduado, como era Banting, iba a encontrar muy luego algo que ayudaría a prolongar por décadas la vida de los diabéticos".
Ya en la noche del 30 de octubre de 1920 comenzó, con la testarudez que le caracterizaba, a meterse en la cabeza "la idea de que, si no tuviéramos páncreas, morirían todos de diabetes". Esto se debía a que él, en la escuela médica, aprendió que el páncreas era un órgano de mucha importancia para la digestión de los alimentos, era una verdadera fábrica de fermentos, que se vacía por sus conductos y lleva al intestino delgado un misterioso jugo que disuelve el azúcar, separa las grasas y secciona las proteínas con el objeto de que las absorbamos y las usemos.
"Esa noche, Banting, se sentó solo, doblado sobre los libros, tratando de ver como Minkowki, el alemán, había extirpado el páncreas de un perro y lo había cosido en seguida con todas las precauciones quirúrgicas; y como había observado luego con que rapidez la pobre bestia se iba adelgazando poniéndose sedienta y sintiendo un hambre furiosa, mientras yacía tendida, sin más fuerza que la indispensable para levantar la cabeza y beber agua que inminentemente se convertía en orina cargada de azúcar… En menos de diez días, ese perro murió de diabetes".
Banting, estudiaba al erudito alemán Langerhans, que había descubierto pequeñas y peculiares islas en la estructura del páncreas, "pequeñas racimos de células, curiosamente diferentes de las células fermentadoras que producen los jugos digestivos. Estos islotes de Langerhans no tenían conducto alguno. ¿Para qué podían servir?. Afirmaba Banting que las células de Langerhans eran las que realmente nos protegían de la diabetes y que si se anudara el conducto que comunica el páncreas de un perro, de modo que ni una gota de los jugos digestivos penetrara allí, este perro no adquiriría la enfermedad del azúcar.
Se preguntaba. ¿No será posible que estos islotes vacien en nuestra sangre una secreción interna, algo misterioso, una especie de X, que ayude a todas las células de nuestro cuerpo a quemar el azúcar que necesitan para sus energías?
Por la mañana en el diario médico de Cirugía, Ginecología y obstetricia, lee Banting. un nuevo informe sobre el páncreas y la diabetes, que coincidía con su tesis, hecho por un tal Moses Barón. Este día que “Cuando la gente que tiene cálculos biliares que obstruyen el conducto pancreático, muere, si uno extirpa posmorten esos páncreas, se encuentra con que las células productoras del jugo digestivo llamada tripsina se han marchitado, han degenerado y han muerto. ¡Pero las células semejantes a islotes de Langerhans, han permanecido perfectamente sanas!
Con la lectura del informe de Barón y sus afirmaciones, Banting queda perplejo y perdido. ¡Tales personas no tenían siquiera vestigio de diabetes! La células productoras del jugo digestivo de su páncreas están degeneradas. Pero las células como islotes están perfectamente, se va a la cama zumbándole el cerebro.... su cerebro trabaja. No puede dormir preguntándose ¿si no habrá alguna forma de usar las células sanas, semejantes a islotes, del páncreas degenerado de un perro que tiene unidos los conductos, para ayudar a mantener vivo a un perro que está muriendo de diabetes y al que se le ha extirpado enteramente el páncreas?.
Al amanecer tiene un presentimiento y anota en su libreta:"Anudar el conducto pancreático de los perros. Esperar seis a ocho semanas la degeneración. Extraer los residuos y hacer un extracto".
Que hacer, Banting no había nacido para cirujano, era necesario encontrar uno que se interese en la investigación. Recurrió al famoso profesor J.R. McLeod, del departamento de fisiología de la escuela de medicina de la Universidad de Toronto, lo más grande que hay en Norteamérica en cuanto al conocimiento de cómo nuestros cuerpos queman el azúcar para obtener energía. "Tiene que impresionar al profesor. Pero todo lo que posee son esas tres cortas frases de su libreta, un presentimiento y un plan de acción; pero son meras palabras.
Banting, en calidad de inventor, aboga por su causa, pero sin presentar siquiera un caso. MacLeod se preguntaba ¿Adonde, exactamente, quería llegar Banting?, ¿Cuál era su plan?.
Lo que el profesor McLeod deseaba saber era si había sido probada y confirmada científicamente la degeneración que se produce una vez que se anudan los conductos pancreáticos. No comprendía y se preguntaba: si con la extirpación del páncreas degenerado, al que se le habían atado
previamente los conductos, el jugo digestivo desaparece y se obtienen así, sin digerir ni perjudicar, las células como islotes. No habrá ningún jugo que las arruine? ¡Se tendrá entonces su hormona, su "X"! Será aquélla la secreción interna que se necesita para quemar el azúcar!. Y luego .... qué. Pero ¿cómo sabría Banting que los jugos digestivos del páncreas eran nocivos para estas células semejantes a islotes? Si no lo eran ¿para qué, entonces, anudar los conductos del perro?. Banting sentía que tenía que ser así.
El profesor McLeod, finalmente, hizo a Banting una pregunta que no tenía, absolutamente, ninguna respuesta.
—¿Cómo podía tener la esperanza de efectuar lo que los más preparados fisiólogos del mundo no habían conseguido establecer ni probar?
Banting propuso: —Quisiera tener diez perros y un ayudante durante ocho semanas.
MacLeod le concedió.
Llegó el 16 de mayo de 1921 y Banting ya era considerado un hombre de ciencia sin paga, se mantenía con la venta de los muebles y los instrumentos de su consultorio.
Permanecía en su cuarto, que era un obscuro y miserable agujero del edificio médico de Toronto con todo lo que MacLeod le había prometido: diez perros y ocho semanas, durante las cuales debía resolver el más enmarañado de los misterios médicos. Y también un ayudante, que no era médico sino estudiante de Química. Un muchacho de veintiún años llamado Charles H. Best.
Best, sabía más que Banting respecto a la química de la sangre y de la orina, por eso, se suponía que Best tenía gran pericia para determinar exactamente los aumentos de azúcar en la orina y en la sangre de los perros, que debían convertirse en diabéticos... Pero igual que Banting comprendía muy poco “la locura de esta desamparada empresa de ocho semanas y de diez perros”.
Lo primero que hicieron fue anudar los conductos del páncreas de los perros, concedidos por MacLeod. Banting ya había adquirido destreza en la cirugía, después de cuatro años de experiencia bajo la dirección del famoso cirujano C.L.Starr. El 6 de julio las operaciones extremadamente delicadas, fueron aparentemente de gran éxito; los perros se repusieron hermosamente.
Lo que se esperaba era que los páncreas de los perros degeneren y por tanto las células productoras del jugo pancreático deberían estar muertas, mientras que los islotes del Langerhans debían mantenerse sanos para ser inyectados a perros que carecieran de páncreas y que estuvieran muriendo de diabetes. El fracaso fue total y sólo quedaba una semana.
Qué había pasado? En la inspección que se hizo se llegó a la conclusión que se habían anudado los conductos demasiado fuerte, provocando gangrena.
Un nuevo intento, operaron el resto de los perros y ahora sí hubo buenas noticias: en algunas de las bestias con el vientre abierto, era difícil encontrar el páncreas había degenerado. Con el objeto de estar seguro no dos veces, sino tres, Banting ató esos mismos conductos en dos o tres sitios, dando a las ligaduras un diferente grado de tirantez.
Era el día 27 de Julio, el último día de las ocho semanas solicitadas y ahora, por fin, se presentaba. Era el dí 27 de julio, el último día de las ocho semanas solicitadas y ahora, por fin, se presentaba la ocasión de comprobar el presentimiento.
Había expirado el plazo y "un perro flaco y miserable yacía tendido sobre la mesa.
Nueve días antes Banting le había extraído el páncreas, y el animal, de día en día, iba de mal en peor; con una jeringa Banting extrajo de las venas del perro muestras de obscura sangre, y Best, delante de su colorímetro, observaba cómo en la sangre del perro el azúcar aumentaba más y más. Para el animal era ya difícil incorporarse y apenas podía mover la cola. Estaba horriblemente sediento, hambriento como un lobo: era exactamente igual a un grave caso de diabetes humana. Careciendo de páncreas, el cuerpo del animal no podía, sencillamente, quemar el azúcar".
El perro agozinaba, a su lado, había otro perro, juguetón, vigoroso, al que semanas antes le habían ligado los conductos y se encontraba recuperado.
Se exploró el vientre del perro con conductos ligados y se ve que el páncreas esta degenerado, tiene apenas el tamaño de un dedo pulgar. Best corta el pedazo congelado, lo machaca, lo disuelve en agua salda y hace una mezcla con él; filtra este caldo en un papel,. Lo calienta a la temperatura del cuerpo y lo succiona con una jeringa. Banting inocula en la vena yugular del perro que agoniza el caldo hecho con lo que restaba del páncreas degenerado del perro con conductos ligados.
Horas después, Best observa el colorímetro, donde esta midiendo el azúcar contenida en la sangre del perro moribundo. Incrédulo exclama ¡Baja el azúcar! Baja a cer, como una. Estaba sucediendo un acontecimiento fantástico. "El perro, que no tenía fuerzas siquiera para levantar al cabeza en busca de agua con que humedecer su reseca boca, levanta ahora la cabeza. Permanece una hora de pie. Banting demuestra una salvaje felicidad. El perro que debía estar muerto ahora camina vacilando, pero camina. Podía nuevamente quemar el azúcar. Por cinco horas la orina esta libre de azúcar. Al día siguiente el perro ha muerto.
El tiempo de acción del caldo fue breve ¿Cómo podían esperar que este milagro subsistiera?. "Lo que habían inoculado a este perro carente de páncreas, era una cantidad insignificante del páncreas prestado, extraído del perro a quien se había legado el conducto". Banting se preguntó con horror ¿Cuántos perros tendrían que sacrificar para mantener vivo, durante muy poco tiempo, a un perro diabético? ¡Era absolutamente impracticable! ¿Sería real?. Repitieron la prueba el 4 de agosto y la respuesta fue la misma, el perro diabético, condenado a muerte, recuperó. Lo que demostró que no era accidente. La insatisfacción cundió: Primero, porque “ la magia no duraba. Volver a la vida a un perro moribundo era sólo un espantoso engaño, un asunto de horas”. Segundo: había que continuar inyectando el caldo hecho con el páncreas degenerado de otro perro, y he aquí la imposibilidad de ello: para mantener vivo, a este segundo perro, nada más que por tres días, había que matar a dos perros sanos y usar el páncreas degenerado de ambos. Era una insensatez".
¿Que hacer?, Banting trató de reemplazar el caldo de páncreas experimentando con inyecciones de hígado, preparando en forma idéntica al páncreas, había ensayado con el bazo, no obtuvo resultado alguno con ninguno de los dos.No quedaba otra cosa que seguir inoculando el caldo de páncreas a media noche, a la una, a las dos, a las tres, dosis tras dosis en la vena yugular. El perro diabético fue fortaleciéndose más y más. A las cuatro de la mañana le suministraron las últimas cinco onzas, todo lo que les quedaba. A las siete de la mañana, Best y Banting observaron las pruebas químicas, el animal no excretaba en la orina huella alguna de azúcar; pero horas más tarde, el perro muere.
Banting y Best llegaron a la conclusión, hasta ese momento, que era inútil inyectar páncreas que no estuviera degenerado, y que, los extractos pancreáticos eran muchos más eficientes, mucho más quemadores del azúcar de la sangre cuando se extractaba por medio de ácido y no con álcali.Banting estaba absolutamente seguro de haber encontrado su "X" salvadora de vidas, llegó el día de ponerle un nombre a esta materia misteriosa, producto de los islotes de Langerhans que había en esos páncreas degenerados, le dio el nombre de "Isletina". Ese fue el nombre original de la Insulina. Fue cambiado a Insulina por sugerencia e insistencia de McLeod.
Tiempo después, tuvieron más éxito conservando indefinidamente vivos y sanos a perros diabéticos, que carecían de páncreas; manteniéndolos con páncreas de terneros neonatos.
Hojeando un viejo tratado científico del investigador Lagueses sobre el páncreas de los niños recién nacidos, rico en los islotes de Langerhans, pero con células productoras de jugo digestivo poco desarrolladas, se le vino a Banting la idea que esto podía se igual en los animales, y mjor todavía en los que están en estado embrionario, antes de nacer....¡Sus páncreas deben ser casi un puro tejido de islotes!.
Con este nuevo presentimiento Banting y Best regresaron del matadero con los páncreas de nueve terneros de tres a cuatro meses de vida fetal. Experimentaron con ellos y como lo había presentido, acabaron repentinamente con el azúcar de la sangre del más envenenado de los perros.
"Ahora parecían terminadas sus tribulaciones, como si hubiera tropezado con una especie de mina de oro de la Isletina salvadora de vidas".
En enero de 1922 tienen delante de ellos una perra que ha vivido setenta días, a pesar de que se le ha extraído el páncreas.
Llegó el momento de experimentar en humanos. Banting y Best se inyectaron asimismos para demostrar que esa materia salvadora de la vida, no hacía daño a los seres humanos. Luego inyectaron la nueva "X" a unos diabéticos muy graves del Hospital General de Toronto con resultado favorables, que fue motivo de rumores fantásticos, pero, seguían con el problema de no poder mantener el bienestar por mucho tiempo. Ante la evidencia de los avances conseguidos por Banting, se sumó al equipo de investigación del mismo profesor McLeod y sus ayudantes, comprendiendo que el joven testarudo había realizado aquello en que habían fracasado rotundamente los grandes fisiólogos. Ahora todo el mundo quería trabajar en la Insulina.
Finalmente la Insulina de Banting había desorientado el curso cruel de la enfermedad del azúcar y, para los diabéticos, abría las puertas hacia un mejor futuro.
Por el descubrimiento de la Insulina, MacLeod y Banting recibieron en 1923 el Premio Nobel de Medicina. Banting protestó porque Mc Leod compartiera el premio en lugar de Best,y repartió con este último su parte de Nobel.
Frederick Banting nació en Alliston Canadá el 14 de noviembre de 1891.
Obtuvo la licenciatura de Medicina en la Universidad de Toronto. Murió en un accidente aéreo en Musgrave Harbour el 21 de febrero de 1941.
Bibliografía
1. SCHADEWALT H, historia de la Diabetes, Farbwerke hoechst AG, Alemania. [ Links ]
2. Enciclopedia de Medicina [ Links ]
3. Enciclopedia de las Ciencias Medicas. [ Links ]
Editorial
La Dirección de la Gaceta Médica Boliviana, por decisión del Comité Editorial, publica el discurso de la Dra. Rina Tapia de Guzmán que en representación de la Promoción 1958 dio lectura, en ocasión del homenaje que recibieron por sus Bodas de Oro Profesionales en la Facultad de Medicina de la UMSS.
Magnífico Rector Lic. Juan Ríos del Prado; Lic. Walter López Vicerrector; Decano de la Facultad de Medicina Dr. Franco Ibarra Gómez; Jefe del Departamento de Educación Médica Dr. Carlos Espinoza Aguilar; Queridos compañeros de Promoción; distinguida concurrencia: Misión comprometedora llevar la vocería en este solemne acto, en el que manifiesto el más sentido agradecimiento a la Universidad de San Simón nuestra Alma Mater, a la Facultad de Medicina Aurelio Meleán, que hace 58 años nos acogió en su seno y este fue el primer recinto que conocimos el Aula Magna; a los catedráticos que supieron dirigir nuestros pasos y moldear nuestros espíritus para poder más adelante ostentar el título de Médicos Cirujanos.
Ingresamos con la infinita esperanza de hacernos profesionales, ideales que parecían sueños; ahora los recuerdos de esos días se agolpan y quisiera relatar cada una de las muchas anécdotas en el trasegar de la vida de universitarios, ocho años vivimos en estas aulas que tenían mucho de mágico, había formalidad en cada una de las clases dictadas por esos maestros que tenían señorío en el arte de la enseñanza; permítanme recordar a todos ellos, no con minuto de silencio sino con un aplauso por la vida y por la muerte â me tomo la licencia para recordarlos con la solemnidad que merecen â. Probablemente por mi forzado alejamiento de este entorno, agudizaba más mi memoria y las imágenes tatuadas en mi retina, cada día se hacían más nítidas; como no recordar a los administrativos de la Facultad ; a las Hermanas de la Caridad que junto a las primeras enfermeras graduadas y auxiliares de enfermería, que eran las colaboradoras directas de los doctorcitos y las doctoritas que muy tímidamente y con cierto reparo nos llamaban; con seguridad más de una de ellas convivió nuestras alegrías y también nuestras angustias.
Recibimos las enseñanzas con mucha benevolencia, todos nuestros profesores insistían en que nunca nos apartáramos de la ética, el secreto profesional, el amor por el paciente, alguno repetía, que probablemente no sanemos a los pacientes, pero que no nos olvidáramos de mitigar el dolor y cohibir la hemorragia, creo que así lo hicimos; de ahí que cada día me siento más orgullosa de cada uno de los compañeros con los que egresé, vivimos en hermandad, el éxito en nuestra carrera fue ese, cada uno brilló en su especialidad, nos salpicamos del éxito de Aida Claros de Bayá cuando ejerció el Ministerio de Salud, durante la presidencia de Doña Lidia Gueiler; de Edmundo Moscoso que ocupó el Decanato y el Rectorado; ejercimos la docencia sin mezquindad y nuestra ejercicio con responsabilidad, para que nadie dudara de nuestra formación y lo digo con la certeza de haber ejercido en tierras extrañas, con el celo permanente de hacer quedar por lo alto el nombre de la Facultad y la Universidad Mayor de San Simón de Cochabamba Bolivia. Por una razón muy fundamentada, no salí de mi tierra por que quise, sino por que me enviaron fuera como equipaje sin retorno, salí con salvoconducto de inseguridad, miedo y zozobra, así duré indocumentada por doce largos años durante la dictadura militar de Hugo Banzer Suárez, no sin antes haber estado encarcelada por doce meses y sin haber sido enjuiciada, para tal persecución bastó una entrevista que me hizo la prensa el 12/09/1971 cuando ejercía la Jefatura del Quirófano y del Servicio de Cirugía Sala 2 de Mujeres; el pecado fue decir âque el ideal era la Salud gratuita para todosâ , ya que se empezaba a clasificar a los pacientes que hasta ese entonces se atendían gratuitamente en las salas del Hospital Viedma; como anécdota quiero comentar que la Dra. Rina Tapia, estaba detenida en la celda de comunes en la ciudad de La Paz , y allí llegó el periódico del día Domingo 30/09/1971 con el reportaje de que esta doctora, estaba recluida por subversiva. Les pido a mis compañeros colegas que sigamos queriéndonos como hermanos con la sinceridad que nos caracterizó en toda la hermosa etapa de estudiantes. Con la benevolencia de ustedes por estos 50 años, de pronto rompiendo el protocolo quiero que me permitan agradecer a nuestros familiares aquí presentes, cómplices desde nuestra formación hasta siempre, gracias la vida por este hermoso regalo que nos da, de volver a reunirnos.
Gracias a las autoridades de la Universidad que han hecho posible este acto. Gracias a todos los asistentes por su amable compañía. Dra. Rina Tapía de Guzmán
Nota.- El texto in extenso se encuentra en las memorias del Departamento de Educación Médica y Planificación de la Facultad de Medicina Aurelio Meleán.
Dr. Carlos Espinoza Aguilar
DIRECTOR GACETA MEDICA BOLIVIANA
CASO CLÍNICO
Embarazo heterotópico. Un suceso insólito
Heterotopic pregnancy. An insolit event
Juan Carlos Molina M.I; William Alexander Torrico AponteII; Pedro Julián Vásquez DíazIII
I Jefe de quirófanos, Ginecólogo Obstetra del Hospital Materno Infantil Germán Urquidi
II Médico Residente 3º Año de Ginecología y Obstetricia del Hospital Materno Infantil Germán Urquidi
III Médico Interno de la Facultad de Medicina de la Universidad Mayor de San Simón
Recibido: 03 04 08.
Aceptado: 30 04 08.
Resumen
Se describe un caso de una mujer de 33 años, con embarazo ectópico tubárico, en la trompa derecha, asociado a un embarazo intrauterino; tratado quirúrgicamente con salpingectomía y prevención de aborto del embarazo intrauterino con resultados satisfactorios. Se revisaron algunos aspectos de su baja frecuencia, factores de riesgo, etiología variada, dificultad diagnóstica y las diferentes actitudes terapéuticas.
Palabras claves: Embarazo heterotópico espontáneo
Abstract
We described a case of a 33 years old woman, with a tubal ectopic pregnancy, in the right fallopian tube, associated with an intrauterine pregnancy; treated surgically with salpingectomy, prevention of abortion about the intrauterine pregnancy, with successful results. We reviewed some aspects about the low frequency, risk factors, varied etiology, diagnostic dificulties and different therapeutic attitudes.
Key words: Spontaneous heterotopic pregnancy.
Introducción
Se conoce con el nombre de embarazo heterotópico a la coexistencia de uno o más embarazos intrauterinos y uno extrauterino1,6, en donde el ectópico es por lo general tubárico, pero pudiera ser ovárico, cervical, cornal o abdominal5,6. Esta es una patología poco frecuente, representando 1 de cada 40.000 embarazos espontáneos en la población general (0,002%) en el año 19862, aumentando la frecuencia a 1 de cada 2.600 o 1.800 embarazos espontáneos en la población general en 19993 y continuará en aumento sustancialmente con el desarrollo de técnicas de reproducción asistida estimando a 1 de cada 100 o 500 del total de embarazos (1%)4.
El primer caso comunicado fue descrito por Duverney en Francia en una autopsia en el año 17085. En Latinoamérica, entre 1982 y 2000, se han publicado 21 casos sobre el tema6. Un reciente estudio de 2007 de la Universidad Central de Venezuela afirma que los reportes epidemioló gicos de esta patología son diferentes en varios países y poblaciones ya que muchos de estos casos pasan desapercibidos por producirse aborto tubario, sin accidente hemorrágico con posterior reabsorción, o después de la extirpación de una gestación ectópica, la decidua puede ser confundida por restos ovulares intrauterinos6.
Hasta la fecha la etiología de este fenómeno no ha sido plenamente esclarecida3,5,6 por esto es importante analizar algunos factores de riesgo como las técnicas de reproducción asistida, inducción de la ovulación4, fertilización invitro, inseminación intrauterina1, podemos considerar también el uso de anticonceptivos hormonales4, antecedente de enfermedad inflamatoria pélvica, cirugías pélvicas y abdominales previas7, embarazo múltiples dicigotos, historia de abortos recientes4 y entre los factores poblacionales tenemos a gestantes añosas, de raza negra, de bajo nivel socioeconómico y también la promiscuidad8.
Referente a la etiopatogenia actualmente se ha demostrado la participación de mecanismos biológicos interesantes que pudieran generar gestaciones múltiples, como son: la fecundación simultánea, dos o más óvulos liberados por un mismo folículo en un mismo coito; la superimpregnación que trata de la fecundación de diferentes óvulos por diferentes espermatozoides de un mismo individuo o individuos diferentes en coitos distintos; superfecundación, cuando dos óvulos de un mismo ciclo menstrual son fecundados por dos espermatozoides diferentes de coitos diferentes9; superfetación cuando dos óvulos de dos ciclos menstruales diferentes son fecundados de manera sucesiva por dos espermatozoides de coitos diferentes, con lo que los fetos tendrían distinta edad10 aunque esta teoría no es aceptada en la especie humana por autores ingleses y alemanes11. Tenemos que tener en cuenta condiciones anatómicas que podrían influir en esta patología como la irrigación del útero, la vascularización y expansibilidad de trompa, entre otras5.
Caso clínico
A continuación presentamos el caso de un embarazo heterotópico espontáneo conformado por un embarazo ectópico roto en la trompa derecha y una gestación intrauterina. El caso fue resuelto quirúrgicamente en forma exitosa en el Hospital Materno Infantil “German Urquidi”(HMIGU).
Paciente de 33 años de edad, natural del departamento de Tarija, residente de la provincia Punata; ingresa al servicio de GinecoObstetricia del HMIGU con antecedente de 4 gestaciones previas: tres partos de término y una cesárea anterior. Cursando con retraso menstrual de 5 semanas, confirmando el embarazo por análisis de laboratorio en sangre que reporta fracción Beta de Hormona Gonadotropina Coriónica Humana (B HCG) Positiva (+), presentando un cuadro clínico de 4 días de evolución, caracterizado por sangrado transvaginal rojo oscuro en escasa cantidad, acompañado de dolor abdominal espasmódico en fosa iliaca derecha y malestar general. Sin antecedentes patológicos personales ni familiares de relevancia clínica.
Al examen físico destacaba una presión arterial de 100/70 mmHg, pulso de 70 lpm, frecuencia respiratoria de 18 rpm. y una temperatura axilar de 37,0 °C. Se evidencian mucosas húmedas y ligeramente pálidas, cardiopulmonar clínicamente normal. El abdomen se encontraba doloroso a la palpación profunda en hipogastrio y en ambas fosas iliacas, signo de Blumberg positivo, ruidos hidroaéreos positivos (RHA +) hipoactivos, con la presencia de una cicatriz mediana infraumbilical de 10 cm. Al examen ginecológico se pesquisó un cuello uterino sin modificaciones, cerrado, levemente doloroso a la movilización, con metrorragia escasa de color oscuro procedente de cavidad uterina; al tacto bimanual se identificó útero en anteversoflexión (AVF) de 8 por 6 cm., fondo de saco posterior abombado, anexos de difícil valoración por sensibilidad incrementada que presentó la paciente. Se realiza culdocentesis que resulta positiva. La ecografía transvaginal realizada al ingreso informa un útero gestacional, en anteversión, aumentado de volumen; que alberga una imagen sugerente de saco gestacional, implantado a nivel fúndico, de bordes netos, diámetro de 6.9 mm,; rodeando al saco se observa trofoblasto con pequeña zona de desprendimiento amniocorial en la parte lateral izquierda de 4 mm de amplitud, aún no se visualiza botón embrionario (Figura 1). Resalta la presencia de masa mixta en anexo derecho, de tamaño de 36 por 27 mm (Figura 2); se aprecia la presencia de liquido libre en fondo de saco de Douglas en moderada cantidad relacionado con signo de Murphy ecográfico positivo(Figura 3).
Los exámenes de laboratorio demostraron un hematocrito de 38%, un recuento de plaquetas de 240.000mm, un tiempo de protrombina de 12,1 seg. de 97,5%, un INR de 1,01 . El examen parcial de orina reportó dentro de parámetros normales.
Se realizó una laparotomía exploratoria y salpinguectomía derecha total, objetivándose en ésta un hemoperitoneo de 80 cc, 100 gr. de coágulos; útero, ovario y trompa izquierdas normales. La trompa derecha presentaba un aumento de volumen ampular violáceo de 2 por 2 cm. con tejido sugerente de trofoblasto en su lumen, con solución de continuidad sangrante.
El informe anatomopatológico posterior reportó cortes correspondientes a trompa uterina, con focos de tejido decidual, cambios de inflamación aguda y crónica que invaden la pared conectiva, células del trofoblasto aisladas y focos de hemorragias (Figuras 4 y 5), confirmando un embarazo tubario complicado con hematosálpinx. La macroscopía reporta formación tubular de 3 por 0,8 cm que contiene coagulo sanguíneo.
La evolución posquirúrgica fue satisfactoria, se mantuvo el embarazo intrauterino con evolución favorable, en el control postoperatorio se evidenció un útero aumentado de tamaño con carácter gravídico sin modificaciones cervicales, recibiendo antibioticoterapia e indometacina para prevenir aborto del embarazo normotópico, dándose de alta al 5º día de internación, para continuar con controles por el servicio de consulta externa, donde se le realizó una ecografía de control que confirma y reporta: Un embarazo intrauterino de 8 9 semanas, con saco gestacional y líquido amniótico normal(Figura 5); con embrión único vivo, transverso, con movimientos y latidos presentes, lo que concuerda con el retraso menstrual, al momento de la cirugía tenía una edad gestacional estimada de 5 semanas y 3 días.
Comentario
Para el diagnóstico de esta patología nos basamos en la clínica, pruebas y exámenes complementarios como la culdocentesis, la ultrasonografía y anatomopatología 12,13,14,15,16.
Aunque las manifestaciones clínicas pueden ser muy variadas12,13,14, mencionamos las más frecuentemente encontradas: dolor pélvico, sangrado vaginal, masa anexial con un útero aumentado de tamaño, irritación peritoneal y signos de shock secundarios a hemorragia intrabdominal por ruptura del embarazo ectópico12,16. Debemos sospechar embarazo heterotópico después de un legrado obstétrico la persistencia de síntomas y signos de embarazo o títulos altos de gonadotropina coriónica, también la persistencia de síntomas de embarazos luego de extracción de un embarazo ectópico13.
Esta claro que una buena anamnesis identificando factores de riesgo y antecedentes8, un examen físico general e integral de todos los aparatos y sistemas nos permitirán llegar a un diagnóstico presuntivo el cual confirmaremos con pruebas complementarios como la culdocentesis para el diagnóstico de embarazo ectópico roto o figurado14, con la obtención de sangre no coagulada o con microcoágulos es signo presuntivo de embarazo ectópico roto en un 70 a 97% pero la ausencia de sangre no descarta el embarazo ectópico no roto6. Otro estudio es la utrasonografía tanto transvaginal como transabdominal demostrando alguna masa anexial, o un saco gestacional extrauterino, con la presencia de un embarazo intrauterino con polo fetal y/ o saco vitelino6,15, la presencia de una moderada o gran cantidad de líquido intraperitoneal debe hacer sospechar un embarazo ectópico roto16. El estudio anatomopatológico es el que confirmára el diagnóstico y dependerá de visualizar las vellosidades coriales, de la placa decidual18 o raras veces el embrión6,13.
Entre los principales diagnósticos diferenciales que debemos tomar en cuanta, encontramos la presencia de cuerpo lúteo torcido, hemorrágico o roto, quiste de cuerpo lúteo, un quiste endometriósico o un absceso apendicitis aguda en embarazadas, cólico ureteral17, síndrome de hiperestimulación ovárica4. Es imperativo hacer un diagnóstico preciso y un tratamiento precoz, ya que esta patología se puede complicar al romperse el embarazo extrauterino, produciendo shock hipovolémico con el consecuente aborto del intrauterino5.
El tratamiento del embarazo heterotópico es esencialmente quirúrgico6,16, de preferencia laparoscópico12, cuando se implanta en el fondo de saco es factible la extracción del ectópico y evolución espontánea del eutópico8 como en el caso que presentamos. El tratamiento médico con metotrexate y el RU486 está contraindicado dado la coexistencia del embarazo intrauterino y sus potenciales efectos adversos6.
En este caso clínico en particular, el diagnóstico se realizó asociando un cuadro de abdomen agudo de una gestante con embarazo intrauterino de ± 5 semanas, apoyando el diagnóstico con la imagen ultrasonográfica de masa en anexo derecho, liquido libre en fondo de saco y la presencia de saco intrauterino, diagnóstico que fue corroborado con los hallazgos quirúrgicos correspondientes a un embarazo tubário complicado con hemoperitoneo y con el estudio anatomopatológico.
Conclusiones
Concluimos que en pacientes sin factores de riesgo el embarazo heterotópico espontáneo continúa siendo un suceso obstétrico insólito, el ultrasonido es el método diagnóstico más importante en esta entidad y el tratamiento es quirúrgico con buena expectativa de vida para el binomio madreniño normotópico.
Agradecimientos
Un agradecimiento especial al servicio de ecografía del Hospital Materno Infantil Germán Urquidi con el apoyo de la Dra. María Eugenia Nahim Asbún, y al departamento de patología del Hospital Gastroenterológico Boliviano Japonés con el apoyo de la Dra. Jenny Rocabado y al Dr. Abel Acosta.
Bibliografía
1. Lure M, Matorras R, Mendoza R, RodríguezEscudero FJ: El embarazo heterotópico en la fecundación in Vitro; Rev. Iberoamericana de Fertilidad; 2001; Vol. 18, nº 2; pág. 123126. [ Links ]
2. Bello GV, Schonholz D, Moshirpur J, y Cols: Combined pregnancy: the Mount Sinai experience; Obstet Gynecol Surv; 1986; pág 603613. [ Links ]
3. Southern Medical Association: Heteroctopic pregnancy, South Med, 1999, pág 330332. [ Links ]
4. Goldman G, Fisch B, Ovadia J, y Cols: Heterotopic pregnancy after assisted reproductive technologies; Obstet Gynecol Surv; 1992; Vol. 47; pág. 217221. [ Links ]
5. Reece EA, Petrie RH, Sirmans MF: Combined intrauterine and extrauterine gestations. A review; Am J Obstet Gynecol; 1998; pág 323330. [ Links ]
6. Rada Torres L. Rivero Fraute A, Briones J, Fernández S, Embarazo Heterotópico vs Embarazo Ectópico Roto con Reacción Decidual. Reporte de Un Caso; Rev Soc Med Quir Hosp Emerg Perez de Leon: 2007; pág 6274. [ Links ]
7. Pisarska M, Carson S. Incidencia y factores de riesgo del embarazo ectópico en Mexico; Clín. Obstet Gin. Temas actuales; McGrawHill Inter
americana; 1999; Vol. I; pág. 29.
8 García R, Gallego J, Prado J, Trelles E: Embarazo heterotópico. Presentación de un caso, Ciudad de la Habana; Rev Cubana Obstet Ginecol; 2001; Vol. 27 Nº 1; pág 3438. [ Links ]
9. Silva Solovera S, Revisión Bibliográfica 19922003, Servicio de Obstetricia y Ginecología Hospital Dr.Sótero del Río Santiago de Chile;2004. [ Links ]
10. Carrera F, Merchan D: Embarazos simultáneos intra y extra uterinos: su incidencia en la maternidad Concepción Palacios; Rev.Obstet Ginecol Venez; 1963; pág. 860862. [ Links ]
11. Scheiber Michael D, y cols.: European Society of Human Reproduction and Embryology 2001; Vol 16, Nº 5; pág. 14751477. [ Links ]
12. LouisSylvestre C, Morice P, Chapron C, Dubuisson J: The role of laparoscopy in the diagnosis and management of heterotopic pregnancies; Human reproduction; 1997; Vol 12, Nº 5; pág 11001102. [ Links ]
13. Perucca E, Villagrán G, Martín R, Alvarez D, y cols: Embarazo heterotópico; Rev. chil. obstet. ginecol; Santiago 2003; Vol 68, Nº 3; pág. 235237 [ Links ]
14. Teo L., Lam S: Clinics in diagnostic imaging: Heterotopic pregnancy with an intrauterine blighted ovum and a live tubal ectopic pregnancy; Singapore Medical Journal; 2004; Vol. 45, Nº 6, pág 295298. [ Links ]
15. Dart G: Role of a pelvic ultrasonography in evaluation of symptomatic firsttrimester pregnancy; Ann Emerg Med; 1999; Vol. 33; pág 310315. [ Links ]
16. Jibodu O, Darne J: Case report : Spontaneous heterotopic pregnancy presenting with tubal rupture; Human Reproduction, UK; 1997; Vol 12, Nº 5; pág 10981099. [ Links ]
17. DeCherney A, Eichhorn J: Severe abdominal pain during early pregnancy in a woman with previous infertility; N Engl J Med 1996; Vol. 334, Nº4; pág 25560. [ Links ]
18. Kumar V, Cotran R, Robbins S: Patología Humana, 6ta Ed; México McGrawHill interamericana editores; 1997; Cap. 19; pág 672674. [ Links ]^rND^sLure^nM^rND^sMatorras^nR^rND^sMendoza^nR^rND^sRodríguez Escudero^nFJ^rND^sGoldman^nG^rND^sFisch^nB^rND^sOvadia^nJ^rND^sReece^nEA^rND^sPetrie^nRH^rND^sSirmans^nMF^rND^sRada Torres^nL^rND^sRivero Fraute^nA^rND^sBriones^nJ^rND^sFernández^nS^rND^sGarcía^nR^rND^sGallego^nJ^rND^sPrado^nJ^rND^sTrelles^nE^rND^sCarrera^nF^rND^sMerchan^nD^rND^sScheiber Michael^nD^rND^sLouisSylvestre^nC^rND^sMorice^nP^rND^sChapron^nC^rND^sDubuisson^nJ^rND^sPerucca^nE^rND^sVillagrán^nG^rND^sMartín^nR^rND^sAlvarez^nD^rND^sTeo^nL^rND^sLam^nS^rND^sDart^nG^rND^sJibodu^nO^rND^sDarne^nJ^rND^sDeCherney^nA^rND^sEichhorn^nJ^rND^1A01^nWalter^sAntezana^rND^1A02^nRené^sBurgos^rND^1A01^nJohnny^sCamacho^rND^1A03^nHarold^sMuñoz^rND^1A04^nCarlos Hugo^sDorado^rND^1A05^nLaura^sAraya^rND^1A01^nWalter^sAntezana^rND^1A02^nRené^sBurgos^rND^1A01^nJohnny^sCamacho^rND^1A03^nHarold^sMuñoz^rND^1A04^nCarlos Hugo^sDorado^rND^1A05^nLaura^sAraya^rND^1A01^nWalter^sAntezana^rND^1A02^nRené^sBurgos^rND^1A01^nJohnny^sCamacho^rND^1A03^nHarold^sMuñoz^rND^1A04^nCarlos Hugo^sDorado^rND^1A05^nLaura^sAraya
CASO CLÍNICO
Signos predictores y su correlación con la intubación
Esophagic perforation: Clinical case
Walter AntezanaI; René BurgosII; Johnny CamachoI; Harold MuñozIII; Carlos Hugo DoradoIV; Laura ArayaV
I Cirujano General
II Cirujano de Tórax
II Cirujano Cardiovascular
IV Residente de Cirugía General
V Interno de Cirugía General
Recibido: 02 04 08.
Aceptado: 27 04 08.
Resumen
La perforación esofágica es una patología que exige una elevada sospecha diagnóstica, por que el retraso en el tratamiento quirúrgico aumenta la morbimortalidad, con una mortalidad de 40 – 50 % si se realiza el tratamiento después de las 24 horas, la mediastinitis es el responsable de la gravedad de este cuadro.
Presentamos el caso de un paciente de sexo masculino de 47 años, que inicialmente fue manejado en otro centro con diagnósticos de Hemorragia digestiva alta sometido a un procedimiento endoscópico, con posterior complicación de su cuadro, transferido a nuestro centro con Diagnóstico de Insuficiencia cardiaca congestiva, taponamiento cardiaco, y derrame pleural derecho masivo, ingresa con dolor retroesternal, disnea a pequeños esfuerzos, hipotenso, ingurgitación yugular bilateral, Ecocardiografia informa: derrame pericárdico masivo, se realiza ventana pericárdica y pleurostomía, durante su internación evoluciona con débitos purulentos por la pleurostomía, completado los estudios se llega al diagnóstico de perforación esofágica, mediastinitis severa, es intervenido quirúrgicamente, en la cual se evidencia ruptura esofágica (90 % de la circunferencia) en el tercio distal y se realiza una anastomosis esófago gástrica con stapler circular, y rafia gástrica, paciente presenta luego una pequeña fuga a nivel de la rafia gástrica, es reintervenido para el cierre de la fístula, posterior a la cual el paciente evoluciona favorablemente y es dado de alta en buenas condiciones con alimentación vía oral.
Palabras claves: Perforación esofágica, Mediastinitis, instrumentación endoscópica.
Summary
The esophagic perforation is a pathology that demands a high diagnostic suspition because the delay in the surgical treatment increases the morbidmorthality with a rate of 4050% if the treatment is done after 24 hours, the mediasthinitis is the responsible of the severity of this case.
We present a case of a 47 year old male who initially was treated in another hospital with the diagnosis of upper digestive hemorrage submitted to endoscopic procedure with further complication of his case. He was transferred to our hospital with the diagnosis of congestive cardiac failure, heart tamponade and chest pain, dysnea, low blood pressure, bilateral yugular ingurgitation. Ecocardiography reports efussion pleural and pericardic masive. A pericardic window was done as well as a pleurostomy, the evolution shows debit purulento through the pleurostomy. Completed all the studies the final diagnosis was esophagic perforation (90% of the circumference) in the tercio distal. A gastricesophagus anasthomosis was done with a circular stappler, gastric suture, after the first surgery appears a dehiscence of the suture. He went through surgery again to close the dehiscence, after this procedure the evolution was satisfactory. He left the hospital in good conditions with oral feed.
Key words: Esophagic perforation, mediasthinitis, endoscopic equipment.
Introducción
El esófago puede lesionarse por cualquiera de los mecanismos que producen trauma, como herida penetrante con instrumento cortopunzante, arma de fuego, trauma cerrado, quemadura o por Iatrogenia.
A pesar de los avances que permiten un mejor diagnóstico y un tratamiento quirúrgico más oportuno y enérgico, la tasa de mortalidad no ha cambiado en los últimos años; permanece alrededor de 20%, debido en particular a las lesiones asociadas de órganos vecinos en el cuello, el tórax o el abdomen.1
El factor responsable de la extraordinaria gravedad que supone toda perforación esofágica es la mediastinitis o infección cervical subsiguiente, que conlleva considerando todos los tipos y causas, tiene una mortalidad del 1520 % en los casos tratados en las primeras 24 horas tras el inicio del cuadro y del 4050 % si se tratan después.1,2
La causa mas común es la perforación iatrogénica secundaría a la instrumentación diagnostica o terapéutica endoscópica del esófago. El riesgo de perforación en la endoscopia flexible diagnostica es baja pero aumenta considerablemente con el uso de procedimientos terapéuticos. La perforación espontánea representa la segunda causa mas frecuente y la mayoría de estas corresponden al Síndrome de Boerhaave.3
Las lesiones traumáticas penetrantes causadas por arma de fuego o cortopunzantes representan hasta el 20%.2
La ingestión de cuerpos extraños pueden causar lesiones perforantes en los sitios de estreches anatómica, necrosis por compresión o ser causadas por el cuerpo extraño en la instrumentación para su retiro.
La morbilidad asociada a esta patología esta representada por mediastinitis, neumonía, distress respiratorio y filtraciones persistentes y es de 40% aproximadamente.4 Lo más importante de considerar en la mortalidad es que esta determinada por el sitio de lesión, la demora en el diagnostico y un tratamiento efectivo. Las mayores tasas de mortalidad corresponden a la ruptura espontánea por la dificultad de la sospecha clínica. Las perforaciones tratadas posteriores a las primeras 24 horas duplican la mortalidad. La triada clásica de presentación es el dolor, fiebre y presencia de aire subcutáneo o en mediastino.
Los pacientes con perforaciones cervicales presentaran dolor cervical, disfagia, odinofagia y la presencia de aire subcutáneo; perforaciones torácicas dolor epigástrico, retroesternales o lateralizado al lado de la perforación, las complicaciones mas comunes serán derrame pleural, provocando disnea y empiema pleural.
La triada de Mackel para el diagnostico de rotura espontánea consiste en dolor torácico, vómitos y enfisema subcutáneo.
En las perforaciones abdominales el paciente referirá dolor epigástrico que se irradia al dorso y al hombro izquierdo. Lo más importante es plantearse la posibilidad de una perforación esofágica en forma temprana. Buscar datos que orienten como procedimientos endoscópicos previos o antecedentes de vómitos.
El estudio radiológico es la clave para el diagnostico. Una radiografía de tórax es imperativa para buscar datos de enfisema subcutáneo, neumomediastino o niveles hidroaéreos mediastínicos, también datos de ensanchamiento mediastínico, derrame pleural o neumotórax.
También se recomienda realizar estudio con bario diluido muy sensible para visualizar pequeñas fugas.7
La TAC puede ser útil y el diagnostico se realiza al evidenciar aire en le mediastino, abscesos adyacentes al esófago y el mediastino.
El tratamiento de las perforaciones esofágicas aún es controversial, básicamente porque no existen trabajos que definan una superioridad de un tratamiento sobre otro. Independiente de la modalidad del tratamiento, los objetivos son: prevenir y detener la filtración, eliminar y controlar la infección, mantener el estado nutricional del paciente y restaurar la integridad y continuidad del tracto digestivo.
PRESENTACIÓN DEL CASO
Paciente masculino de 47 años transferido de otro centro con diagnóstico de: Insuficiencia cardiaca congestiva, taponamiento cardiaco, Hemorragia digestiva alta, hepatopatía alcohólica y varices esofágicas. En dicho Centro se realiza Endoscopia Alta que reporta: Varices esofágicas grado III con sangrado activo, se realiza hemostasia endoscópica (infiltración con alcohol absoluto 15 ml hasta cohibir sangrado) y Ecografía Abdominal: Esteatosis hepática grado I.
Ingresa por el servicio de Emergencia del Hospital Viedma, con cuadro clínico de 8 días de evolución caracterizado por presentar dolor retroesternal tipo opresivo y en hemitórax derecho, acompañado de disnea a pequeños esfuerzos. Tiene antecedente de bebedor consuetudinario +/5 años. Al Examen físico: Paciente en mal estado general con ciente, disneico, muy quejumbroso, hipotenso.
Mucosas: Húmedas y pálidas.
Cuello: Ingurgitación yugular bilateral,
Tórax: Disminución de la expansibilidad y elasticidad torácica, ruidos cardiacos hipofonéticos sin ruidos sobre agregados, murmullo vesicular abolido en ambas bases, matidez en tercio inferior de ambos campos. Resto del examen físico sin alteraciones.
Se realizan exámenes complementarios: Hb. 11.5gr%, Hto. 35%, Leucocitos 15.100/mm3 Cayados 6%, Segmentados 83%. Albúmina 2,2 mg/%.
Rx Tórax: Derrame pleural derecho masivo, mediastino ensanchado, cardiomegalia Grado III.
Ecocardiografía doppler color: Derrame pericárdico importante y taponamiento cardiaco.
ECG: Datos de taponamiento cardiaco.
Se realiza Ventana pericárdica de emergencia mas biopsia de pericardio hallándose pericardio engrosado +/5 mm y derrame pericárdico seropurulento +/500 ml.
Informe anatomopatológico de pericardio: pericarditis fibrinosa en organización.
Cultivo de líquido pericárdico: crecimiento de Streptococcus pyogenes sensible a Ciprofloxacina, Penicilina G y Vancomicina
Drenaje pleural: 1150 ml liquido, amarillo turbio., al cuarto día drenaje de liquido purulento 600 ml.
Paciente evoluciona con débito alto por la pleurostomía, de características purulentas, se realiza TAC de tórax que informa: Pericardio engrosado, Neumopericardio importante, derrame pleural bilateral, mayor en hemitórax derecho.
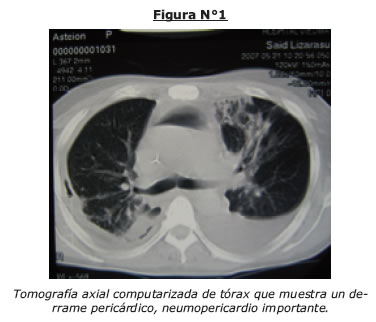
Ecocardiografía dopler: Derrame pericárdico leve, por lo que se decide retirar el drenaje pericárdico.
Ecografía abdominal: hepatopatía moderada homogénea, esteatosis hepática leve, contenido pleural derecho aparentando exudado, ascitis mínima y meteorismo abundante.
Paciente evoluciona desfavorablemente, disneico, taquicárdico, febril con debito elevado a través de la pleurostomía, por el antecedente de endoscopia previo a su internación en la que se infiltro alcohol absoluto para hemostasia y el debito elevado por la pleurostomía se decide administrar azul de metileno por vía oral, observándose salida del mismo por el drenaje pleural y por la herida de la ventana pericárdica, con lo cual se confirma el diagnostico de perforación esofágica, paciente ingresa a quirófano con diagnostico de perforación esofágica, fístula esófagopleuropericárdica, mediastinitis severa, se realiza toracotomía posterolateral derecha, resección segmentaria de esófago distal (+/5 cm) esofagogastroanastomosis término terminal con stapler circular, rafia gástrica, lavado y drenaje de cavidad pleural. Hallazgos: Sección del 90% de la circunferencia del esófago distal, con áreas de necrosis, tejido inflamatorio paraesofágico, contenido purulento +/100 ml en cavidad pleural con múltiples adherencias y placas de fibrina diseminado en hemitórax derecho.
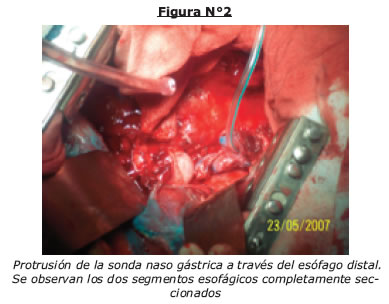
Informe de examen anatomopatológico de residuo necrótico de tercio distal de esófago: Esofagitis crónica y aguda ulcerada activa.
Paciente es manejado en Terapia intensiva con nutrición parenteral al 7mo día post operatorio se realiza esofagograma con bario, en la cual se observa fuga de contraste a nivel de la anastomosis, por lo cual se decide reintervención, se realiza laparotomía exploradora, biopsia hepática, gastrostomía, yeyunostomía. Hallazgos. No se observan alteraciones. Toracotomía posterolateral derecha en la cual se observa dehiscencia puntiforme a nivel de la rafia gástrica, escaso liquido pleural (30 ml.) que corresponde a bario administrado previamente. Se realiza de rafia de la dehiscencia, lavado exhaustivo de cavidad pleural.
Informe de examen Anatomopatológico de Biopsia hepática: Hepatitis crónica de interfase.
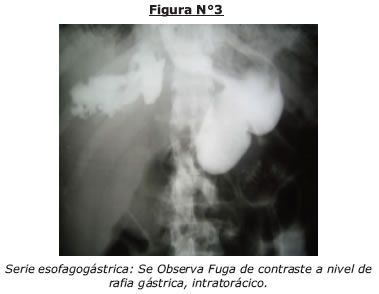
Paciente evoluciona tórpidamente, febril, taquicárdico, drenaje toráxico con debito serohemático. Al examen físico se auscultan crépitos en ambos pulmones, corazón con ritmo regular, ruidos normofonéticos, y frote pericárdico. Se realiza Ecocardiografía de control que informa: derrame pericárdico moderado, de características heterogéneas, por lo que se decide nueva ventana pericárdica, los hallazgos fueron: abundante líquido purulento, se realiza lavado exhaustivo de cavidad pericárdica.
Paciente evoluciona favorablemente afebril, con alimentación a través de la yeyunostomía, lavados pericárdicos a través del drenaje en mediastino. Se realiza esofagograma de control al 8vo día luego de la rafia de dehiscencia, en la que se observa continuidad del transito intestinal, no se observan fugas, paciente evoluciona favorablemente y es dado de alta, en buenas condiciones, con alimentación oral, luego de 61 días de internación.
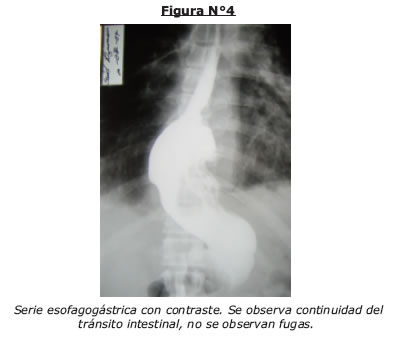
Discusión
En una revisión de 450 pacientes reportados por G. Jones y cols., presentan una tasa de mortalidad asociada a lesión iatrogénica e instrumental de 19% y; para perforación espontánea de 39%.6
Un reconocimiento precoz e inicio temprano de la terapia de las perforaciones esofágicas ha sido considerado desde mucho tiempo atrás como esencial en el logro de mejores resultados. Un intervalo de más de 24 horas entre el trauma y el inicio del tratamiento se asocia con mayores tasas de morbilidad y mortalidad. Para MR Bladeregroen y colaboradores, la sobrevida disminuye de 86 a 67% cuando el tratamiento se inicia luego de 24 horas o más luego del trauma. (Asimismo L. Reeder y cols. describen una mortalidad de 9% para tratamiento en las primeras 24 horas; en tanto que para tratamientos iniciados el segundo día del trauma fue de 29%.4
En la revisión del grupo de G. Jones se demuestra una mortalidad para la sutura primaria de 15%; drenaje, 34%; resección, 29%; exclusión y derivación, 39%; y de 22% para tratamiento no quirúrgico. Hay varias series que apuntan a que la menor mortalidad se obtiene cuando se realiza sutura y refuerzo de la misma con algún tejido, o reparación primaria con un colgajo tisular. L. Kotsis y cols., no reportan mortalidad en ninguno de sus pacientes con perforaciones de esófago reparadas y reforzadas con colgajos de tejidos autógenos.6
El tratamiento ideal de cualquier perforación esofágica es la reparación primaria, particularmente cuando se diagnostica en las primeras 24 horas que siguen al trauma; cuando el diagnóstico se hace después de 48 a 72 horas, los tejidos están friables debido a la inflamación, la infección y la necrosis, y por lo tanto no son adecuados para soportar alguna sutura. En estos casos, una opción de manejo podría ser el tubo en T diseñado por Abbott y cols. el cual se inserta a través del defecto de la pared esofágica para convertir la lesión en una fístula controlada. Estos autores también recomiendan el tubo en T, como manejo primario de perforaciones esofágicas en pacientes desnutridos, alcohólicos o con obstrucción distal a la perforación.3,4
Hay diferentes reportes en la literatura, sobre el manejo con tubo en T, de perforaciones esofágicas, de diversa etiología y de diagnóstico tardío. Dichos reportes, describen series pequeñas de casos, con tasas de éxito entre 60% y 100%.
En resumen los pacientes con lesiones de esófago presentan una alta morbimortalidad, la intervención quirúrgica temprana tiene un papel determinante en los resultados, lo cual implica un trabajo diagnóstico oportuno o acelerado cuando se tiene la sospecha clínica de lesión de esófago.
Bibliografía
1.Lloyd M. Nyhus, Robert J. Baker, Josef E. Fischer. Perforación esofágica, El Dominio de la cirugía. Editorial Panamericana 3ra edición, 1999, pags 884 – 889.
2.Santiago G. Perera Hugo A. García, traumatismos del esofógo y estómago, Cirugía de Urgencia, Editorial Panamericana 2da edición, 2006. Pags
263 – 272.
3.V. Munítiz Ruiz, L. Martínez de Haro, a, Ortiz Escandell. Perforación esofágica. Cirugía AEC, Editorial Panamericana, 2005. Pags 192196. [ Links ]
4.Bastos RB, Graeber GM. Esophageal Injuries and trauma. Chest 1997; 7:357371. [ Links ]
5.Rohman M, Ivatury RR. Esophagus. En: Ivatury RR, Cayten CG. The textbook of penetrating trauma. Media (USA): Williams & Wilkins; 1996:
55563.
6.Willian G, Jones II MD, Robert J, Ginsberg MD. Esophageal Perforation: A continuing challenger. Ann Thorac Surg 1992; 53: 534543. [ Links ]
7.Octavio Noriega Maldonado, Lorenzo Guevara Torrez, Jaime Arístides. Perforación esofágica. Cirugía y Cirujanos 2005, 73: 431435. [ Links ]
8.Blom D, Peters J. Esophageal perforation. In: Cameron JL, ed. Current Surgical Therapy. St Louis, MO: Mosby, 2001: 712. [ Links ]