Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Gaceta Médica Boliviana
versión impresa ISSN 1012-2966versión On-line ISSN 2227-3662
Gac Med Bol v.30 n.2 Cochabamba 2007
TRABAJO ORIGINAL
SINDROME METABOLICO EN DOS CONSULTORIOS DE MEDICINA FAMILIAR, POLICLINICO 32, CAJA NACIONAL DE SALUD, COCHABAMBA
* Héctor Guzmán Duchén, * José A. Grágeda Ricaldi
* Médico Familiar Pol. 32 CNS Cochabamba
RESUMEN
El síndrome metabólico está asociado con obesidad, hipertensión arterial, diabetes mellitus y alteraciones del perfil lipídico. Tiene como base fisiopatológica la resistencia a la insulina, involucrada en estas comorbilidades, por varias vías metabólicas; esta alteración se expresa por rasgos genéticos y, cada vez más, factores ambientales. El Adult Treatment Panel (ATP III) del National Cholesterol Education Program ha definido los criterios diagnósticos, de fácil aplicación, que asociados a marcadores de resistencia a la insulina, constituyen una herramienta eficaz para el tamizaje de portadores de este síndrome. Su manejo es multifactorial, con base en la modificación del estilo de vida que implica cambios en los hábitos alimentarios, supresión de tóxicos, actividad física regular y fármacos para las comorbilidades. En dos consultorios de Medicina Familiar del Policlínico 32 de la Caja Nacional de Salud Cochabamba, se realizó el tamizaje de portadores de síndrome metabólico entre Junio de 2006 y agosto de 2007; corresponden al síndrome 174 pacientes, con franco predominio de mujeres y de grupos mayores a los 45 años; en cada paciente se registró peso, presión arterial, circunferencia de la cintura; en laboratorio se solicitó glicemia, perfil lipídico, insulina basal, microalbuminuria y PCR. A cada paciente se indicó dieta pobre en calorías, se recomendó caminata de 30 minutos 3 veces a la semana; en diabetes se recetó metformina y en hipertensión arterial, enalapril, además de estatinas o gemfibrozilo en dislipidemias.
La comorbilidad más frecuentemente encontrada es la obesidad, seguida de hiperinsulinismo y descenso del colesterol HDL. Los antecedentes personales se relacionan con sedentarismo y los familiares con obesidad visceroportal; mientras que en laboratorio el hallazgo mas frecuente es el hiperinsulinismo, seguido de cHDL bajo. El riesgo cardiovascular según el escore de Framingham, está presente en casi todos los casos estudiados, lo que justifica el tamizaje y manejo integral del síndrome. Los resultados al año del manejo integral muestran una reducción de peso, la insulinemia y de las cifras de presión sistólica estadísticamente significativos.
El primer nivel de atención en salud se constituye en una oportunidad excelente para el manejo integral de pacientes con síndrome metabólico, haciendo énfasis en la modificación del estilo de vida como base.
Palabras clave: resistencia a la insulina, diabetes, hipertensión triglicéridos, colesterol HDL, estilo de vida, riesgo cardiovascular.
ABSTRACT
The metabolic syndrome is associate with obesity, arterial hypertension, diabetes mellitus and alterations of the lipidie profile. It has as the resistance to the involved insulin bases fisiopatologhy on these comorbidities by several metabolic routes; this alteration is expressed by genetic characteristics and, more and more, environmental factors. The Adult Treatment Panel (ATP III) of the National Cholesterol Education Program has defined the criteria diagnoses, of easy application, that associated to markers of resistance to the insulin, constitute an effective tool for the tamizaje of carríers of this syndrome. Its handling is multifactorial, with base in the modification of the life style that implies changes in the nourishing habits, toxic suppression, regular physical activity and drugs for the comorbidities. In two Familiar Medicine doctor's offices of Policlinico 32 of the National Box of Cochabamba Health, the tamizaje of carríers of metabolic syndrome between June of 2006 and August of 2007 was made; 174 patients correspond to the syndrome, with frank predominance of women and greater groups to the 45 years; in each patient weight was registered, arterial pressure, circumference of the waist; in laboratory glicemia was dosed, lipidic profile, basal insulin, microalbuminury and PCR. To each patient poor diet in calones was indicated, recommended long walk of 30 minutes 3 times to the week; in diabetes it was prescribed metformina and in arterial, enalapril hypertension, in addition to estatinas or gemfibrozilo in dislipidemias.
More most frequently found comorbidity is the obesity, followed of hiperinsulinism and reduction of cholesterol HDL. The personal antecedents are related to sedentarism and the relatives with visceroportal obesity; whereas in laboratory the finding but frequents is the hiperínsulinismo, followed of cHDL low. The cardiovascular risk according to lists of Framingham, is present in almost all the studied cases, which justifies the tamizaje and integral handling of the syndrome. The results to the year of the integral handling show a reduction of weight, that statistically is significant, with remarkable reductions of insulinemia. The first level of attention in health is constituted in an excellent opportunity for the integral handling of patients with metabolic syndrome, making emphasis in the modification of the life style as it bases.
Key words: resistance to the insulin, diabetes, hyper-tension trigliceridos, cholesterol HDL, style of life, cardiovascular risk.
INTRODUCCION
El síndrome metabólico, es una asociación de problemas de salud, que pueden aparecer de forma simultánea o secuencial en un mismo individuo; está causado por la combinación de factores genéticos y ambientales, asociados al estilo de vida, especialmente la sobrealimentación y la ausencia de actividad física.1
Ha sido descrito inicialmente por G. Reaven en 1988, como Síndrome X que incluía intolerancia a la glucosa, hiperinsulinemia, hipertensión arterial y un perfil lipídico alterado; posteriormente se agregaron otras alteraciones como obesidad abdominal, presencia de lipoproteínas de baja densidad, uricemia y otras2; también se realizaron contribuciones para definir de manera más apropiada esta dismetabolia en la búsqueda de criterios diagnósticos que permitan su utilización a nivel clínico para abarcar grandes grupos de población, porque hay consenso sobre su elevada incidencia en todas la poblaciones y los efectos que tiene sobre la salud.
El síndrome, que sin duda es metabólico porque interactúan varios aspectos del metabolismo, tiene su base fisiopatológica en la resistencia a la insulina que se define como la disminución funcional de la insulina para mantener la homeostasis de la glucosa.3 Normalmente, una sola molécula de insulina es capaz de modificar la estructura dimérica de su receptor y activar la tirosinaquinasa intrínseca; el defecto en la insulinorresistencia consiste en la fosforilación de los receptores de serina y treonina del receptor de insulina en vez de la fosforilación de los residuos de tirosina y en otras anomalías que causan reducción de traslocación de Glut-4, a la membrana plasmática 1,4 Esta alteración, como rasgo genético, se expresa fundamentalmente en el músculo esquelético y en el tejido adiposo; esto se pone de manifiesto por la disminución del depósito de glucosa mediado por insulina en el músculo, y por la exagerada lipólisis del tejido adiposo, que se expresa con un exceso de ácidos grasos libres circulantes.5
En el tejido adiposo, la insulina inhibe la lipólisis o degradación de trigliceridos en ácidos grasos libres y glicerol, al inhibir la actividad de la enzima lipasa hormonosensible, inhibiendo la secreción de VLDL y Apo B, promoviendo la degradación intracelular de esta última;6-8 en la resistencia a la insulina, el tejido adiposo presenta un aumento de la hidrólisis intracelular de trigliceridos, con la subsecuente liberación de ácidos grasos libres a la circulación, incrementando su flujo al hígado que, por efecto del hiperinsulinismo compensador, cambia su comportamiento, generando respuestas suprafisiológicas. En condiciones normales, el hígado toma los ácidos grasos libres circulantes procedentes de la lipólisis del tejido adiposo, los convierte en triglicéridos, los "empaqueta" y los envía a la circulación general en forma de VLDL llenos de triglicéridos y colesterol; cuando aumenta la oferta de ácidos grasos libres al hígado, éste incrementa el ensamblaje y secreción de VLDL, Apo B y de ésteres de colesterol que ingresan a la circulación general bajo la forma de partículas de VLDL, muy ricas en triglicéridos,5 lo que induce un incremento en el intercambio de triglicéridos y esteres de colesterol entre las VDL y las HDL2 mediado por la proteína transportadora de esteres de colesterol, con actividad aumentada en el síndrome metabólico.
Como resultado, tenemos VLDL ricos en esteres de colesterol, que son altamente aterogénicos y HDL2 ricos en triglicéridos, que son un sustrato para la lipasa hepática, incrementada en el síndrome metabólico, que produce la hidrólisis de los triglicéridos y fosfolípidos de HDL2, formándose partículas de HDL mas pequeñas y densas (HDL3) que son depuradas de la circulación por vía renal, junto a Apo A I, principal apoproteína de HDL, que es pequeña y puede ser filtrada por el riñon y degradada por las células tubulares; de este modo se reduce la disponibilidad de HDL para el transporte en reversa del colesterol. Las LDL siguen el mismo proceso, pero no se depuran por el riñon y permanecen en la circulación; por ser pequeñas y densas tienen potencial aterogénico, además de una baja afinidad por el receptor de LDL de los hepatocitos; son removidas de la circulación por los receptores scavenger presentes en la superficie de los macrófagos residentes en la íntima arterial favoreciéndose así la formación de células espumosas.6,8 Se destaca así el fuerte impacto que tiene el nivel de triglicéridos en la cantidad y calidad de la partícula de HDL y de LDL; pero es cierto también que el metabolismo de las lipoproteínas tiene otras regulaciones, ligadas a la genética y a la composición de la dieta.
La glucemia alterada en ayunas es otro componente del síndrome metabólico. Como consecuencia de la resistencia a la insulina, hay hiperinsulinismo compatible con una glicemia normal; cuando se torna insuficiente, se desarrolla intolerancia a la glucosa o diabetes tipo 2.6 Los nuevos valores de corte establecidos por la American Diabetes Association consideran glucemia alterada en ayunas a valores por encima de 100 y hasta 126 mg/dL. Individuos con estos valores deben ser considerados prediabéticos.9
La hipertensión arterial, que constituye por sí misma un importante factor de riesgo para enfermedad cardiovascular, se correlaciona moderadamente con la insulinorresistencia ya que no más del 50% de los hipertensos esenciales presentan esta anomalía; éstos incrementan en gran medida su riesgo de eventos cardiovasculares mayores. El grupo de investigadores que evaluó los resultados de la aplicación de los criterios ATP III consideró a la hipertensión arterial fuertemente ligada a la obesidad y presente con bastante frecuencia en individuos con resistencia a la insulina, pero la catalogó como el menos "metabólico" de los criterios diagnósticos del síndrome metabólico. Hay que tener en cuenta que el tejido adiposo viscero-portal libera angiotensinógeno, precursor de la angiotensina; por otro lado, la hiperinsulinemia produce aumento de la reabsorción tubular de sodio y agua aumentando el gasto cardiaco y vasoconstricción mediados por el sistema simpático que ocurre por hiperactividad del eje hipotálamo-hipofisario.1
No cabe duda que la hipertensión arterial esencial es un desorden complejo y multifactorial que puede aparecer en muchas circunstancias de manera totalmente independiente de la resistencia a la insulina.
La obesidad, de predominio visceroportal, es componente esencial del síndrome metabólico; en algunos estudios se considera como el criterio fundamental para su diagnóstico.9 Es una condición en la que una serie de sustancias tienen alterada su regulación; así, adipocitoquinas como el factor de necrosis tumoral y la leptina liberados por los adipocitos, fosforilan la serina del sustrato 1 receptor de insulina, con lo cual se bloquea la señal de transmisión de la insulina a la célula; otras moléculas son interleucina-6, el factor inhibidor de la activación del plasminógeno y la proteína C reactiva que se manifiestan con un estado proinflamatorio y tendencia a la trombosis que podrían ser responsables del incremento de problemas cardiovasculares y sobre todo enfermedad coronaria; paralelamente, disminuye la producción de adiponectina, una proteína que tiene función antiinflamatoria.10,11
Por otra parte, la resistencia a la insulina se asocia a disfunción endotelial y microalbuminuria, marcador renal de daño endotelial y ateroesclerosis temprana, que deben considerarse en el contexto del síndrome metabólico; estas alteraciones frecuentemente se asocian a fenómenos trombóticos.20
En resumen, la resistencia a la insulina y el hiperinsulinismo son claves para los componentes individuales del síndrome metabólico y en el caso de la diabetes tipo 2, a menudo preceden a los hallazgos clínicos de la enfermedad en 5-6 años; entonces, resulta de gran utilidad la identificación temprana de sujetos con riesgo
En cuanto a la prevalencia del síndrome metabólico, en Estados Unidos alcanza 6.7% entre 20 a 43 años y sube a 43.5% en los mayores de 60 años; no se han reportado diferencias por sexo; llega al 80% en diabéticos y a 40% en pacientes con intolerancia a la glucosa.12 Los expertos del ATP III consideran a la epidemia de obesidad como responsable principal del aumento de la prevalencia del síndrome metabólico.5 En Chile la prevalencia aumenta de manera progresiva con la edad; mientras que en menores de 25 años es de 5%, a los 65 años, sube a 48%, lo que podría estar relacionado al incremento de la obesidad 9
En nuestro medio no contamos con estudios que muestren la prevalencia del síndrome metabólico; sin embargo, tomando en cuenta la consideración del ATP III sobre obesidad, en un estudio realizado por nosotros en la Caja Nacional de Salud, Regional Cochabamba, la prevalencia de obesidad estaba alrededor de 30% en mayores de 59 años, con un franco predominio del sexo femenino, por lo que inferimos que una cantidad similar puede corresponder al síndrome metabólico 13.
Como una herramienta eficaz para el diagnóstico de síndrome metabólico, el Adult Treatment Panel (ATP III) del National Cholesterol Education Program, le entregó al clínico una definición práctica que resulta de muy fácil aplicación tanto en estudios epidemiológicos como en la práctica clínica diaria; toma en cuenta los siguientes criterios (se requiere como mínimo 3 criterios para llegar al diagnóstico de síndrome metabólico)14.
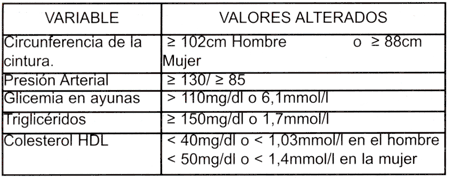
El diagnóstico surge por simple suma de criterios adjudicando el mismo valor a cualquiera de ellos. Este esquema no contempla una medida de la insulinorresistencia, por lo que parece necesario incorporar algún marcador, para que el síndrome metabólico no sea una simple adición de elementos y éstos tengan un nexo fisiopatológico común y asi considerarse una verdadera entidad clínico-semiológica.5 La utilidad de disponer de una técnica útil para evaluar cuantitativamente la resistencia a la insulina es importante para estudios epidemiológicos y para la práctica clínica, pues permite determinar la efectividad de las terapias no farmacológicas y más aún cuando se plantea el uso de fármacos insulino-sensibilizadores cuya efectividad debe demostrarse para justificar su indicación;15 el modelo matemático HOMA (Homeostasis Model Assessment), permite calcular la resistencia a la insulina y tiene la ventaja de su simplicidad y bajo costo.16 Con el mismo razonamiento debería agregarse marcadores de inflamación y trombosis
Cada vez más se toma en cuenta los factores de riesgo en relación con las diferentes patologías; la construcción de modelos de riesgo de aparición de un suceso es de gran importancia en medicina, tanto para intentar conocer las variables que influyen en que se presente ese suceso, como para analizar el mecanismo que lo produce y poder predecir su aparición. En el primer caso, nos permitirá establecer medidas preventivas o terapéuticas; y en el segundo, mediante el modelo podemos efectuar cálculos relacionados con la aparición del suceso, por ejemplo para determinar las necesidades de recursos. Los modelos biológicos son en su gran mayoría, modelos probabilísticos sujetos a incertidumbre, que además se tratan de simplificaciones de la realidad y que efectúan cálculos generales para valores promedio,17 pero colaboran bastante en la planificación de las acciones de salud tanto a nivel colectivo como individual. La enfermedad cardiovascular es una de las principales causas de morbimortalidad en todo el mundo. Por otra parte, la resistencia a la insulina es importante en la patogénesis de la enfermedad coronaria por estar vinculada al desarrollo de disfunción endotelial y diabetes.18 En nuestra región la primera causa de muerte son las enfermedades cardiovasculares.19 El síndrome metabólico tiene importancia dentro de los factores de riesgo cardiovascular ya que se relaciona con un aumento de riesgo de diabetes, enfermedad coronaria y enfermedad cerebrovascular, con disminución en la supervivencia y en particular por el incremento unas 5 veces en la mortalidad cardiovascular. Todavía hay discrepancia en la utilidad de considerar dentro de las ecuaciones de riesgo los factores del síndrome metabólico por sí solos o como un bloque 9 Por otra parte, la literatura apoya el concepto que el síndrome metabólico tiene importancia como factor de riesgo cardiovascular, con mayor impacto en el sexo femenino. Las anomalías metabólicas presentes en los pacientes con obesidad visceral (hiperinsulinemia, hiperapolipoproteinemia B y aumento de LDL pequeñas y densas) se asocian con un incremento 20 veces en el riesgo de enfermedad coronaria. Por lo anotado, será importante dentro de la evaluación inicial del portador de síndrome metabólico realizar un cálculo sobre su riesgo cardiovascular.
El primer paso del plan terapéutico en el síndrome metabólico, es la modificación del estilo de vida. La valoración inicial nos permitirá averiguar la presencia de daño vascular, evaluar el riesgo cardiovascular y establecer los objetivos terapéuticos basados en tres pilares: plan alimentario, actividad física y fármacos
Cuando se decide sobre la alimentación debemos tomar en cuenta las costumbres, edad y el acceso a los alimentos de los distintos pacientes, por lo tanto, el plan alimentario en todos los casos es personalizado. Las funciones de un alimento dependen no solo del tipo y cantidad de sus micronutrientes sino también de la compleja combinación de todos sus componentes, de su procesamiento y de su interacción con el resto de los alimentos que se ingiere en una comida mixta. La respuesta glucémica a un alimento es una medida de su capacidad de elevar la concentración de glucosa en sangre, asociada a la respuesta insulínica que despierta,18 este dato no se debe descuidar. El porcentaje de nutrientes tiene las siguientes proporciones: 55% de hidratos de carbono (10-15% simples), 30% de grasas (menos de 7% saturadas) y 15% de proteínas 9
Las grasas representan un 30% de las calorías totales; las saturadas actúan reduciendo el número de receptores celulares para LDL y aumentando la síntesis intracelular de colesterol; están presentes en la leche, aceite de coco, cacao, carne vacuna, de cordero, cerdo y piel de pollo. Los ácidos grasos monoinsaturados disminuyen LDL sin afectar a HDL, están presentes en los aceites de oliva y soya, las frutas secas, palta, aceituna. Los ácidos grasos poliinsaturados, son esenciales y se dividen en dos grupos: Omega 6 que comprende a los ácidos linoleico y araquidónico, presentes en semillas, granos y sus derivados, especialmente los aceites vegetales. Los Omega 3 son el ácido linolénico, de origen vegetal, presente en soya, frutas secas y jugos de fruta; de origen animal, en lácteos y huevo. Los ácidos eicosapentaenoico y docosahexanoico, procedentes de pescados y mariscos, previenen el desarrollo de resistencia a la insulina en músculo, reducen la lipemia postpandrial, disminuyen los triglicéridos y la agregación plaquetaria (los pescados de río no aportan los ácidos Omega 3)
En el plan alimentario se incluye la fibra dietética formada por el conjunto de polisacáridos (excepto el almidón) vegetales resistentes a la degradación por las enzimas digestivas humanas; pueden ser solubles, como los de la manzana, cítricos, pera, legumbres (garbanzos, poroto, soya, lentejas), zanahoria, arvejas, calabazas, repollo. La fibra insoluble está en el trigo, centeno, manzana, pera, durazno, ciruela, arvejas, habas, poroto, brócoli, tomate, rábano 8
El alcohol, altera la estructura de las mitocondrias con la consiguiente disminución de la oxidación de ácidos grasos, aumentando la movilización de la grasa periférica, con mayor aporte de ácidos grasos al hígado y por tanto, aumento de la síntesis de VLDL; además, disminuye la actividad de LPL plasmática. El consumo de 30 g de etanol al día eleva HDL, disminuye la agregación plaquetaria y la extensión de la oclusión coronaria,18 pero también puede aumentar los TG (acción nociva); este efecto bifásico depende de la cantidad.
Finalmente, ya esta abundantemente demostrado el efecto deletéreo que tiene el tabaco en distintas patologías, con particular impacto en las de origen cardiovascular, por lo tanto, se debe evitar su consumo, cuando se plantea una modificación del estilo de vida en el manejo del síndrome metabólico.
En cuanto a la actividad física, ésta reduce la resistencia a la insulina, los niveles de insulinemia y controla los factores de riesgo cardiovascular. El ejercicio debe ser aeróbico adaptado a la edad del individuo para mantener las pulsaciones entre 60-85% de su frecuencia cardíaca máxima (220-edad), tres veces por semana por 30 minutos; para lograr beneficios debería generar al menos gasto energético adicional diario de 200 calorías. Se recomienda caminata, trote, natación ciclismo, maratón, baile. El ejercicio anaeróbico es de alta potencia, con esfuerzos intensos de corta duración, como levantar pesas. El ejercicio combinado se pone en práctica en el tenis, volibol, beisbol. En todo caso, se recomienda la actividad física de comienzo lento, paulatino y gradual
El uso de fármacos solo complementa el estilo de vida saludable. Si el síndrome metabólico cursa con diabetes se comienza con monoterapia oral y luego, si necesario, combinada; en el paciente que además es obeso, se inicia con metformina que mejora la sensibilidad a la insulina; las glitazonas (rosiglitazona y proglitazona) disminuyen la resistencia a la insulina a nivel periférico, mejoran la glicemia y los lípidos sin inducir hipoglicemias y reducen ligeramente la presión arterial por ello son agentes muy promisorios en el síndrome metabólico10
En caso de dislipidemia, las drogas de elección son las estatinas que disminuyen LDL y triglicéridos y aumentan HDL; en pacientes con elevado riesgo cardiovascular se agrega ezetimibe que impide la absorción intestinal de colesterol; si los triglicéridos están por encima de 400 mg/dL, se usan fibratos.
En hipertensión y síndrome metabólico la prescripción de sodio, no es un objetivo a cumplir, sino un tope de manejo, varía de 1-5 g de cloruro de sodio por día según el grado de hipertensión. Los IECA y ARA II son las drogas de elección, al producir vasodilatación y disminuir los niveles de noradrenalina circulante (efecto simpaticolítico) lo que origina un aumento de sensibilidad a la insulina y disminución en los niveles de insulina circulante
En obesidad con IMC superior a 30, se puede prescribir acarbosa, orlistat o sibutramina y, en la mórbida, cirugía bariátrica
También se considera el uso de antiagregantes plaquetarios que reducen las complicaciones de la enfermedad ateroesclerótica, sobre todo en prevención secundaria; se indica asa 75-325 mg/día; en caso de alergia o intolerancia, clopidogrel 75 mg/día 1
Este trabajo pretende contribuir al conocimiento del síndrome metabólico en nuestra región y del fuerte impacto que tiene sobre la demanda de servicios de salud, sus patologías asociadas, como también, el daño que infiere a la calidad de vida de la población. El primer nivel de atención en salud, se convierte en una oportunidad incomparable para detectar los pacientes portadores de esta patología, por la sencillez de sus criterios diagnósticos.
MATERIALES Y METODOS
El trabajo se realizó en los consultorios 10 y 18 del Policlínico 32 de la Caja Nacional de Salud de la ciudad de Cochabamba, con una población adscrita de 5889 y 7343 personas respectivamente. Los pacientes seleccionados en la consulta rutinaria de medicina familiar, cumplen al menos tres criterios del ATP III para el diagnóstico de síndrome metabolico, o dos de ellos más hiperinsulinemia.
El estudio se realizó entre Junio de 2006 y Agosto de 2007. En cada caso se registraron hábitos relacionados con estilo de vida: dieta, actividad física, ocupación y consumo de tóxicos como alcohol y tabaco; morbilidades como diabetes, hipertensión arterial dislipidemia y obesidad; se indagó sobre tratamiento farmacológico, si correspondía, registrando dosis y tiempo de consumo; se recogieron antecedentes familiares acerca de mortalidad y morbilidad cardiovascular, diabetes y obesidad. El examen físico contempla peso y talla para obtener el IMC; se tomó la circunferencia de la cintura en cm a nivel del ombligo en la línea media entre el reborde costal y las crestas ilíacas; se registró la presión arterial; en laboratorio, se solicitó a cada paciente glicemia y perfil lipídico, considerando valores fuera de rango los citados en los criterios del ATP III. Además, se dosificó insulina basal, microalbuminuria y PCR. Para el cálculo de índice de resistencia a la insulina se usó el modelo matemático HOMA, tomando en cuenta la glicemia basal mediante método enzimático colorimétrico y la insulina plasmática por el método ELISA, tomando como límite máximo 9 μUI/L; para el cálculo, se utilizó la fórmula publicada por Mathews,15 considerando como corte un índice ≥ a 2.12 como indicador de resistencia a la insulina.
HOMAIR= insulina μUI/mL x glucosa mg/dL/405
Para el cálculo del riesgo cardiovascular, se utilizó los criterios del Escore de Framingham que toma en cuenta sexo, edad, cifras de colesterol total, cHDL y de presión arterial sistólica, además del hábito tabáquico, determinándose para cada caso, el porcentaje de riesgo cardiovascular a 10 años.(14) Cada paciente recibió indicaciones de dieta pobre en calorías, se retiraron tóxicos, si procedía; se indicó caminata de 30 minutos 3 veces por semana; en diabéticos se prescribió metformina, o ésta reemplazó a las sulfonilureas. En hipertensión se recetó enalapril y en dislipidemia, atorvastatina; en casos de hipertrigliceridemia por encima de 400 mg/dL, gemfibrozilo. Se realizó controles trimestrales de peso, presión arterial, circunferencia abdominal y, los de laboratorio, al cumplir un año del diagnóstico.
Los resultados se procesaron en tablas y gráficos de distribución y se sometieron a un análisis estadístico utilizando el programa EZAnalyze.
RESULTADOS
Los pacientes con diagnóstico de síndrome metabolico son 174. Analizando la edad y sexo, (tabla 1) encontramos que la mayor cantidad corresponde a mujeres, porque son las que mas demandan consulta por ellas o sus familiares; mas del 82% de los casos corresponde a personas por encima de los 45 años, lo que coincide con la literatura revisada que señala un incremento de la incidencia paralelo al aumento de edad; llama la atención que 42.5% de nuestros pacientes es menor de 54 años, se hallan entonces en edad económicamente activa.
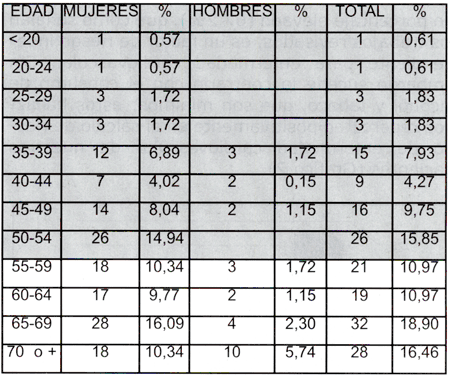
Tabla 1: Distribución segun sexo y edad de pacientes con diagnóstico de Sindrome Metabólico
En cuanto a los criterios utilizados para el diagnóstico, vemos que 70 casos (40.2%) de nuestros pacientes, presentaban 3 de estos criterios; 63 (36.2%), 4; 35 pacientes (20.1%), con 5 criterios diagnósticos y finalmente 4 casos (2.3%) con 6 criterios. De éstos, la comorbilidad mas frecuentemente encontrada es la obesidad visceroportal, 165 casos (94.8%), seguida por alteraciones del cHDL y la hiperinsulinemia en porcentajes similares, como se observa en el grafico 1, datos que coinciden con los de la literatura revisada; destaca el bajo porcentaje (36.2%) de hipertrigliceridemia, alteración metabólica importante del síndrome, incluso superado por pacientes hipertensos, que es considerado el menos metabolico de los criterios diagnósticos (Gráfico 1). Resaltamos que 22 pacientes de nuestro estudio desconocían que ya cursaban con diabetes.
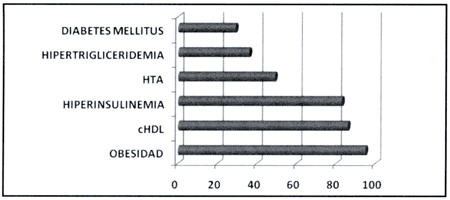
Gráfico 1: Criterios Diagnósticos.
La tabla 2 muestra la ocupación de nuestros pacientes, con porcentajes similares para personas que trabajan y jubilados, ambos sobrepasados por mujeres dedicadas a labores de casa; sin embargo, a pesar de tener actividad laboral y/o doméstica, no practican alguna actividad física de manera regular, lo que explica el elevado número de casos con sedentarismo. En cuanto a los hábitos alimentarios, la mayoría de nuestros casos tienen una dieta vanada, solo los portadores de diabetes o hipertensión arterial consumen menos hidratos de carbono (29.3%) ó sal (49.4%) respectivamente.
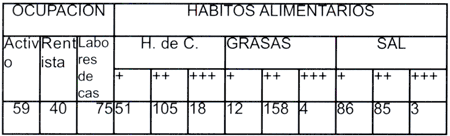
Tabla 2: Ocupación y hábitos alimentarios .
El sedentarismo, ya comentado, está presente en un porcentaje elevado (67.2%), que como señalan los trabajos revisados, es un factor de riesgo independiente para enfermedad cardiovascular. Sin embargo sucede lo contrario con el consumo de alcohol y tabaco, que son mínimos; estos hallazgos repercuten positivamente en el cálculo de riesgo de enfermedad cardiovascular de nuestros pacientes (Gráfico 2).
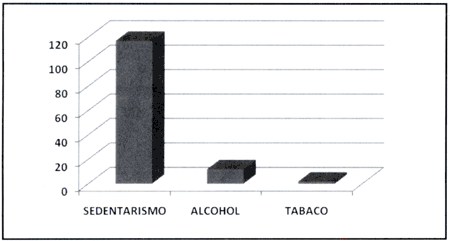
Gráfico 2: Estilo de Vida
Los antecedentes familiares (Gráfico 3) muestran un franco predominio de la obesidad en parientes próximos (46.5%); le siguen las otras comorbilidades con porcentajes menores. Se concluye, como en otros estudios, que los patrones culturales en cuanto a hábitos alimentarios afectan no solo al individuo, sino a grupos familiares, desembocando finalmente en síndrome metabólico o alguna de sus patologías asociadas.

Gráfico 3: Antecedentes Familiares.
La aplicación del modelo matemático HOMA; muestra casi en todos los pacientes resultados fuera de rango, lo que concuerda con los estudios revisados que sustentan la base fisiopatológica del síndrome metabólico en la resistencia a la insulina. La microalbuminuria como marcador temprano de aterosclerosis, está alterada en un porcentaje importante (tabla 3), lo que revela que casi un tercio de nuestros pacientes ya presenta daño endotelial, que se asocia a las patologías incluidas en el síndrome metabólico, según los estudios consultados.

Tabla 3: Alteraciones HOMA y microalbuminuria.
La PCR resultó positiva en un grupo reducido de nuestros pacientes (18%), lo que contrasta con la revisión de trabajos que identifican distintas moléculas inflamatorias en el síndrome metabólico considerándolo como un estado proinflamatorio. Probablemente habrá que identificar otros marcadores como la leptina.
Los resultados del cálculo según el Escore de Framingham para predecir enfermedad cardiovascular en 10 años, se muestran en la tabla 4; casi todos los pacientes tienen este riesgo. Reiteramos que en el cálculo influye positivamente el bajo consumo de tabaco en los pacientes estudiados.
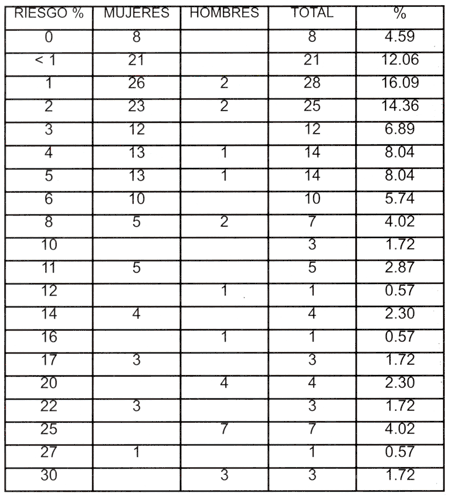
Tabla 4: Cálculo según Escore Framingham para predecir Enfermedad Cardiovascular
Los controles incluyen el registro de peso, presión arterial, circunferencia de la cintura cada tres meses, y al año del diagnóstico, análisis de laboratorio determinando glicemia, insulinemia basal, cHDL y triglicéridos. Estos controles se realizaron en 39 pacientes hasta agosto de 2007; los demás pacientes seguirán con el mismo esquema a medida que se cumpla el plazo establecido. Los resultados del análisis estadístico demuestran que la reducción de peso es significativa (p: 0,001), igual que el descenso de la insulinemia basal (p: 0,027) y la disminución de la presión arterial sistólica (p: 0,001). De este análisis preliminar, concluimos que estos tres parámetros son los indicados para el monitoreo del síndrome metabólico.
DISCUSIÓN Y CONCLUSIONES
El alto riesgo de enfermedad cardiovascular en el síndrome metabólico y la posibilidad de tomar medidas preventivas, hace necesario recomendar su tamizaje, buscando sujetos de alto riesgo y adoptando programas enérgicos de control de las comorbilidades del síndrome metabólico con el objetivo de reducir la prevalencia de enfermedad cardiovascular y su consecuente mortalidad.
La prevención primaria del síndrome metabólico es el manejo eficaz, multifactorial e individualizado de las distintas comorbilidades que lo definen, para reducir el riesgo de enfermedad cardiovascular. No basta con tratar por separado cada componente del síndrome, es preciso tratar de detener su origen: la resistencia a la insulina. Según las circunstancias del paciente, puede ser más conveniente alcanzar pequeñas mejoras sobre varios factores de riesgo cardiovascular que incidir enérgicamente sobre un solo factor, sin actuar en los restantes.
Las medidas higiénico- dietéticas relacionadas con el estilo de vida, ofrecen múltiples beneficios con mínimo riesgo y a bajo costo, especialmente en las personas con múltiples factores de riesgo y tienden a normalizar en forma simultánea todos estos factores; este aspecto del manejo del síndrome metabólico merece ser destacado porque es el más descuidado por parte de los médicos y lleva a cometer errores al momento de dar indicaciones nutricionales; en el caso del síndrome metabólico no consideramos, por ejemplo, la limitada capacidad del hombre para el almacenamiento de polisacáridos; la glucosa ingerida en exceso se convierte por la glicólisis en piruvato y después en Acetil Coenzima A, molécula a partir de la cual se sintetizan ácidos grasos; entonces, no solo debemos ser cautelosos con respecto a la cantidad de grasas de la dieta, sino también con el exceso de glúcidos. Estos aspectos deben ser tomados en cuenta indefectiblemente cuando se trata de un manejo integral de las enfermedades; por esta consideración destacamos en la introducción, los factores claves que involucran una modificación del estilo de vida, como los hábitos alimentarios, la actividad física y el consumo de tóxicos.
No existe un tratamiento específico para el síndrome metabólico; por ahora solo queda manejar a los pacientes por sus condiciones individuales. En dislipidemia del síndrome metabólico se espera la aparición de medicamentos dirigidos al incremento de las apoplipoproteínas A o inhibidores del colesterol éster transferasa, con un precoz y más marcado incremento de HDL.
La obesidad, "patología que no duele", es una enfermedad crónica clave en el desarrollo del síndrome metabólico, donde los fármacos actúan mientras se los toma y dejan de hacerlo al suspenderlos; no corresponde entonces un tratamiento de breve duración, ni la simple voluntad del paciente es suficiente para resolver el problema; con esta consideración los anorexígenos se usan en forma discontinua en parte porque se confía que en el período en que fueron utilizados hubo oportunidad para el aprendizaje de técnicas conductuales que le permitan al paciente continuar con la alimentación muy cuidadosa con las calorías. Muchas veces no se consiguen resultados en el tratamiento de la obesidad por una declarada falta de tiempo por parte del profesional, la percepción de no adhesión por parte del paciente, la falta de conocimiento de las técnicas nutricionales ya comentadas o de otras motivacionales y de aprendizaje , creyendo que la obesidad es una muestra de falta de voluntad
El ejercicio de la medicina moderna necesita el control de los aspectos económicos ya que la práctica clínica tiene ahora estrechas relaciones con aspectos administrativos; exige sustento sólido con base en evidencia y se caracteriza por la disponibilidad cada vez mayor de medicamentos e intervenciones efectivas pero costosas. Solamente un análisis formal de estos aspectos puede ayudar efectivamente a la toma de decisiones
La detección clínica del síndrome metabólico o sus componentes no conlleva la utilización de recursos médicos de alta complejidad; podemos prevenir enfermedades que comprenden este síndrome, como punto de partida para adelantarnos a los hechos, porque debemos tener en cuenta que estas alteraciones no aparecen al mismo tiempo ni tampoco usualmente todas; se van instaurando progresivamente a lo largo de los años. El manejo integral del síndrome metabólico nos daría la ventaja en cuanto a lo que debe importarnos: mejorar la calidad de vida y prevenir enfermedades costosas para la sociedad y el paciente, en todos sus sentidos, elementos que son tomados con un sentido operacional en el trabajo cotidiano del médico familiar y del primer nivel de atención en general.
BIBLIOGRAFÍA
1. Rodríguez PAL. y col.: Síndrome metabólico. Rev. Cubana Endocrinol. 2002; 13 (3): 238-52.
2. Lahsen M.R: Síndrome metabólico. Sección de Endocrinología Hospital Clínico Uni. de Chile. Chile, 2004
3. Araya V. Resistencia a la insulina, obesidad y esteato hepatitis. Gastr. Latinoam 2002; 13, monografía N° 1: 31-33 [ Links ]
4. Rodríguez EY. Interpretaciones recientes sobre el metabolismo lipídico en la resistencia a la insulina. Rev. Cub Aliment Nutr 2002; 16 (1): 54-62. [ Links ]
5. Luquez HA. Evolución conceptual del síndrome metabólico. Cátedra de Clínica Médica. Hospital San Roque. Facultad de Ciencias médicas. Universidad Nacional de Cetifac Bioingeniería UNER Córdoba Argentina Setiembre 2004 [ Links ]
6. Acosta A.M, Escalona M: Síndrome metabólico. Sitio de Nutrición. Chile, 2006 [ Links ]
7. Álamo AA. ¿ Qué es el síndrome metabólico?. Guías Clínicas 2005; 5 (2). Festerra.com España 2006
8. Castillo Y Dislipidemia del Síndrome metabólico. Panorama de las dislipidemias en pacientes en América Latina. Bogotá 2004: 40- 67 [ Links ]
9. Varleta P. Síndrome metabólico y sus implicancias cardiovasculares. Revista Chilena de Cardiología. 2005; 24(3): 296-302 [ Links ]
10 Von Ostroom AJ. y col: Lipemia, inflamación y Aterosclerosis.Drugs 2004 ;(Supl. 2): 19-41.
11. Temas destacados XXXII Congreso Nacional de Cardiología Buenos Aires 2005: 9-14 [ Links ]
12. Ford E, Giles W et al. Prevalence of the metabolic syndrome among US adults: Findings from the Third National Health and Nutrition Examination Survey. JAMA 2002; 287:356-359. [ Links ]
13. Guzman H, Grágeda J.: Evaluación y tratamiento de la obesidad. Rev. Med.Col. Med 1996; 9(1):12-18. [ Links ]
14. Expert Panel on Detection, Evaluation and Treatment of High Blood Cholesterol in Adults: Executive summary of the third report of The National Cholesterol Education Program (NCEP). JAMA 2001; 285: 2486-2497.
15. Acosta A y col Determinación del índice de resistencia a la insulina mediante HOMA en una población de la región metropolitana de Chile. Rev. Med. Chile 2002; 130: 1227-1231.
16. Blumel MB y col: ¿Es el HOMA un instrumento adecuado para el diagnóstico de insulino resistencia en pacientes con síndrome de ovario poliquístico?. Rev Chil Obstet Ginecol 2005; 70(5): 346-351.
17. Molinero L.M. Modelos de riesgo cardiovascular. Estudio de Framingham Proyecto SCORE. Asociación de la Sociedad Española de Hipertensión. Liga Española para la lucha contra la hipertensión arterial 2003 [ Links ]
18. Latorraga J. Una mirada del SM desde la nutrición y el paciente. Tres Arroyos. Buenos Aires Abril 2004 [ Links ]
19. Ministerio de Salud y Deportes. Plan estratégico de salud, 2006 [ Links ]
20. Estellar PA Biología de la pared vascular y síndrome metabólico. Nutrición Hospitalaria 2005; (1): 5-17.














