INTRODUCCIÓN
El embarazo en cicatriz de cesárea, también denominado embarazo en istmocele, representa una forma poco frecuente pero potencialmente peligrosa de gestación ectópica. Se estima que el nicho uterino o defecto en la cicatriz de la cesárea se presenta en hasta el 70% de las mujeres con antecedentes de cesárea, de las cuales un 30% puede desarrollar síntomas clínicos. Este defecto, conocido como istmocele, puede afectar la fertilidad al interferir con la implantación embrionaria, principalmente debido a la acumulación de líquido intracavitario, inflamación endometrial y alteraciones en la contractilidad uterina (1-3). A pesar de estas condiciones desfavorables, se han documentado embarazos que se implantan sobre tejido cicatricial, lo cual plantea interrogantes sobre su fisiopatología y comportamiento clínico (2).
La literatura actual sugiere múltiples mecanismos que podrían explicar esta implantación anómala, incluyendo una pobre cicatrización del miometrio, la creación de trayectos fistulosos entre el canal endometrial y la cicatriz, o la presencia de ambientes hipóxicos que estimulan la invasión trofoblástica (2). Estas condiciones pueden predisponer al desarrollo de complicaciones severas como hemorragia uterina, ruptura uterina y trastornos de placentación como placenta accreta o previa (2,3-5).
El diagnóstico es fundamentalmente por ecografía transvaginal de manera temprana y hay seis criterios descritos por Timor-Tritsch:
1. Visualización de una cavidad uterina vacía, así como de un canal endocervical vacío.
2. Detección de placenta y/o saco gestacional incrustado en la cicatriz de histerotomía. En las primeras gestaciones (≤8 semanas), un saco gestacional triangular llena el nicho de la cicatriz; a las ≥8 semanas de gestación, esta forma puede volverse redondeada o incluso ovalada.
3. Una capa miometrial delgada (1-3 mm) o ausente entre el saco gestacional y la vejiga.
4. Un canal cervical cerrado y vacío.
5. Presencia de polo embrionario/fetal y/o saco vitelino con o sin actividad cardíaca.
6. Presencia de un patrón vascular prominente y a veces rico en el área de la cicatriz de la cesárea en presencia de una prueba de embarazo positiva (1, 4, 6, 7).
Clínicamente, se han identificado dos tipos de gestación sobre cicatriz de cesárea según Vial: Dada su presentación variable y clínica inconsistente, el diagnóstico requiere un alto grado de sospecha y suele realizarse mediante ecografía transvaginal en etapas tempranas del embarazo: el tipo I, en el que la gestación progresa hacia la cavidad uterina desde una cicatriz aparentemente íntegra, por lo que algunos autores consideran por ello no considerarlo como ectópico y el tipo II, caracterizado por una implantación sobre una cicatriz dehiscente, con invasión trofoblástica hacia la serosa uterina, incrementando el riesgo de rotura y hemorragia masiva. Dada su presentación variable y clínica inconsistente, el diagnóstico requiere un alto grado de sospecha y suele realizarse mediante ecografía transvaginal en etapas tempranas del embarazo (1-4, 8).
Más recientemente, el Chin J Obstet Gynecol (11), propuso una clasificación adicional que refina la evaluación ecográfica y el riesgo asociado. Esta clasificación se basa en la profundidad de la invasión y el grosor del miometrio residual:
Tipo Ib: El saco gestacional crece en el espacio cérvico-ístmico, y el grosor de la pared del miometrio mide más de 3 mm.
Tipo IIb: El grosor de la pared del miometrio es igual o menor a 3 mm.
Tipo IIIb: El saco gestacional (GS) muestra una invasión profunda del defecto cicatricial con progresión hacia la vejiga y/o la cavidad abdominal. En este tipo, el miometrio entre la vejiga y el saco mide menos de 3 mm o está completamente ausente, y se observa una abundante vascularización en el sitio de implantación (1).
Aproximadamente 1 de cada 2,000 embarazos corresponde a esta entidad (1), cuya incidencia va en aumento en paralelo al crecimiento de las tasas de cesárea a nivel mundial. La ausencia de un protocolo de manejo estandarizado, sumada a la escasa evidencia disponible, convierte a esta condición en un verdadero reto para el especialista (1-5).
El presente estudio tiene como objetivo del estudio es revisar las características clínicas, las opciones de tratamiento y los resultados reproductivos en tres pacientes con ECC e istmocele, a partir de ellos, revisar la evidencia nacional e internacional relacionada con el diagnóstico, manejo y pronóstico reproductivo de estas pacientes. Se discutieron interrogantes clave como: ¿Qué opciones se le deben ofrecer a la paciente tras el diagnóstico? ¿Es preferible tratar o adoptar una conducta expectante? ¿Cuáles son los riesgos asociados a cada decisión entre paciente y médico tratante, y qué implicaciones tiene para su futuro embarazo? Esta revisión busca aportar claridad sobre una patología emergente y brindar herramientas basadas en la evidencia para optimizar la atención clínica y mejorar las expectativas reproductivas de las mujeres afectadas.
MÉTODO
Se realizó un estudio descriptivo de tres casos clínicos de embarazo en cicatriz de cesárea, atendidos en una institución privada entre 2022 y 2024. Este análisis se complementó con una revisión narrativa de la literatura especializada.
Para la revisión de la literatura se consultaron las bases de datos PubMed, ScienceDirect, MEDLINE y la Biblioteca Cochrane, abarcando publicaciones de los últimos cinco años.
La estrategia de búsqueda incluyó los términos la siguiente sintaxis: “isthmocele OR niche OR scarred uterus OR cesarean defect OR cesarean scar [MeSH Terms] AND pregnancy OR ectopic pregnancy OR pregnancy in a cesarean scar [MeSH Terms] AND reproductive risk OR secondary infertility OR infertility [MeSH Terms]”.
Se incluyeron estudios observacionales (prospectivos y retrospectivos) que analizaran el impacto del istmocele en el curso de la gestación, sus complicaciones y las consecuencias sobre el pronóstico reproductivo. Además, se consideraron aquellos estudios que reportaran embarazos específicamente en istmocele en pacientes con antecedentes de cesárea.
DESCRIPCIÓN DEL CASO CLÍNICO
Caso 1
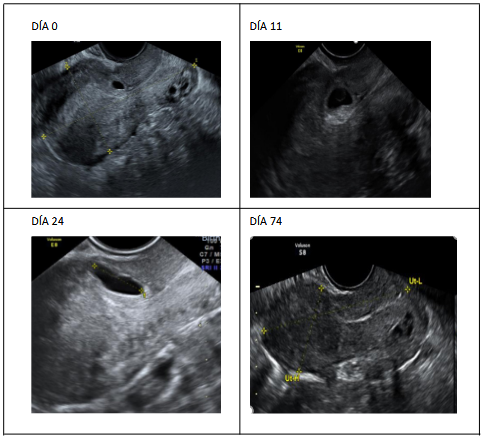
Mujer de 43 años actualmente con antecedente de G5P3023, G1 parto vaginal, G2 cesárea por distocia de cordón, G3 parto vaginal, G4 aborto más legrado uterino por gestación no evolutiva, G5 embarazo en cicatriz en cesárea. En esta última gestación acudió a consulta por embarazo en cicatriz con saco gestacional de 8.2 mm, vesícula vitelina presente, asociado a HCG- β: 3,455 UI, 2 días después presenta HCG-β de 4,616 UI por lo que se hospitaliza, día 0, Figura 1, y se inicia metotrexato a dosis única de 50 mg/m2 de superficie corporal, al 4to día presenta HCG-β de 6, 043 UI al 7mo día HCG- β de 4,000 UI (disminución de 34%) presentando ecografía con gestación en cicatriz de cesárea: saco gestacional 9x6 mm, vesícula vitelina de 5mm, esbozo embrionario sin latidos, se repite dosis de metotrexato, saliendo de alta. Se monitoreó hasta el día 74 (Figura 1) con ecografía que evidencia imagen sacular en regresión de 5.8 x 6.7 mm.
Caso 2
Paciente de 33 años actualmente con antecedente de G3P1021. Su historial obstétrico incluye una primera gestación (G1) que culminó en una cesárea, una segunda gestación (G2) que fue un aborto espontáneo, y su actúa tercera gestacupib (G3) un embarazo ectópico en cicatriz de cesárea.
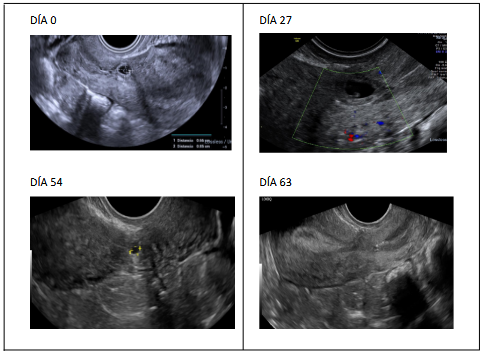
En esta gestación en el día 0 (Figura 2) se realizó una ecografía que reveló un saco gestacional de 6 mm y vesícula vitelina de 2 mm. Sus niveles iniciales de HCG- β
Fueron de 2,282 Ui. Recibió dos monodosis de metotrexato intramuscular.
El día 17 tuvo ecografía con saco gestacional de 9 mm.
El día 20 tuvo HCG-β de 736 Ui.
El día 27 presenta saco gestacional de 8 mm y longitud cráneo-caudal de 2 mm sin actividad cardíaca Figura 2.
El día 54 H HCG-β negativa, ecografía: imagen quística en cicatriz de cesárea de 3x2 mm-
El día 63 Su nivel de β-hCG se confirmó en 0.1 UI (Figura 2), indicando una resolución completa del embarazo ectópico. y el día 63: HCG-β de 0.1.
Caso 3
Mujer de 38 años actualmente, con antecedente G8P3043, G1 embarazo ectópico tubárico, G2 cesárea, G3 aborto espontáneo más legrado uterino, G4 cesárea, G5 aborto no legrado, G6 embarazo en cicatriz de cesárea, cuatro años después G7 cesárea, tres años después G8 gestación actual.
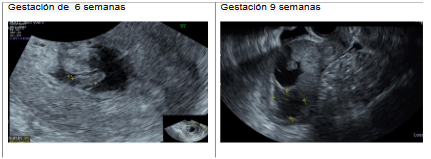
En la gestación 6 Figura 3, se hospitalizó por presentar gestación de 7 semanas por FUR más amenaza de aborto presentando sangrado con coágulos. La ecografía reportó como saco gestacional de implantación baja con embrión de 6.3 mm por longitud cráneo-caudal, se manejó con progesterona y salió de alta. Siete semanas después se hospitalizó por presentar dolor pélvico. Ecografía: gestación de 14.1 semanas con placenta previa con imagen heterogénea en fondo sin vascularidad.
Tres días después presentó óbito fetal, recibió tratamiento de misoprostol por “aborto retenido” sin resultados por lo que fue sometida a histerotomía, encontrándose en la cirugía producto de la gestación en cicatriz de cesárea, abordándose la histerotomía por fondo uterino por ocusión de fondo del saco anterior y adherencias de cara anterior al útero a pared abdominal, resolviendo defecto de cicatriz de cesárea por cavidad uterina, se conservó útero, tuvo sangrado abundante durante la cirugía. Salió de alta a los 7 días. Luego de cuatro años, logró embarazo a término y tres años después de la última cesárea se encuentra gestando en su segundo trimestre.
Discusión
El embarazo en cicatriz de cesárea (EECC) es una entidad poco frecuente, pero de alto riesgo, cuya incidencia ha aumentado paralelamente al incremento global de las cesáreas (4, 10). En esta serie de casos, dos pacientes fueron tratadas exitosamente con manejo médico conservador (metotrexato) debido a que sus embarazos fueron clasificados como tipo I y a la preferencia de las pacientes por opciones no quirúrgicas. La tercera paciente, con un embarazo en cicatriz tipo II, requirió intervención quirúrgica. Esto resalta la importancia de individualizar el tratamiento según el diagnóstico temprano y las características clínicas y ecográficas de cada caso.
Actualmente, no existe un protocolo de tratamiento estandarizado en la literatura; el manejo depende de las particularidades de cada paciente. Las opciones terapéuticas incluyen diversas intervenciones quirúrgicas y procedimientos como histeroscopia, laparoscopia, embolización uterina e inyecciones de metotrexato (3, 4, 10).
El istmocele, o nicho en la cicatriz uterina, es definido como una hendidura de ≥2 mm identificable por ecografía o resonancia magnética y caracterizado según consenso Delphi modificado (8,9,11). Es fundamental diferenciar tempranamente el EECC de una gestación con implantación baja según los criterios descritos por Timor-Tritsch (6) y que no se tomó en cuenta en el tercer caso. Es importante señalar que, en el tercer caso clínico presentado, no se consideraron explícitamente estos criterios diagnósticos. La formación del istmocele se asocia a factores como cesáreas múltiples, incisiones uterinas bajas y útero en retroversión (12). Coherentemente con la literatura, en los tres casos las pacientes tenían antecedentes de cesáreas. Aunque la presencia de un istmocele no contraindica el embarazo futuro, su presencia se vincula con riesgos obstétricos importantes, como EECC, ruptura uterina, infertilidad secundaria y sangrado anormal (13).
El diagnóstico del EECC se basa fundamentalmente en ecografía transvaginal, preferiblemente en el primer trimestre. En caso de dudas diagnósticas, la resonancia magnética es una herramienta de ayuda. Dado que hasta el 50% de los casos pueden ser asintomáticos, el diagnóstico temprano es crucial para prevenir complicaciones graves y preservar la fertilidad (9).
El tratamiento del EECC y del istmocele depende del espesor miometrial residual y los síntomas. En pacientes con un espesor de miometrio ≥2.,5 mm, el tratamiento histeroscópico puede ser eficaz. Para casos con menor espesor (<3 mm), puede indicarse abordaje laparoscópico o, en casos seleccionados, una laparotomía (14). Los procedimientos mínimamente invasivos han demostrado ser seguros y eficaces, con menor riesgo operatorio y mejores tiempos de recuperación (12).
Una revisión sistemática y metaanálisis evidenció que el istmocele disminuye significativamente la tasa de nacidos vivos (TNV) en mujeres sometidas a fertilización in vitro (FIV), particularmente cuando existe líquido intracavitario (15). Una cesárea previa sin istmocele no mostró el mismo impacto negativo (11-12).
Además, la resección quirúrgica del istmocele ha permitido lograr el embarazo en más del 60% de las mujeres con infertilidad secundaria, con resultados comparables entre la laparoscopia y la laparotomía (14, 17), esto concuerda con el tercer caso clínico, donde la paciente presentó dos embarazos espontáneos posteriores tras la reparación quirúrgica del defecto. En contraste, las dos primeras pacientes desistieron de un nuevo embarazo debido al temor a los riesgos y complicaciones.
Lo resaltante de la literatura revisada son estos datos que permiten tener un sustento científico para responder las expectativas de las pacientes frente a su riesgo y futuro reproductivo:
El istmocele se presenta en hasta el 70% de las mujeres con cesárea previa, de las cuales el 30% son sintomáticas (3, 18, 9).
El EECC ocurre en 1 de cada 2,000 embarazos desde el primer reporte en 1978 (2).
Se describe que la probabilidad de un segundo embarazo tras una cesárea parece verse reducida entre un 4% y un 19% en función de la indicación que motivó la cesárea (1-11).
La tasa de diagnóstico de EESCC en pacientes asintomáticas que varía entre 37% y 45% (2-18).
Entre las 5 y 10 semanas de gestación, puede haber una alta confusión entre casos de EECC y gestación intrauterina viable de implantación baja (2, 7).
El riesgo de recidiva de EECC es bajo, entre 3% y 5%. (2-19).
El tiempo recomendado para iniciar un nuevo embarazo en estas mujeres varía de 2 meses a 2 años (2, 19).
La resolución del EECC es lenta, con seguimiento de la β-hCG hasta 140 días después de la inyección inicial de metotrexato (2, 3).
El tratamiento quirúrgico tiene una tasa de éxito del 60-96% (2, 15, 17).
La ruptura uterina ocurre entre el 0.,3% y el 1,.7% en mujeres con cesárea previa (16) y las pacientes con EECC tienen 16,.98 veces más probabilidades de experimentar una ruptura uterina que aquellas con un útero sin cicatrices (1-4), y el riesgo puede ser mayor si el antecedente es gestación en cicatriz (1-3, 8,18, 20).
La incidencia general de placenta accreta es de aproximadamente 1 en 7,000, Cuando la placenta se implanta sobre la cicatriz de una cesárea anterior, el riesgo de placenta acreta aumenta 4,.5 veces (20-22).
Se debe planificar una histerectomía electiva por cesárea entre las semanas gestacionales 32 y 34 si se establece un diagnóstico prenatal de placenta acreta en EECC (20).
Finalmente, dado que no existe un protocolo estándar para el manejo del EECC viable, cada caso debe evaluarse de manera individual teniendo en cuenta las expectativas de la paciente. El tratamiento conservador, cuando está indicado, puede preservar la fertilidad, pero y no está exento de riesgos, aunque el saco gestacional puede persistir por varios meses en ecografía, luego de una HCG beta negativa. La bibliografía apoya que, ante un EECC, es preferible optar por un manejo activo, principalmente médico con metotrexato local y/o sistémico, individualizando según las características clínicas y ecográficas, y evitar la conducta expectante sola debido a los riesgos asociados. En Perú solo existe un estudio de cohortes de Tipiani con 17 pacientes, donde el 41 % recibió tratamiento médico y el resto quirúrgico (17).
El embarazo en cicatriz de cesárea (ECC) es una complicación poco frecuente, pero de potencial gravedad, que exige un diagnóstico temprano y un manejo rigurosamente individualizado.
El istmocele debe ser una consideración diagnóstica clave en mujeres con síntomas ginecológicos, infertilidad secundaria o antecedentes de cesárea. En estos casos, el diagnóstico ecográfico temprano es fundamental para identificar y caracterizar la condición.
Respecto al manejo del ECC, el tratamiento médico con metotrexato puede ser efectivo en casos seleccionados y diagnosticados a tiempo. Sin embargo, en situaciones más complejas, la intervención quirúrgica mayor se vuelve indispensable.
Además, la resección quirúrgica del istmocele ha demostrado ser un método eficaz para mejorar las tasas de embarazo en mujeres con infertilidad, especialmente cuando se opta por abordajes mínimamente invasivos.
Finalmente, es necesario que la comunidad médica continúe sus esfuerzos para estandarizar los protocolos de diagnóstico y tratamiento del ECC y del istmocele. Solo así se podrán optimizar los resultados reproductivos de las pacientes y mitigar las graves complicaciones asociadas a estas condiciones.