Cuadernos Hospital de Clínicas
versión impresa ISSN 1562-6776
Cuad. - Hosp. Clín. vol.63 no.1 La Paz jun. 2022
ACTUALIZACIÓN
Actualización en fotoprotección
Update in photoprotection
Vera-Navarro Liliana*
*Especialista Médica Dermatóloga, Docente Titular de
Farmacología Facultad de Medicina UMSA
Resumen
Hoy en día entre las principales patologías por las que muchos pacientes acuden a servicios de dermatología suelen encontrarse las fotodermatosis o enfermedades de la piel causadas por exposición aguda o crónica a la radiación ultravioleta.
Tal vez uno de los motivos de la elevada incidencia de estas enfermedades se debe al desarrollo de diferentes actividades cotidianas bajo el sol, sin la protección adecuada, ya que gran parte de la población todavía no ha tomado conciencia del daño que puede ocasionar el sol en la piel; en su papel como exacerbante de entidades como el lupus o diferentes cuadros de alergia; así como desencadenante del cáncer de piel.
Al respecto cada año se producen más de 130.000 casos de melanoma en todo el mundo (estimaciones de la Organización Mundial de la Salud); y entre 2 a 3 millones de cánceres de piel que no son tipo melanoma. Mientras los cánceres de piel nomelanomas tienen fácil tratamiento quirúrgico y raramente son malignos; los melanomas (cánceres de piel por excesiva exposición a la radiación ultravioleta) son muy agresivos, los tratamientos no son muy eficaces a largo plazo, y la mortalidad es relativamente elevada.1
A lo anteriormente mencionado se suma la situación de confinamiento por la pandemia de COVID19 debido a la cuál hemos estado en un periodo prolongado de baja exposición solar más larga de lo habitual, teniendo como consecuencia fisiopatológica bajos niveles de síntesis de vitamina D corporal, con un incremento en el riesgo de infecciones, incluida la del coronavirus. De igual manera procesos de protección solar como la melanogénesis dependientes del impacto de la radiación ultravioleta (UV) en la piel frenada por el mismo confinamiento, así como la reducción en la hiperqueratosis e hiperplasia epidérmica, como respuesta gradual de aclimatación lumínica de la piel, han traído como consecuencia un mayor daño por la mayor sensibilidad frente a las irradiancias solares más energéticas y agresivas (UV), con una piel sin período de adaptación, lo que podría repercutir a largo plazo en una mayor incidencia de cáncer de piel.
De esta forma tenemos que considerar que en el periodo de confinamiento por la COVID19 las medidas de foto protección habituales cobran especial importancia, por lo que es recomendable exposiciones solares directas, diarias, breves, para aumentar los niveles séricos de vitamina D3, además de lograr los beneficios que aportan la exposición solar a nuestro estado de ánimo, a través de la estimulación de neurotransmisores involucrados en los mecanismos de bienestar emocional(afectado también por el confinamiento).36
Por tales motivos el objetivo de la presente revisión será brindar una actualización en lo referente a tipos de fotoprotectores, su uso; y sobre las recomendaciones en foto prevención que deben inculcarse en nuestra población.
INTRODUCCIÓN
En los últimos años el desarrollo de actividades tanto individuales como colectivas de la población bajo la exposición al sol, a veces de forma exagerada y sin protección adecuada, representa una de las principales causas de una diversidad de enfermedades de la piel (fotodermatosis).2 Al respecto se sabe que los rayos solares aumentan en un 10 por ciento por cada 1.000 metros sobre el nivel del mar, lo que establece que las personas que viven en territorios con mayor altitud son más susceptibles a contraer cáncer de piel.3
La población boliviana que vive en el altiplano a más de 3000 metros sobre el nivel del mar, representa más del 40% de los más de 8 millones de habitantes; en el área metropolitana altiplánica viven casi dos millones de personas y en el área rural altiplánica aproximadamente un millón y medio.
Dentro de este 40% muchas de las personas desarrollan sus actividades expuestas directa o indirectamente al sol, como los comerciantes informales, la policía (agentes de parada), los militares, los obreros en construcciones, niños en edad escolar y profesores de educación física; los que no sólo se encuentran expuestos a la radiación solar sino también a la contaminación urbana producida por el tráfico vehicular, debido a que la topografía de la ciudad de La Paz no favorece al desahogo del tráfico sino más bien a su concentración.3,4
Por su parte la población joven es especialmente vulnerable a la exposición solar inapropiada, debido a la influencia de valores estéticos mal entendidos, el cambio de vida al dejar de usar gorras por una cuestión de moda, y debido a la práctica de actividad física al aire libre; lo que pone en riesgo la salud de las nuevas generaciones.5,6
Al respecto el 5080 % de radiación ultravioleta (RUV) llega antes de los 18 años, siendo los niños y adolescentes los más afectados.7
De esta manera parte importante de la prevención del cáncer de piel corresponde a las conductas de fotoprotección, como una mayor motivación por cambiar los hábitos de fotoexposición a nivel de país, en colegios y/o universidades a través de la implementación de programas de educación sobre los factores de riesgo del cáncer de piel.6
Para una mayor comprensión del problema debemos recordar la patogenia de las enfermedades vinculables a la RUV.
PATOGENIA
La patogenia de este daño cutáneo está fundamentada por el hecho de que la RUV es absorbida por el ADN, ARN, proteínas, lípidos de membrana y organelas celulares presentes en la piel y sistema vascular.2,8,38. El daño que se genera a partir de la radiación ultravioleta B (UVB) potencialmente muy dañina, la cuál es absorbida por la capa de ozono en la estratosfera se expresa como causante del cáncer de piel, su envejecimiento prematuro, la aparición de manchas y pecas, además de daño en los ojos; así como puede causar inmunodepresión.
Por su parte la radiación ultravioleta A (UVA) que representa el 98%, pasa a través de la capa de ozono, y es responsable del bronceado. Radiación que no es retenida por el cristal de ventanas, vehículos o escaparates.9 En cuanto a la radiación ultravioleta C (UVC) por su alta energía es la que causa más daño, afortunadamente se absorbe en la atmósfera y no llega a la tierra.
Entre los factores que incrementan la intensidad de la RUV debemos considerar:
La hora del día: Entre las 10:00 y 16:00 horas, la radiación es mayor.
Estación del año: En primavera y verano (septiembre a marzo), aumenta la intensidad de la radiación.
Altitud: La radiación UVB aumenta con la altura a un ritmo mayor del 7% por Kilómetro. A mayor altitud la capa atmosférica es más delgada absorbiendo menos radiación ultravioleta. Como regla general, cada 1.000 metros que ascendamos, la radiación UVA aumenta entre 9 y 24% y la UVB aumenta entre 13 y 36%.
En la ciudad del Alto se recibe 40% más radiación que en Santa Cruz. A nivel del Mar, a menor longitud de onda el incremento es mayor; cada 1000 m: 300nm (aumenta 30%) y cada 305 nm (aumenta 22%).10
Clima: Los días soleados presentan mayores dosis de radiación UVB.11
La RUV es mayor cuando hay ausencia de nubosidad. Pero no se debe olvidar que las nubes permiten el paso de rayos ultravioleta (90% aproximadamente de la radiación atraviesa una nube poco densa); incluso cuando hay nubes dispersas el conjunto de reflexión y refracción puede incrementar la radiación total que finalmente incide sobre la superficie terrestre.1,12
Las personas que trabajan en el interior de viviendas reciben entre un 10% y un 20% de la radiación ultravioleta que, las que trabajan en el exterior. Permanecer a la sombra reduce la radiación ultravioleta que se recibe en más del 50%. La arena (playa, desierto) refleja más del 25% de la radiación, y la nieve refleja más del 80% de la radiación UV que incide sobre ella. Durante un baño (mar, piscinas, ríos, lagos), la RUV a medio metro de profundidad es prácticamente idéntica que en la superficie.1
Entre las patologías más frecuentes causadas por la radiación solar se describen: quemaduras solares, fenómenos de fotosensibilidad asociadas a factores endógenos (porfirinas) o exógenos (cosméticos, medicamentos, plantas que pueden sensibilizar la piel al exponerse al sol), fotopigmentación o melasma, la erupción polimorfa solar, prurigo actínico; además de agravación de patologías como enfermedades autoinmunes (Lupus eritematoso), pelagra, infecciones como el herpes simple (por efecto inmunosupresor), genodermatosis que se agravan como el albinismo oculocutáneo, Xeroderma pigmentoso, neoplasias (carcinomas basocelular, espinocelular y melanoma), además de envejecimiento prematuro y enfermedades oculares (fotoqueratitis, catarata, pinguecula, pterigión); entre las más importantes.9,12,13,49.
No obstante, el problema más grave asociado con la exposición excesiva a la radiación es el riesgo de melanoma (el más agresivo de todos los cánceres de piel).1 Expertos afirmaron que los índices de cáncer de piel aumentan dramáticamente, sobre todo en las personas de 20 a 30 años de edad.3
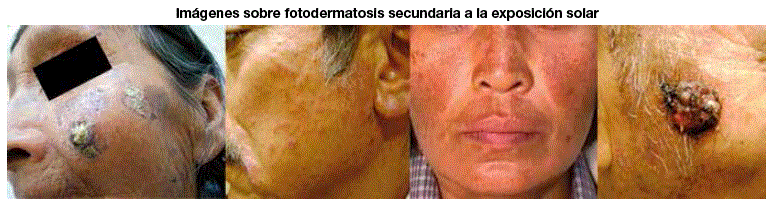
Cabe remarcar que en el caso de los medicamentos la fotosensibilidad inducida por estos es una respuesta anormal del organismo ante la exposición a la luz solar natural u otros tipos de radiación. Efecto foto sensibilizante que puede ser de tipo fototóxico no inmunológico, causado por fármacos en un 95% de casos, sin una sensibilización previa y más frecuentes por medicamentos administrados por vía sistémica que tópica. Aparece después de unos minutos o algunas horas del contacto con el medicamento, caracterizándose por la presencia de eritema, edema, vesículas, ampollas con prurito y cursa con una manifestación clínica similar a las quemaduras producidas por la exposición excesiva al sol. Estas lesiones pueden revertirse en 27 días después de suspender el medicamento. Sin embargo, algunos episodios se resuelven con una marcada hiperpigmentación que puede durar meses.
El otro tipo de efecto foto sensibilizante por medicamentos es el fotoalérgico, reacción menos común, donde el sistema inmune participa en el proceso patológico, por lo que necesitan de una exposición previa a la sustancia foto sensibilizante o fármaco, dando una respuesta tardía, entre 114 días post exposición, manifestándose clínicamente con una reacción inflamatoria de tipo eccematosa si el fármaco se aplica de forma tópica, o con una erupción si la administración ha sido por vía sistémica.
Entre los medicamentos ampliamente usados que pueden ocasionar estas reacciones mencionar: los AINE(diclofenaco, ibuprofeno, indometacina, ketoprofeno, naproxeno, piroxicam y sulindac); antibacterianos(fluoroquinolonas,sulfametoxazol, antimaláricos); antiarrítmicos (amiodarona); antihipertensivos(diuréticos tiazídicos, IECAs y ARAs); psicotrópicos(Imipramina, fluoxetina y venlafaxina, así como en benzodiacepinas: alprazolam); anticancerígenos (dacarbazina, fluoruracilo y vinblastina, así como flutamida); para citar los más frecuentes.50
Remarcar al respecto que también los mismos protectores solares pueden causar fotosensibilidad debido a su contenido en: ácido aminobenzoico, cinamatos y benzofenonas en algunas personas. No obstante, los que contienen avobenzona, dióxido de titanio y/o óxido de zinc la causarían en menor grado.39,40.
Por tanto, entre las medidas preventivas contra los efectos nocivos de la radiación solar se habla de la utilización de fotoprotectores y de medidas generales que se deben tomar en cuenta ante la exposición solar.14,15 Más aún si se trata de pacientes en tratamiento con algún medicamento foto sensibilizante.
Por este motivo será importante revisar algunos conceptos básicos en cuanto a foto protección y empleo de protectores tópicos como sistémicos.
FOTOPROTECTORES
Existe una amplia evidencia de que los protectores solares previenen la aparición de cáncer de piel. La mayoría de los estudios y datos recomiendan su uso como prevención del daño del DNA, tal es el caso de Freeman, Prang y Cayrol los que demostraron en su estudio de 1832 una reducción de casos de carcinoma basocelular, de 100.000 a 1115 con el uso de fotoprotectores (Lancet,1999).
Otro estudio reportó una reducción de 42% menos de casos de carcinoma escamocelular en pacientes que usan fotoprotector con respecto a los que no lo usan, tras 6 años de seguimiento. Al respecto también se encontró un 46% menos de incidencia de este carcinoma en personas que usan regularmente protector solar en un seguimiento de 4 años y medio.16,17,18
Los fotoprotectores se definen, así como agentes que tienen la finalidad de proteger la estructura y preservar la función de la piel contra el daño actínico o solar.14
Hoy en día es importante emplear los protectores de amplio espectro de acción, con capacidad de protección tanto en el rango UVB como en el UVA.14
De esta manera es de conocimiento global, que los protectores solares son productos cosméticos seguros y eficaces, de aplicación tópica que protegen la piel de las radiaciones ya que interaccionan con las mismas por medio de tres formas: reflexión, dispersión y absorción.45
Respecto al Factor de Protección Solar (FPS), este indica el número de veces que el fotoprotector aumenta la capacidad de defensa natural de la piel frente al eritema. Su determinación se efectúa por métodos in vivo, que valoran la dosis mínima de RUV necesaria para generar la primera reacción eritematosa perceptible en piel humana (DEM).14,19 El Factor de Protección Solar es por tanto una medida de la protección que ejercen determinados productos (filtros solares) que actúan de pantalla bloqueando la llegada de la radiación solar a la piel, sobre todo la UVB y, en menor medida UVA, así como la radiación infrarroja.10 La FDA el año 1999 habría categorizado como protección solar mínima (FPS de 2 a 12), moderada (FPS de 30) y alta (FPS de 30 en adelante).14
No se recomiendan productos con Factores de Protección Solar menores de 15. Otro aspecto a tomar en cuenta es la cantidad de producto aplicada, la cual si es insuficiente, hará que el FPS disminuya rápidamente hasta un 50%.10
En la práctica se recomienda aproximadamente cantidad de 30 ml de bloqueador para cubrir adecuadamente a una persona promedio y obtener el FPS reportado por el producto.20
Un bloqueador con un FPS = 15 permite que 1/15 de la radiación ultravioleta penetre a la piel, bloqueando un 93% de esta radiación; un bloqueador con un FPS = 30 bloqueará un 97% y uno con FPS = 50 bloqueará 98% de radiación UVB.10,18
Es importante aclarar que un producto con un Factor de Protección elevado (75 o superior) no ofrece una protección superior a un Factor 50; incluso puede llegar a ser menor, si la persona se confía y aumenta su tiempo de exposición.10,18 Por tanto, las nuevas recomendaciones para la elección de un protector solar son:
• FDA (Food and Drugs Administration) 2007: Incremento en los valores máximos de FPS, hasta 50 (alto SPF), aplicándose los 2 mg/ cm2.
• AAD (Asociación Americana de Dermatología) 2009: Incremento en el valor mínimo de FPS, hasta 30.19
El uso regular de protectores solares con FPS 15 ó >durante los primeros 18 años de vida en pieles tipo I, II, III (tonos de piel claro a mestizo), pueden reducir la incidencia de cáncer de piel en un 78%.10
En cuanto a la clasificación de fotoprotectores en el campo de la fotobiología y foto medicina se reconocen los fotoprotectores tópicos y los sistémicos.14
FOTOPROTECTORES TÓPICOS
Entre los cuales según su mecanismo de acción o protección se dividen en agentes físicos y químicos. Los físicos o inorgánicos son aquellos que reflejan o dispersan la radiación con mínima absorción, en la mayoría de los casos son pigmentos inorgánicos como: dióxido de titanio y óxido de zinc, sometidas a micronización y recubrimiento para darles foto estabilidad y disminuir la foto reactividad con aceptación cosmética.
Los químicos u orgánicos son agentes que actúan por absorción de la radiación UV., siendo uno de los primeros: el ácido paraamino benzoico (PABA) actualmente en desuso por hipersensibilidad; además de salicilatos, cinamatos, acrilatos, etc.
Con la aparición del compuesto Tinosorb M, se logró el primer pigmento que actúa por reflexión, absorción y dispersión al mismo tiempo, brindando protección contra radiación UVB y UVA. Corresponde señalar que junto a estos agentes se suman los potenciadores con acciones antioxidantes y preservantes del sistema inmune cutáneo, como las vitaminas (acetato de vitamina E, palmitato de vitamina A y el D pantenol).
En cuanto a los vehículos, existe diversidad de los mismos: cremas, geles, lociones, spray, etc, los que se adecuaran a cada paciente según aceptabilidad cosmética al mismo. Otro aspecto a considerar será su resistencia al agua, es decir la capacidad de los protectores de permanecer sobre la piel al entrar en contacto con medios húmedos como baños en piscina, mar o sudoración.
Como la aplicación de los fotoprotectores tópicos se ve afectada por el baño, la sudoración o el rozamiento, se hace difícil una foto protección integral segura; por lo que han surgido los fotoprotectores orales como un complemento.
En relación a FOTOPROTECTORES SISTÉMICOS U ORALES se mencionan los betacarotenos, pigmentos naturales precursores de la vitamina A con acción antiradicales libres generados en el proceso fotooxidativo, con efecto protector del eritema actínico.
Polifenoles y Flavonoides (agentes incluidos en fotoprevención de carcinogénesis como la isoflavona de soja), licopenos, tocoferoles, el extracto de té verde (estudios han demostrado el beneficio de los polifenoles del té verde en la fotoprotección y la prevención de la fotocarcinogénesis, con propiedades antioxidantes y antiinflamatorias, disminuyendo el eritema inducido por la RUV y brindando protección a las células de Langerhans, además de disminuir el daño oxidativo del ADN celular), además de Oxyresveratrol y Ácidos hidroxicinámicos entre otros.21,22,23
La astaxantina, es uno de los pigmentos carotenoides que tiene importantes aplicaciones en la industria nutracéutica, cosmética y alimenticia; protege la piel contra los efectos de los rayos UV retardando y previniendo el eritema e inflamación.24 El extracto de Polypodium leucotomus extraído de un Helecho, tiene administración oral y tópica con acciones antioxidantes e inmunoprotectoras importantes).25,26 El extracto de granada, extracto de brócoli, y raíz de Polygonum multiflorum thumb son otras opciones.
Entre los Reparadores del ADN, se encuentran la Endonucleasa liposomada T4, Fotoliasa, Enzima oxoguaninaglicoxilasa(OGG1),yoligonucleótidos de timidina. Se mencionan también a Inhibidores de la ciclooxigenasa2 (COX2), quelantes del hierro, osmolitos; y otros agentes como la Dihidroxiacetonay el Pitiriacitrin.25
Sustancias botánicas de la dieta, chocolate (semillas del cacao son muy ricas en polifenoles lo que les confiere una gran actividad antioxidante), cafeína (promueve la apoptosis de los queratinocitos irradiados con UVB por lo que podría actuar como un agente preventivo de la fotocarcinogénesis); grasas de la dieta (estudios en ratones como en humanos, sugieren que las dietas bajas en grasas protegen e incluso inhiben el desarrollo de queratosis actínicas).
Sin embargo, algunas grasas parecen tener un efecto fotoprotector, por ejemplo, el ácido eicosapentanoico (EPA) y los ácidos grasos omega3 que inhiben el desarrollo de cáncer cutáneo en modelos murinos; además, reducen el nivel de mediadores proinflamatorios e inmunosupresorescomoPGE2,IL8, IL6yTNFa, así como la expresión de COX2, disminuyendo así la respuesta inflamatoria cutánea.
En ratones también se ha visto que suplementos de aceite de pescado reducen los mediadores inflamatorios y el daño del ADN inducido por la RUV.
Combinaciones antioxidantes como vitaminas C y E aumentan significativamente el efecto fotoprotector respecto a cuando se administran de forma separada. La Vitaminas C y E con picnogenol y aceite de prímula dan lugar a menos arrugas y menos cambios histológicos y biológicos en animales de experimentación. Los licopenos con proantocianidinas, betacaroteno y vitaminas C y E y levadura de selenio, en humanos, dan lugar a menor eritema solar. La Nicotinamida es una forma de vitamina B3 que protege contra la disminución de las defensas provocada por la radiación UV.41,42
Un estudio espectroscópico muestra que todos los extractos evaluados presentan cierta absorbancia en la región UVB y UVA, pero ésta no es comparable a la de compuestos fotoprotectores conocidos, como la oxibenzona, o especies vegetales estudiadas por su efecto fotoprotector, como Baccharis papillosa. Sin embargo, el extracto de mayor interés desde el punto de vista espectroscópico es el de L. hastifolium (tocotoco).27 De esta manera muchos metabolitos secundarios presentes en las plantas y en otros organismos fotosintéticos, pueden ser compuestos promisorios para la foto protección en humanos.
En futuras formulaciones se recomienda potenciar el nivel del FPS mediante la combinación con plantas que cumplan la misma función y cubran la zona UV, de esta forma se obtendrían resultados fotoprotectores más alentadores y con mayores beneficios. Sin embargo, no se encontró evidencia científica que demuestre que los principios activos naturales cubran el espectro de luz azul. Se encontró evidencia bibliográfica de que algunos componentes químicos de los protectores solares convencionales pueden generar afecciones en la piel a largo plazo.44
Las plantas que contienen principios activos fotoprotectores son: Aloysa triphylla conocida como cedrón (Yungán León, 2019), la Passiflora quadrangularis conocida como Badea, habita en zonas tropicales y subtropicales (Martinez Robalino, 2019) con capacidad antioxidante más alta en presencia de radiación UVB; el género Hylocereus conocido como pitahaya o pitaya, pertenece a los cactus trepadores nativos de las regiones tropicales de América del Norte, Central y América del Sur (Esquivel 2020).
La especie Bixa orellana L. es una planta tropical nativa de América cuyas hojas como en las semillas se encuentran compuestos como carotenoides como bixina y norbixina, flavonoides, terpenos, etc (Yarin Carrizales, 2019). El Leontopodium alpinum Flor silvestre que crece en lugares rocosos como los Alpes Suizos ofrece protección contra el estrés oxidativo producido por los rayos UV y la luz azul (Cho et al., 2020; Curpen et al., 2018) (Tauchen y Kokoska, 2017).
El Polypodium leucotomos, es un helecho nativo de Centroamérica, que crece en lugares de gran humedad (González et al., 2011), evita el daño que inducen los rayos UVA en el ADN mitocondrial, disminuye la apoptosis y necrosis celular, reduce la inflamación, previene la inmunosupresión, activa el gen supresor de tumores p53 e inhibe la expresión de la enzima ciclooxigenasa2 (COX2) inducida por UV. También, inhibe la expresión de la MMP1 inducida por la luz visible, la cual descompone el colágeno intersticial y de esta manera impide la remodelación anormal de la matriz extracelular (González et al., 2011).46
Es así como las plantas a través de los diversos mecanismos tales como: capacidad antioxidante, propiedades antimutagénica, anticancerigena, inmunoreguladora,antiinflamatorias y capacidad de filtro solar; son compuestos que podrían incluirse en las nuevas estrategias de fotoprotección como bioactivos en productos tópicos, ya sea de manera exclusiva o en combinación con los filtros solares convencionales.48
Sin embargo, se hace necesario profundizar más en el estudio de estos en relación con la capacidad que puedan tener para absorber la radiación y su efectividad como filtros solares.28
Finalmente, como nuevas estrategias de foto protección se mencionan la estimulación de la melanogénesis, y los análogos de la aMSH.29
En cuanto a novedades sobre foto protección cada día la industria farmacéutica anuncia nuevos productos, en búsqueda de fotoprotectores ideales contra UVB y UVA, fotoestables, resistentes al agua, no tóxicos, siendo la profesión médica la responsable de divulgar o recomendar su uso.25,30
La tecnología está en desarrollo de las "esferas solares" que son polímeros de estireno/acrilatos que forman un material no absorbible aumentando el área de contacto de los filtros solares, logrando un incremento efectivo del FPS del 50 a 70%. Otra de las novedades es la microencapsulación en la cual se emplean esqueletos de sílica de 1 micrón que permiten micro encapsular filtros solares.37
En cuanto a FOTOPROTECCIÓN EXÓGENA en sentido amplio esta incluye evitar la exposición solar, ponerse a la sombra y utilizar gorros y ropas adecuados, asociados a la aplicación de fotoprotectores.
En un estudio realizado por Autier et al se ha demostrado que llevar ropas protectoras puede disminuir el número de nevos melanocíticos adquiridos, sin embargo, no todos los tejidos proporcionan una adecuada foto protección.
Es recomendable utilizar vestimenta que cubra la mayor cantidad de piel posible, como camisas de manga larga y pantalones. Mientras más oscuro sea el color dela tela mayor será la protección a la radiación ultravioleta; de este modo, la presencia de tintes, sobre todo los de color oscuro, aumenta de tres a cinco veces el grado de protección de un tejido; sin embargo, los tejidos oscuros absorben con mayor eficiencia la radiación visible e infrarroja teniendo como resultado mayor calor.
La estructura del tejido es uno de los factores más importantes, mientras más tupido sea, mayor protección a la radiación se tiene; mientras más grueso sea el tejido mayor será la protección. Un tejido elástico puede perder considerablemente su factor de protección solar a medida que se lo estira.18
En cuanto a tipo de fibra hay un comportamiento particular en cuanto a su capacidad de absorber, reflejar o transmitir la radiación ultravioleta. Telas de poliéster o mezclas protegen más que telas de algodón; tejidos más intrincados y densos protegen más.18
Finalmente, la influencia de la humedad en el FPS de un tejido varía según el tipo de fibra empleada, los tejidos de algodón disminuyen su FPS cuando están mojados mientras que los tejidos de poliéster, en las mismas condiciones, lo incrementan.18
En cuanto a ropa con foto protección, el Australian/New Zeland Standard fue la primera normativa publicada sobre los métodos para determinar el factor de protección UV (FPU) de la ropa, cuya medida puede realizarse por métodos in vivo o in vitro.
La European Standardization Commission en Europa y la American Association of Textile Chemists and Colorists, junto a la American Society for Testing and Materials en Estados Unidos, están estableciendo las normas para determinar y etiquetar las ropas con protección solar.31
Los sombreros y las gorras proporcionan una buena pantalla física de fotoprotección para el rostro y el cuello; la anchura del ala, influye en su capacidad fotoprotectora, son ideales las de alas anchas, mayores de 7,5 cm; que protegen la cara, los pabellones auriculares y el cuello. Las gafas de sol protegen los ojos y áreas perioculares, según la American Academy of Ophtalmology se recomiendan que las gafas de sol bloqueen el 99 % de la radiación UVA y B; protección que se debe correlacionar con el color o la oscuridad de la lente.31
CONSIDERACIONES SOBRE BRONCEADORES Y CAMAS SOLARES
En cuanto a los bronceadores de aplicación tópica hay dos grupos, los bronceadores sin sol y con sol. En el primer grupo, incluye sustancias naturales que proporcionan a la piel una coloración semejante a la producida por el efecto bronceador de la radiación ultravioleta, como son óxidos de hierro, el extracto de cáscara de nuez o de castaño, el permanganato de potasio o soluciones de taninos. Los compuestos citados dan un bronceado artificial, pero no contribuyen a la protección solar de un modo directo ya que no filtran la radiación ultravioleta.
En el segundo grupo, están los productos que, bajo la acción de la radiación ultravioleta aceleran la pigmentación cutánea o bronceado. Su mecanismo se basa en la absorción de radiación ultravioleta y la generación de una reacción fototóxica que se manifiesta con hiperpigmentación. Entre estos se encuentran las furocumarinas o psoralenos, sin embargo, pueden tener efectos secundarios como alteraciones de la fórmula hemática o inducir el cáncer.20 Un bronceado intenso en personas de piel clara solo ofrece una protección escasa equivalente a un FPS de alrededor de 4.
En cuanto las camas solares y lámparas bronceadoras: Las primeras empleaban radiación UVB pero, debido al potencial daño que esta puede generar en la piel, los ojos y el sistema inmunológico, se descartó su uso y se optó por fuentes de radiación UVA. Sin embargo, el empleo de la radiación UVA para bronceado puede causar daños considerables, ya que el espectro de acción carcinogénico se extiende dentro de esta banda. Por tanto, no hay que olvidarse que el riesgo aún persiste y que la Organización Mundial de la Salud (OMS) no recomienda su empleo para fines cosmetológicos. En todo caso al emplear bronceadores artificiales, es conveniente que el fabricante informe y de recomendaciones precisas para su uso.20
CONCLUSIONES Y RECOMENDACIONES
Se constata un elevado riesgo de enfermedades cutáneas producidas por el sol en personas desprotegidas de manera natural frente a las radiaciones ultravioletas y que realizan actividades laborales al aire libre, sobre todo en las personas de fototipos claros, con múltiples nevus o nevus atípicos o antecedentes de cáncer de piel.29
Considerando a la luz UV como un requisito vital con beneficios para salud, como la síntesis de vitamina Dy, al mismo tiempo incluida en el décimo informe como cancerígeno de National Institute of Environmental Health SciencesTwombly, se debe instaurar la fotoprotección como una actividad preventiva y terapéutica frente al cáncer de piel y al fotoenvejecimiento.32
Debe recordarse que muchos de los problemas debidos a la exposición solar restringida durante el periodo de confinamiento por COVID19 deben ser revertidos tomando las medidas de foto protección adecuadas. Estas medidas incluyen:
Evitar exposiciones al sol innecesarias o prolongadas y, evitar exponerse entre las 10 am y las 4 pm.
Orientar al uso de prendas de vestir para actividades al aire libre que cubran la mayor superficie de la piel posible, y que no presenten espacios entre las fibras que permitan el paso libre de las radiaciones.33
Se recomienda el uso de gorras, viseras y sombreros de alas anchas para una protección adecuada, confeccionados por un tejido que no permita la filtración de las radiaciones UV.5 Usar gafas de sol que cubran adecuadamente los laterales de los ojos, con filtros de protección ocular.
Proteger con particular cuidado a los niños ya que su piel es más delicada. Evitar la exposición directa del recién nacido a las radiaciones solares hasta los 6 meses de vida.15,20
También recordar a los niños y adolescentes buscar áreas protegidas del sol, como la sombra de árboles y edificaciones (siendo los niños un grupo poblacional de especial vulnerabilidad debido a que en ellos la exposición solar tiene efectos biológicos más pronunciados en comparación con los adultos).43
Los filtros en forma de emulsión en aceite con principios activos inorgánicos parecen ser los más seguros para los niños, aunque se requiere la adición de filtros orgánicos para obtener un FPS 50. La oxibenzona y el octocrileno son filtros que deberían evitarse en los fotoprotectores pediátricos por dermatitis de contacto.
Dirigir la educación en las medidas de fotoprotección atodalafamiliay la comunidad.
Recomendar el uso de fotoprotectores de amplio espectro y su aplicación adecuada, teniendo en cuenta las indicaciones diferenciadas.15
Tener en cuenta que los protectores solares no han sido diseñados para aumentar el tiempo de exposición al sol, sino para disminuir los daños causados por una exposición normal.12
Leer con cuidado las indicaciones de los protectores solares y aplicar el producto de acuerdo a las especificaciones indicadas.
Por otro lado, recordar que los Fotoprotectores deben aplicarse generosamente 30 minutos antes de la exposición solar y luego cada 3 horas. No olvidar cubrir las orejas, cuello, dorso de manos, pies, labios y cuero cabelludo (en caso de calvicie). Se estima que la cantidad necesaria para cubrir toda la superficie corporal es de aproximadamente 3545 ml, 23 cucharadas para el cuerpo y 12 cucharaditas para la cara y el cuello).
En caso de medicamentos foto sensibilizantes tomarlos de noche (si son de una toma diaria), evitar la exposición solar en horas pico y seguir las medidas de fotoprotección.39
Si el uso de un protector causa alergia o irritación de la piel, suspender su aplicación.
Emplear bloqueadores resistentes al agua y sudor en personas que practican deportes como natación.
No usar camas, ni lámparas bronceadoras para fines cosmetológicos.20
Promover el autoexamen periódico de la piel, al menos una vez al año, dependiendo de la presencia o no de factores de riesgo, sin olvidar labios y ojos.
Corregir falsas creencias sobre la radiación UV y sus efectos sobre la salud humana.12
Realizar campañas de educación solar en los hospitales, en los colegios, y en los medios de comunicación, de forma conjunta entre dermatólogos, pediatras, profesores y responsables gubernamentales.34

La fotoprotección, se deberá continuar en la búsqueda de estrategias para el uso de fotoprotectores concretos para cada edad y efectuar intervenciones educativas desde la infancia, etapadelavidaen laque lafotoprotección es crucial.31,35,47
La seguridad de los fotoprotectores será esencial, debiendo garantizarse su foto estabilidad, nomutagenicidad, minimizar su absorción sistémica e inocuidad para el medio ambiente. Estas recomendaciones deben adaptarse a medios, actividades o grupos de riesgo específicos según las condiciones meteorológicas y situación social específica de cada país.
Se deberán implementar medidas de soporte destinadas a facilitar la foto protección como desterrar la aceptación social del bronceado, disponer de lugares con sombra en las calles, fotoprotectores con precios más asequibles o educar a la población en el uso del índice UV para planear sus actividades al aire libre.
Los colegios constituyen un medio esencial para transmitir el mensaje a los jóvenes. Se debe alentar a los profesores y padres de familia que incluyan proyectos de concienciación y protección contra la radiación UV en el sistema educativo. Asimismo, los lugares en los que se realizan actividades recreativas al aire libre deben colocar carteles para informar sobre los niveles de radiación UV y apoyar la existencia de zonas con sombra como en: colegios, centros deportivos, piscinas, zoológicos, patios de recreo, parques y lugares públicos como paradas de autobuses. Todas estas acciones deben además tener una continuidad en el tiempo.
Las campañas de divulgación deben mejorar los conocimientos de la población sobre los riesgos para la salud de la exposición excesiva al sol y lograr cambiar actitudes y comportamientos. Al mismo tiempo se buscará generar estadísticas nacionales sobre enfermedades cutáneas y oculares inducidas por la radiación UV; y realizar investigaciones para estudiar tendencias y comportamientos, conocimientos y actitudes relativas a la fotoprotección.12
Es importante que la información se presente de forma positiva, de manera que se permita a las personas disfrutar del sol con seguridad, pero siendo al mismo tiempo conscientes de la necesidad de evitar la sobreexposición.12,31
REFERENCIAS
1. López Tricas J. El sol: beneficios y riesgos. Fotoprotección. Farmacia Hospitalaria. Zaragoza, España. 14 de junio de 2013. [ Links ]
2. Sánchez Saldaña L; Lanchipa P, et al. Fotoprotectores Tópicos. Dermatología Peruana. 2002;12(2):156163. [ Links ]
3. Artículo de la Prensa. Choque F. 20 de agosto de 2011.
4. Zaratti Sacchetti F, Blacutt L. Laboratorio de Física de la Atmósfera, IIFUMSA. EL Indice Ultravioleta (IUV) CAP 10. La Paz, Bolivia 2003. [ Links ]
5. Niñas de la escuela Túpac Katari. López C. Periódico Los Tiempos. Santa CruzBolivia.2016.
6. Nicklas C, PérezCotapos M, Droppelmann K, Salomone C. Disposición a la modificación de conductas de fotoprotección en estudiantes universitarios. Rev. Chilena Dermatol. 2011; 27(1):5356. [ Links ]
7. Rondon Lugo A. Principios_de_fotoproteccion. J. Am Acad Derm 1991;24 :606612. [ Links ]
8. Almeida IF, Pinto AS, Monteiro C, Monteiro H, Belo L, Fernandes J, Bento AR, Duarte TL, Garrido J, Bahia MF, Sousa Lobo JM, Costa PC. Protective effectofC. sativa leaf extract against UV mediatedDNA damage in a human keratinocyte cell line. J Photochem Photobiol B. 2015;29:2834. [ Links ]
9. Honeyman J. Efectos de las Radiaciones Ultravioletas en la Piel. Dermatología Peruana 2002;12(2):104111. [ Links ]
10. Stern RS, Weinstein MC, Baker SG. Risk Reduction for nonmelanoma Skin Cancer with childhood sunscreen use. Arch Dermatol 1986;122:537545. [ Links ]
11. Gajardo Solari S, Benites Vílchez J, Vivar J, Burgos Hermosilla N, Caro Galán C, Rojas Arredondo M. Astaxantina: antioxidante de origen natural con variadas aplicaciones en cosmética. BIOFARBO 2011;19(2). LaPazdic. 2011. [ Links ]
12. Guía práctica recomendación conjunta organización mundial de la salud 2003.Indice UV solar mundial.
13. Kaur A, Thatai P, Sapra B. Need of UV protection and evaluation ofefficacy of sunscreens. J Cosmet Sci. 2014;65(5):31545. [ Links ]
14. Vitale M. Fotoprotección:Conceptos básicos y Actualización.Dermatología Peruana 2002;12(2):149154. [ Links ]
15. Acuña Aguilarte PM, Esquivel Lauzurique M, Izquierdo, Fundora Hernández H, Álvarez Rivero M. Recomendaciones para la fotoprotección en la edad pediátrica, una propuesta basada en evidencias científica. Ciudad de la Habana.Rev Cubana Pediatr 2013;85(4). [ Links ]
16. Marks R. et al. Fotoprotectores. N Engl J Med 1993. [ Links ]
17. Green A,et al. Daily sunscreen application and betacarotene supplementation in prevention ofbasalcelland squamouscell carcinomas of the skin: a randomised controlled tria. Lancet 1999. [ Links ]
18. Rondón Lugo A J, Rondón Lárez N. Fotoprotección y fotoeducación en la infancia en:Temas de Dermatología Pediátrica. Cali Colombia. Pautas diagnósticas y terapéuticas 2003:169180. [ Links ]
19. Schalka S. Nuevos parámetros en FOTOPROTECCIÓN. Med Cutan Iber Lat Am 2013;41(2):8194. [ Links ]
20. Forno R, Zaratti Sacchetti F. Fotoprotección Solar. CAP 9. Libro: La radiación ultravioleta en Bolivia. Editores: Laboratorio de Física de la Atmósfera IIFUMSA.OPS/OMS.Laboratorio de física de la atmósfera (IIF UMSA). La Paz, Bolivia 2003. [ Links ]
21. Hu S1, Chen F, Wang M. Photoprotective Effects of Oxyresveratrol and Kuwanon O on DNA Damage Induced by UVA in Human Epidermal Keratinocytes. Chem Res Toxicol. 2015 Jan 27. [ Links ]
22. Resumen de ponencia elaborado por Grupo Aula Médica. Med Cutan Iber LatAm 2013;41(2):8194. [ Links ]
23. González S. Hospital Ramón y Cajal. Madrid.Med Cutan Iber LatAm 2013;41(2):8194. [ Links ]
24. Sol y piel. Salud Última Actualización. Colegio de Farmaceúticos de la provincia de Santa Fé. Argentina. Año XXII N°259.Noviembre de 2014.
25. Vitale M. Fotoprotección: Conceptos básicos y actualización.Dermatología Peruana. 2002;12:149154. [ Links ]
26. Bhatia N1. Polypodium leucotomos: A Potential New Photoprotective Agent. Am J Clin Dermatol 2015. [ Links ]
27. San Martin A, Villanueva E, Tito Cruz A, Flores D, Gomez R, et al. Estudio fitoquimico y espectroscopico preliminar de cinco plantas medicinales de Carmen Pampa (Coroico) Bolivia. Revista Boliviana de Química. 2012;29(2). [ Links ]
28. Mejía Giraldo J, Atehortúa L, Puertas Mejía M. Fotoprotección: mecanismos bioquímicos, punto de partida hacia mejores filtros solares. Dermatología Cosmética, Médica y Quirúrgica 2014;12(4). [ Links ]
29. Gilaberteab Y, Gonzálezcd S. Novedades en fotoprotección. Actas Dermosifiliogr. 2010;101:65972. [ Links ]
30. Stiefel C, Schwack W. Photoprotection in changing times UV filter efficacy and safety, sensitization processes and regulatory aspects. Int J Cosmet Sci. 2015;37(1):230. [ Links ]
31. Gilabertea Y, Coscojuela C, Sáenz de Santamaríab MC, González S. Fotoprotección. Actas Dermosifiliogr. 2003;94(5):27193. [ Links ]
32. Kárel Durán Marrero, Karelia Margarita Cruz García. Conocimiento sobre fotodaño cutáneo en adultos con riesgo. Servicios Médicos Ministerio del Interior. Matanzas, Cuba. Rev. Invest Medicoquir 2013;5(2):276288. [ Links ]
33. Marionnet C, Tricaud C and Bernerd F. Exposure to NonExtreme Solar UVDayligh t: Spectral Characterization, Effects on Skin and Photoprotection. Int J Mol Sci. 2015 Jan; 16(1): 6890. [ Links ]
34. Valdivielso Ramos M, Fernández M, Carrero E, et al. Fotoprotección en la infancia. Rev Pediatr Aten Primaria 2009;11(42). [ Links ]
35. Gilabertea Y, Carrascosa B. Realidades y retos de la fotoprotección en la infancia. Actas Dermosifiliogr 2014;105:25362. [ Links ]
36. Aguilera, J, Gálvez M, Aguilera, M, Troya. Grupo Español de Fotobiología de la AEDV. Recomendaciones sobre exposición solar y fotoprotección del Grupo Español de Fotobiología de la AEDV adecuadas al periodo de desconfinamiento durante la pandemia por SARSCoV2. Actas Dermosifiliogr. 2020; 111(9): 799801. [ Links ]
37. FlórezWhite M. Actualización en protección solar USA. Resúmenes de las XVII JORNADAS de ACTUALIZACIONES TERAPEUTICAS DERMATÓLOGICAS y ESTÉTICAS. 2022. [ Links ]
38. Gabros S, Nessel T y Zito P. Sunscreens and Photoprotection. In: Stat Pearls [Internet]. Treasure Island (FL).2022. [ Links ]
39. Rua F. Medicamentos y sol: Reacciones de fotosensibilidad. 2016. [ Links ]
40. Frútos PérezSurio A, Sala Piñol F, Juárez Giménez JC, Lalueza Broto P, Girona Brumos L, Monterde Junyent J. Fármacos y Fotosensibilidad. Aten Farm 2006; 8 (6): 360 373. [ Links ]
41. Li H, Colantonio S, Dawson A, Lin Xetal. Sunscreen Application, Safety, and Sun Protection: The Evidence. J Cutan Med Surg. 2019; 23:357369. [ Links ]
42. Narla S, Lim HW. Sunscreen: FDA regulation, and environmental and health impact. Photochem Photobiol Sci. 2020; 19: 6670. [ Links ]
43. Garnacho Saucedo G, Salido Vallejo R y Moreno Giménez J. Efectos de la radiación solar y actualización en fotoprotección. An Pediatr (Barc) 2020;92(6). [ Links ]
44. Martínez Robalino M.A. Formulación y control de calidad de un fotoprotector a base de badea. Passiflora quadrangularis politécnica de Chimborazo 2019; 183. [ Links ]
45. Ávalos J., Ibarra L., Ravello L., Ríos V., Rodríguez, R. Diseño del proceso de producción de protectores solares a partir de materiales orgánicos y biodegradables. Facultad de Ingeniería, Universidad de Pirhua 2018; 11114. [ Links ]
46. Cardonatto LM, Ravasi L y Sucaria, RP. Identificación de principios activos naturales fotoprotectores que cubran el espectro UVy luz azul. Documento disponible para su consulta y descarga en Biblioteca Digital Producción Académica,repositorio institucional de la Universidad Católica de Córdoba, gestionado por el Sistema de Bibliotecas de la UCC. Universidad Católica de Córdoba ARGENTINA. 2021. [ Links ]
47. Darrell S. R,Taylor S, W. Lim H. Photoprotection for skin ofall color:Consensus and clinical guidance from an expert panel. J Am Acad Dermatol. 2022 86(3):8188. [ Links ]
48. Hailuna H, Anqia Li, Tang Li, et al. Natural components in sunscreens: Topical formulations with sun protection factor (SPF). Biomedicine & Pharmacotherapy 2021; 134:111. [ Links ]
49. Alvim Sant'anna Addor F,Baptista Barcaui C, Elias Gomes E, et al. Sunscreen lotions in the dermatological prescription: review ofconcepts and controversies. Anais Brasileiros de Dermatologia. 2021 ;119. [ Links ]
50. Barceló Mercader A. Fármacos fotosensibles: ¡Cuidado con el sol!. Sociedad Española de Farmaceúticos de Atención Primaria.2019. [ Links ]












 uBio
uBio 

