La infección por el virus de SARS-COV 2 fue declarada en el año 2020 una emergencia sanitaria por la OMS. En marzo de 2023 se informó como finalizada la pandemia, pero es un virus que debemos seguir considerando como altamente infeccioso y grave.
En cuanto a su incidencia, se pudo observar a nivel mundial que entre el 2-4 % de la población infectada pertenecen a la edad pediátrica. En Uruguay un relevamiento del MSP de 2021 indicó que del total de casos infectados 13,4 % eran pediátricos, sin discriminación por edad. No contamos con datos de la incidencia de la población neonatal en específico1.
El virus de SARS-COV 2 es un virus de ARN monocatenario constituido por un genoma que posee 30 000 nucleótidos y una envoltura. Dicho genoma se encarga de codificar proteínas estructurales y accesorias2.
En cuanto a los mecanismos de transmisión la información sugiere que el origen de la infección por SARS-COV 2 fue zoonótica.
En la actualidad sabemos que la transmisión se da principalmente por contacto cercano (distancia menor de 2 metros), con personas infectadas por la enfermedad mediante gotitas de Pflugge. Así también la enfermedad se puede contraer por contacto con superficies contaminadas y a través de maniobras aerosolizadoras (por ejemplo, la intubación orotraqueal, entre otras)3.
En cuanto a la transmisión vertical, ésta es muy baja, entre 1 y 3 %. Se han documentado casos de infección del líquido amniótico, pero es excepcional; la transmisión placentaria se ve limitada a casos de enfermedad materna grave. No se ha encontrado evidencia de transmisión viral ni por secreciones vaginales ni por leche materna. La transmisión a neonatos es en su mayoría post natal por contacto con personas infectadas3.
No existen estudios que demuestren que la infección por SARS-COV 2 en las gestantes produzca un aumento en el número de abortos, así como tampoco se han observado defectos congénitos. La única complicación que se ha mostrado relacionada es el parto prematuro3.
La prevalencia de esta enfermedad es más baja en la población pediátrica que adulta, esto puede deberse a que muchos casos de SARS-COV 2 se encuentran infra diagnosticados por ser asintomáticos o presentar síntomas leves en esta población. A pesar de ser asintomáticos y poseer pocos receptores para este virus, la población pediátrica posee alta carga viral, por lo cual resultan más contagiosos que los adultos. A continuación, se presenta el caso clínico de un paciente pretérmino evolucionado con infección grave por SARS-COV 24.
Presentación del caso
De los antecedentes perinatales destacamos a una madre de 32 años, sana, procedente de Montevideo, grupo sanguíneo O Rh negativo, recibió dos vacunas anti COVID, basadas en ARN mensajero. Con antecedente patológico de haber cursado infección asintomática a SARS-COV 2 previo al embarazo.
Quinta gestación, cuatro partos vaginales, cuatro hijos sanos. Mal controlada, complicada con amenaza de parto prematuro a las 22 semanas y anemia. Seguimiento ecográfico normal.
A las 25 semanas se realiza cesárea de urgencia por sospecha de desprendimiento de placenta normoinserta (DPPNI) recibiéndose un recién nacido de sexo femenino, 25 semanas de edad gestacional, peso al nacer: 810 g, talla 35 cm, perímetro cefálico: 23,5 cm, adecuado para la edad gestacional. Vigoroso (Apgar 8/9). Sin acidosis de cordón.
Permanece en terapia intensiva, presentando como complicaciones de su prematurez: Enfermedad de Membrana Hialina (EMH), apneas de la prematurez, anemia multifactorial, sospecha de infección connatal inespecífica y sospecha de infección asociada a la asistencia sanitaria, ambas sin confirmación bacteriológica.
Recibe el alta a los 2 meses y 19 días, 36 semanas de edad gestacional corregida (EGC), con un peso de 2420 gr, ventilando espontáneamente al aire, alimentado con pecho directo exclusivo y preparado pretérmino, habiendo recibido alimentación parenteral por nueve días.
A los 21 días luego del alta, reingresa presentando entonces tres meses de vida (39 semanas + cuatro días de EGC), cursando un cuadro de infección respiratoria alta de 24 horas de evolución, dado por rinorrea serosa que se acompaña de tos catarral disneizante en alguna oportunidad, no cianosante ni emetizante. No presenta fatiga luego de los episodios de tos. No presento fiebre. Se alimenta y descansa sin dificultad.
Como antecedentes ambientales a destacar, presentaba a sus hermanos menores de cuatro y cinco años cursando infección respiratoria.
Consulta en puerta de emergencia periférica donde constatan: triángulo de evaluación pediátrica (TEP) inestable a expensas del polo respiratorio. Del examen físico se destaca: reactiva, buen estado general, bien hidratada y perfundida, normocoloreada.
Cardiovascular: ritmo regular, ruidos normofonéticos, sin soplos audibles.
Pleuropulmonar: con polipnea de 60 rpm, regular entrada de aire, presentado estertores secos en ambos tiempos, tiraje intercostal, resto del examen físico normal. Se traslada a centro hospitalario de tercer nivel para completar valoración.
Al ingreso a Hospital terciario persiste TEP inestable a expensas del polo respiratorio. Paciente vigil, reactiva, bien hidratada y perfundida, palidez cutánea, mucosas normocoloreadas. Hemodinámicamente estable. Frecuencia respiratoria (FR) 40 rpm, ventilando espontáneamente al aire, buena entrada de aire bilateral, subcrepitantes difusos en ambos campos, rinorrea serosa. Tirajes subcostal e intercostales, en apirexia. Tránsitos presentes.
Se solicita gasometría arterial, hemograma, aspirado nasofaríngeo y radiografía de tórax, cuyos resultados son los siguientes: hemograma: hemoglobina 11 g/dl, glóbulos blancos: 10900 mcL, neutrófilos 52 % linfocitos 34 %, plaquetas 409,000 mcL. Gasometría arterial: pH 7,32, pCO2: 50 pO2: 59,2, BE: -0,6, HCO3: 25, Na 142, K 4,1; Ca 1,28. La radiografía de tórax muestra opacidad inhomogénea paracardíaca derecha y atelectasia en vértice derecho (Figura 1).
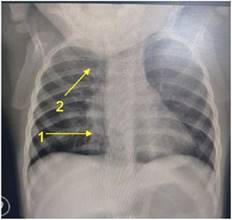
Figura 1: Radiografía de tórax, consulta en puerta de emergencia. Se destaca Flecha 1. Opacidad inhomogénea paracardíca derecha. Flecha 2. Atelectasia en vértice derecho.
Dado el conteo de glóbulos blancos y la placa con opacidad inhomogénea se comienza tratamiento antibiótico con ampicilina 50 mg/kilo/dosis cada 8 horas más cefotaxime 50 mg/k/dosis cada 8 horas, de forma empírica, sospechando una coinfección bacteriana.
Presenta aumento de sintomatología respiratoria por lo cual se coloca a la paciente en oxigenoterapia de alto flujo (OAF) a 6lt/min. Se solicita ingreso a Cuidados de Terapia Intensiva (CTI), al ingreso a esta unidad, se constata temperatura axilar de 35,5°C, se conecta a CPAP PEEP 7 y FIO2 de 40%, SATO2 99%. Reactiva, con abundantes secreciones serosas, bien perfundida; palidez cutánea; cardiovascular con ritmo regular de 180 cpm, ruidos normofonéticos, no se auscultan soplos. Examen pleuropulmonar con mala entrada de aire bilateral; tiraje alto y bajo. Prótesis con vía venosa periférica en miembro superior izquierdo. Resto del exámen sin elementos patológicos a destacar.
Se recibe resultado de aspirado nasofaríngeo (ANF) que informa COVID positivo, por técnica PCR. Rápidamente progresa la dificultad respiratoria: aumenta el requerimiento de oxígeno, se constata que no logra manejar correctamente las secreciones por lo que se decide ventilar a la paciente (Figura 2).
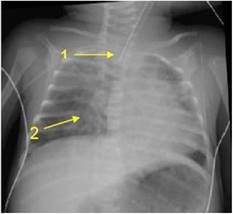
Figura 2: Radiografía de tórax de control post intubación. Se puede observar un infiltrado intersticial bilateral. Así como también en la Flecha 1. Sonda endotraqueal (SET). Flecha 2. Foco de consolidación paracardíaco derecho.
De su evolución en CTI se destaca: en cuanto a lo respiratorio se realizó diagnóstico de infección respiratoria grave a SARS- COV 2 , esta la clasificamos como grave dado que la paciente presentó un fallo respiratorio que requirió asistencia ventilatoria mecánica (AVM) 12 días. Durante el periodo que estuvo ventilada evolucionó lentamente a la mejoría pasando a oxigenoterapia de alto flujo (OAF) con el cual permanece por cuatro días, luego queda ventilando espontáneamente al aire sin dificultad.
A los siete días de su ingreso en la unidad de cuidados intensivos neonatales presentó un neumotórax derecho diagnosticado mediante radiografía de tórax que requirió drenaje de tórax, recidivante nuevamente a los 10 días de vida, el último drenaje se retira a los 115 días de vida el 3/8. (Figura 3).
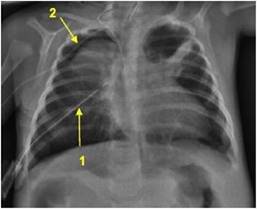
Figura 3: Recidiva de neumotórax a derecha, previo a colocación de segundo drenaje. Flecha 1. Drenaje de tórax. Flecha 2. Neumotórax.
En lo cardiovascular - hemodinámico, presenta inestabilidad hemodinámica relacionada al neumotórax por lo que recibe adrenalina por cuatro días, inicialmente goteo de furosemide (2 mg/kilo/dosis cada 12 horas) por 48 horas, se suspende con buena diuresis. Al alta estable, Ecocardiograma: (27/7) comunicación interauricular tipo ostium secundum sin hipertensión pulmonar . Fracción de eyección del ventrículo izquierdo normal.
En lo infeccioso se realizó diagnóstico de infección respiratoria grave por SARS-COV 2. Se descartan otros virus mediante ANF. Recibe ampicilina (50mg/k/dosis cada ocho horas) asociada cefotaxime (50 mg/k/dosis cada ocho horas) durante siete días por sospecha de sobreinfección bacteriana sin confirmación bacteriológica (hemocultivo negativo). Urocultivo sin desarrollo. Recibe 10 días de tratamiento con dexametasona (0,6mg/k/dosis cada 6 horas horas). A las 48 horas del ingreso presentó D-dímeros aumentados hasta 1157 y LDH 207, resto de marcadores sin alteraciones.
En cuanto a lo hematológico, recibió dos transfusiones de glóbulos rojos que fueron bien toleradas. En lo nutricional- metabólico recibió alimentación parenteral por siete días debido a inestabilidad hemodinámica.
Recibió analgesia con Fentanyl (1-3 gammas/kilo/hora, que se desciende en forma paulatina) por nueve días y Morfina por ocho días (23 gammas/k/hora se desciende en forma paulatina).
Permanece ingresada en la unidad por 19 días, recibiendo el alta a las 42 semanas de EGC con peso de 2550 gr. Ventilando al aire, tolerando alimentación enteral total por succión. Deposiciones presentes.
Discusión
La infección por SARS-COV 2 en los recién nacidos se puede clasificar según el inicio de la misma en: Infección de inicio temprano, infección prenatal, infección durante el parto o periparto, postnatal precoz en la cual el inicio de los síntomas se da en la primera semana de vida y la infección postnatal tardía. La mayoría de estos neonatos son asintomáticos o presentan síntomas leves. La infección postnatal de inicio tardío, aparece luego de la primera semana de vida y se da por la exposición del neonato a secreciones respiratorias maternas o contactos domésticos infectados. En nuestro caso contamos con el antecedente de que los hermanos mayores se encontraban cursando infección respiratoria alta.
En cuanto a la aparición de síntomas causados por infección por COVID-19 se pueden clasificar en sintomáticas o asintomáticas. La clínica de SARS-COV 2 es inespecífica sobre todo en prematuros.
Dentro de los síntomas más frecuentes se puede observar: inestabilidad térmica que puede ser tanto hipertermia como hipotermia o temperatura normal. Signos cardiovasculares y pulmonares: rinorrea, tos, taquipnea, quejido, aleteo nasal, aumento del trabajo respiratorio, hipoxia, apneas y taquicardia. También pueden presentarse síntomas gastrointestinales como por ejemplo mala alimentación. Rara vez se ha reportado síndrome de inflamación multisistémica.
Con respecto a nuestra paciente podemos observar que se trata de una infección sintomática con síntomas inespecíficos que se adquirió de forma tardía, dado que la misma se produjo después de la primera semana de vida, y probablemente por contacto con casos previamente infectados.
El diagnóstico confirmatorio se realiza por PCR realizada en secreciones del tracto respiratorio superior (nasofaringe, orofaringe), tracto respiratorio inferior (aspirado de secreciones traqueales o lavado bronquio alveolar), sangre y heces. A nuestra paciente se le realizó un aspirado nasofaríngeo terapéutico y diagnóstico en el que se pudo observar la positividad para SARS-COV 2 siendo negativos el resto de los virus estacionales.
El resto de los hallazgos paraclínicos suelen ser inespecíficos, sin embargo, el hemograma en sangre, puede mostrar leucocitos normales o disminuidos o linfocitos disminuidos.
Otros hallazgos son la trombocitopenia leve, niveles aumentados de proteína quinasa, fosfatasa alcalina, aspartato transferasa y lactato deshidrogenasa (LDH). No se encuentran muchos datos acerca de los dímeros D en recién nacidos, pero se pudo identificar un aumento de los mismos en un paciente que presentó enfermedad grave con posterior fallecimiento.
En el caso de nuestro paciente se evidenció una linfopenia sin otras alteraciones en el hemograma y también se pudo observar un aumento de LDH y D-dímeros que nos orientan a la infección por SARS-COV 2.
En cuanto al diagnóstico imagenológico, el primer estudio que se solicita es una radiografía o una ecografía pulmonar, en las cuales se puede observar un patrón de inflamación intersticial retículo nodular como se ve en las neumonías intersticiales virales.
Al ingreso de la paciente en el departamento de emergencia pediátrica se realizó una radiografía que mostraba dicho patrón orientándonos aún más al diagnóstico de neumonía viral por SARS-COV 2.
El estudio imagenológico más específico para evidenciar las lesiones por SARS-COV 2 es la tomografía computada (TC) de tórax en la cual podemos observar sombras parcheadas con opacidades de alta intensidad. En la paciente del caso clínico no se realizó TC dado que la paraclínica con la que contábamos era más que suficiente para orientarnos a la infección por SARS-COV 2 y no nos aportaría cambios en la conducta5.
La bibliografía documentada hasta el momento actual sugiere que el tratamiento de estos pacientes en principio es sintomático y de sostén. Los pacientes con síntomas leves sin enfermedades preexistentes serán tratados en domicilio.
Se explicará a la familia medidas de prevención de transmisión como por ejemplo aislamiento, distanciamiento social, en el caso de los padres que son cuidadores de un niño infectado por SARS COV 2 se recomendará lavado de manos y uso de guantes y mascarillas. Desinfección de las áreas comunes, como por ejemplo el baño luego del uso por el paciente infectado.
Se recomienda la vacunación del núcleo familiar, todos los adultos mayores de 18 años deben recibir al menos 3 dosis. Entre los 12 y 17 años se recomiendan 2 dosis y una 3ra si presentan comorbilidades. De los 5 a los 11 años se recomiendan dos dosis. La vacunación sin bien no exime del todo el contagio de la enfermedad, reduce su propagación, previene formas graves de la misma, ser hospitalizado, así como también la muerte.
Las mujeres embarazadas deben vacunarse para prevenir hospitalización grave por SARS-COV 2, así como también complicaciones en el embarazo como parto prematuro6-8.
Los pacientes que requieren internación son aquellos que presentan enfermedad moderada - grave, o en los cuales se pueda prever un rápido deterioro o mala accesibilidad a los servicios de salud.
En el caso de los recién nacidos, son respiradores nasales dado que el posicionamiento de la glotis suele ser alto cerca del paladar blando favoreciendo así la respiración nasal en lugar de la bucal. Este punto es fundamental tenerlo presente al momento de valorar la internación debido a que algunos pacientes presentan abundantes secreciones respiratorias y en ese caso es necesaria la internación para aspiraciones frecuentes como soporte respiratorio y para que pueda descansar y alimentarse de forma correcta9.
En el caso de nuestra paciente, si bien en un principio los síntomas fueron leves, evolucionó rápidamente a la peoría, contando además con sus antecedentes perinatales, por lo cual debió ser ingresada en la unidad de cuidados intensivos neonatales.
Se debe realizar monitorización de los signos vitales (frecuencia cardiaca, temperatura axilar, saturación de oxígeno) así como también una adecuada nutrición e hidratación. De presentar fiebre se administrarán antitérmicos para control de la temperatura.
En los casos en que exista hipoxia se indicará oxigenoterapia, la misma se puede administrar mediante varios métodos. Dentro de la ventilación no invasiva: cánula nasal, cánula nasal de alto flujo (CNAF) y CPAP/VNI.
La ventilación mecánica invasiva está indicada si SATO2/FIO1 menor de 221 o si no hay mejoría de la oxigenación (SATO2 objetivo 92-97 % con FIO2 de 40 %) dentro de los 30-60 minutos posterior a la colocación de CNAF o si no hay mejoría en la oxigenación (SATO2 objetivo 92-97 %, FIO2 menor de 60 %) dentro de los 60-90 minutos posteriores a la colocación de CPAP/ VNI10.
En el caso de los recién nacidos que presentan hipoxia refractaria al tratamiento antes mencionado, se recomienda terapias escalonadas como por ejemplo surfactante, óxido nítrico inhalado, ventilación de alta frecuencia y por último oxigenación por membrana extracorpórea.
En cuanto al tratamiento de la hipoxia en nuestra paciente, en principio recibió oxigenoterapia con ventilación no invasiva (CPAP) pero luego la enfermedad evolucionó rápidamente a la peoría por lo cual se decidió ventilar mecánicamente, se debió realizar adecuada sedación dado que presentaba una gran insuficiencia ventilo respiratoria.
En la evolución como complicación respiratoria presento un neumotórax recidivante. En cuanto a la etiología, tenemos que tener en cuenta que nos encontramos ante una paciente que presentó patología perinatal pulmonar (EMH) que además también se encontraba cursando una infección respiratoria con abundantes secreciones a raíz de las cuales presentó una atelectasia a nivel de ápice del neumotórax derecho. Creemos que la ventilación no invasiva tanto como la invasiva podrían haber generado barotrauma que produjo rotura de la atelectasia y consecuente neumotórax.
Los antibióticos y los antimicóticos quedan reservados para los casos en los cuales se sospeche una coinfección. En este caso se comenzaron de forma empírica sospechando una infección bacteriana y se mantuvieron por gravedad del paciente por siete días a pesar de que el hemocultivo resultó negativo.
Los corticoides no están recomendados en pacientes pediátricos a excepción de casos como crisis bronco obstructiva en paciente asmático o shock refractario al tratamiento. Creemos que nuestra paciente presentó shock, de causa probablemente multifactorial. Se estabilizó con inotrópicos que recibió por cuatro días, y se realizó tratamiento con corticoides que recibió por 10 días. Se realizó transfusión de glóbulos rojos dado anemia constatada en la paraclínica sin sangrados clínicos.
El tratamiento farmacológico antirretroviral no se ha demostrado eficaz, aunque aún se encuentra en estudio.
Lopinavir/ritonavir, en pacientes con patologías crónicas se comienza a administrar cuando contamos con la prueba positiva, aunque los síntomas sean leves. No se debe administrar en lactantes de menos de 14 días ni en niños prematuros que no alcancen las 42 semanas de edad gestacional corregida.
Remdesivir es el que tiene mejor perfil de eficacia, es de uso hospitalario y como se mencionó anteriormente se encuentra en estudio11.
En este caso no se realizó tratamiento antirretroviral dado que no se cuenta con pruebas suficientes para su aplicación en pediatría por ser medicamentos que aún se encuentran en estudio.
La paciente evolucionó de forma lenta a la mejoría requiriendo AVM por 12 días y OAF por cuatro días, quedando luego ventilando al aire sin elementos de dificultad respiratoria.
Se otorga alta a domicilio y se prioriza sobre los cuidados para prevenir el contagio por la infección de SARS-COV 2 así como también por otros virus.
Conclusión
A pesar de su baja incidencia en la población pediátrica debe tenerse en cuenta al SARS-COV 2 como posible causante de infecciones severas en neonatos, especialmente en aquellos con comorbilidades. Si bien se ha puesto fin a la pandemia se continúa destacando la importancia de las medidas de prevención. Aunque se conoce cada vez más sobre el tratamiento de este virus, aún falta información sobre el tratamiento en pediatría, sobre todo en recién nacidos. Debemos seguir investigando con cada caso que surja los mejores tratamientos a implementar en esta población.
Se recomienda la vacunación del núcleo familiar a partir de los 6 meses de edad incluyendo mujeres embarazadas. Además de evitar el progreso de la enfermedad hacia formas graves que requieren hospitalización también reduce la propagación de la misma.















